
Полная версия
Чем нас пичкают! Вся правда о правильном питании и современной медицине
Если у вас высокий уровень ЛПНП, ваш врач, скорее всего, посоветует вам придерживаться диеты с низким содержанием жиров. Как и в случае со статинами, хотя уровень ЛПНП снизится, это повлияет только на большие плавучие ЛПНП, а не на малые плотные ЛПНП, которые и являются настоящей проблемой. На самом деле, уровень ЛПНП с малой плотностью повышается, потому что они реагируют на потребление рафинированных углеводов (т. е. пищи без клетчатки) и особенно сахара, которым заменяются пищевые жиры. Одним из наиболее убедительных аргументов против ЛПНП как основной цели профилактики или лечения ССЗ является исследование Lyon Diet Heart Study (Лионское исследование диеты и болезней сердца). Использование средиземноморской диеты для вторичной профилактики (после того, как вы уже перенесли инфаркт) снизило риск повторного инфаркта. Очевидно, что диета «Настоящая еда», лишенная обработанных пищевых продуктов (так питаются в Лионе) дала гораздо более впечатляющие результаты по сравнению со статинами – без побочных эффектов и по гораздо более низкой цене. И эта диета определенно не является низкокалорийной. Учитывая, что статины могут создавать иллюзию защиты от ССЗ, но при этом вызывать серьезные побочные эффекты, отказ от статинов и употребление «Настоящей еды» может парадоксальным образом спасти больше жизней и улучшить качество жизни.
В анализе липидного профиля натощак есть еще один показатель, изменения которого приводят к гораздо более серьезным последствиям, чем изменения ЛПНП – триглицериды. Уровень этих частиц говорит о состоянии вашей печени. Отношение рисков для триглицеридов и сердечных заболеваний составляет 1,8 (это означает, что при их высоком уровне риск сердечного приступа повышается на 80 %) по сравнению с 1,3 для ЛПНП. Кроме того, основная причина высокого уровня триглицеридов не имеет ничего общего с ЛПНП. Скорее, c рафинированными углеводами и сахарами в вашем рационе. Опять же, фактором риска № 1 для сердечных заболеваний является не ЛПНП, а инсулинорезистентность, развивающаяся при метаболическом синдроме, для которого триглицериды являются гораздо лучшим биомаркером, чем ЛПНП. Фактически, крупнейшее исследование сердечных приступов в США показало, что у 66 % жертв был метаболический синдром. И что является основным фактором? Инсулинорезистентность. А его главная причина? Наше неконтролируемое потребление сахара. Инсулинорезистентность можно частично определить по уровню триглицеридов (см. главу 9), который является лучшим предиктором смерти от сердечного приступа, чем высокий уровень ЛПНП.
Повышение артериального давленияВсе согласны с тем, что гипертония (высокое артериальное давление) вредна для здоровья. Когда в кабинете врача вам на руку надевают манжету для измерения артериального давления, то измеряют, насколько хорошо работает ваше сердце и насколько хорошо оно снабжает кровью все остальное тело. Эту информацию отражают два числа: cистолическое артериальное давление (первое число), которое показывает, насколько сильно кровь давит на стенки артерий, когда сердце выталкивает ее; и диастолическое артериальное давление (второе число), которое показывает, насколько сильно кровь давит на стенки артерий, когда сердце отдыхает между ударами.
В 1974 году 53 миллиона американцев страдали гипертонией; а в настоящее время их число удвоилось и достигло 100 миллионов. За период с 1988 по 2017 год процент пациентов с гипертонией, принимающих лекарства, увеличился в четыре раза – с 7 до 31 %. Это не просто распространяющееся заболевание (даже несмотря на то, что Американская ассоциация сердца недавно снизила верхний предел нормы системного артериального давления со 130 до 125). Когда-то, лет пятьдесят назад, диагноз «гипертония» ставился, когда системное артериальное давление составляло 100 плюс возраст пациента. Таким образом, гипертония у сорокалетнего пациента означала систолическое давление 140. Но в 1980-х годах этот показатель снизился до 130, поскольку лекарства от гипертонии стали наводнять рынок, а «Большая фарма» выступала за то, чтобы все больше людей принимали больше лекарств. И теперь гипертония является фактором риска смерти № 1 во всем мире. Повышение артериального давления на каждые 5 мм рт. ст. увеличивает риск смерти на 10 %.
Первая проблема борьбы с гипертонией: вы можете снизить уровень артериальной гипертензии у любого человека с помощью достаточного количества лекарств. Но как насчет побочных эффектов? Вы можете испытывать слабость, головокружение, обмороки, мышечные судороги, рвоту, или у вас может развиться электролитный дисбаланс. В целом, снижение артериального давления – это хорошая идея, но риск смерти все равно составляет 1–2 %. Например, пожилые люди, принимающие лекарства от давления, могут упасть в обморок и сломать бедро, а падения являются основной причиной смертельных и несмертельных травм у пожилых людей. Не очень хорошо, когда лечение хуже болезни. Смертность среди пожилых людей, чье артериальное давление ниже 130, увеличивается в результате приема лекарств.
Но в чем причина? В самом артериальном давлении или в том, что сопутствует его повышению? Большинство людей в США, которые лечатся от мягкой гипертонии (от 140 до 160 или от 90 до 110), принимают те или иные лекарства. Однако пациенты с мягкой гипертонией не получают никакой пользы от снижения артериального давления с точки зрения сердечно-сосудистых заболеваний, инсульта и смертности. Исправление цифр не исправляет пациента. Более того, пациенты должны знать эту статистику до того, как они начнут принимать какие-либо лекарства от гипертонии. Их врачи не скажут им об этом, потому что они не знают; их учат выписывать таблетки. Именно в этом и заключается смысл данной книги – объяснить, что изменение рациона питания может обратить метаболический синдром вспять более эффективно и без побочных эффектов.
Почему так много людей сейчас страдает гипертонией? Почему ее распространенность растет? Действительно ли вся страна должна принимать таблетки от давления? В Великобритании зафиксировано 40 %-ное сокращение числа инсультов в период с 2006 по 2012 год благодаря простому маневру общественного здравоохранения – заставить пищевые компании снизить количество соли, допустимое в обработанных продуктах питания. Эта стратегия сработала, потому что правительство взяло за основу патофизиологию, признав, что основной причиной является обработанная пища, а не просто гипертония как симптом. Уменьшение количества соли в Великобритании не стоило ничего, в то время как общая стоимость таблеток для всего населения с высоким артериальным давлением в 2006 году составила около 3,3 миллиарда долларов.
Но действительно ли соль является тем злодеем, каким мы ее выставляем? В настоящее время FDA рекомендует потреблять не более 2,3 грамма в день, и только1,5 грамма для людей с гипертонией. Это предостережение имеет место быть, несмотря на то, что в настоящее время среднее потребление соли составляет 6,9 грамма в день, что в три раза превышает то, что нам действительно необходимо. А ведь еще наши недавние предки, до появления холодильников, потребляли более 15 граммов соли в день! В старые добрые времена, когда рыбачили на клиперах без двигателей и холодильников, рыбу приходилось солить, чтобы защитить ее от размножения на ней бактерий. Люди выживали зимой, потому что солили мясо и рыбу весной.
Почему же 15 граммов соли в день не вызывали у наших предков регулярных инсультов? Причина в том, что почки очень хорошо справляются с выведением избытка натрия. Но есть одна вещь, которая препятствует выведению натрия почками – инсулинорезистентность. Высокий уровень инсулина повышает кровяное давление даже при относительно низком потреблении натрия. А многие люди имеют резистентность к инсулину, и этим людям действительно необходимо снизить количество соли в качестве лечения заболевания. Дело не только в соли, но и в нашей обработанной пище.
Всего ложка сахара способствует повышению артериального давленияКакой диетический маневр может снизить артериальное давление еще быстрее? Как насчет ограничения сахара? На рис. 2–1 a, б показано, что сахар повышает кровяное давление сильнее, чем соль. Сахар также вызывает накопление жира в печени, инсулинорезистентность и повышение диастолического артериального давления. Ограничение сахара довольно быстро снижает как систолическое, так и диастолическое артериальное давление, если у пациента нет предсуществующего заболевания почек.
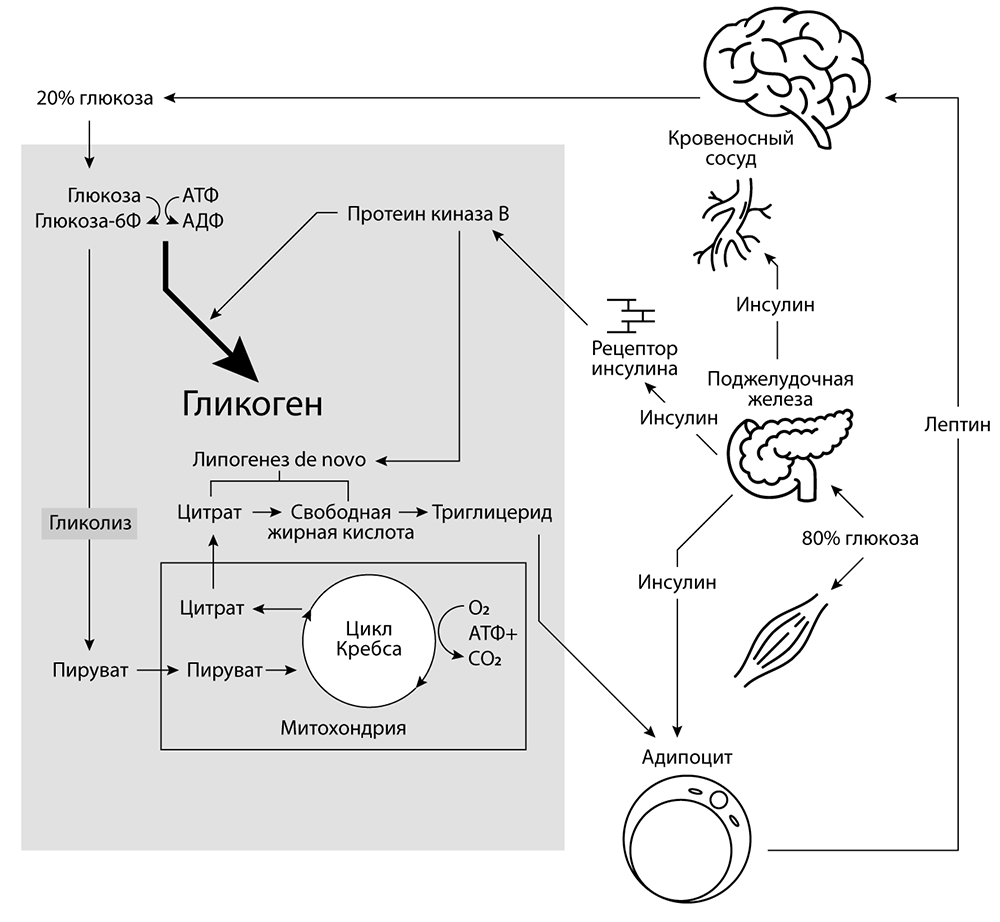
Рисунок 2–1: a) Путь метаболизма глюкозы в печени. Более подробную информацию можно найти в главе 7, в разделе «Клеточная биология 101». Только 20 % глюкозы поступает в печень, а большая часть превращается в гликоген (крахмал в печени) для хранения. Небольшое количество глюкозы подвергается гликолизу (первый этап метаболизма глюкозы, не требующий кислорода) до продукта распада – пирувата. Затем пируват попадает в митохондрии и сжигается в цикле Кребса до углекислого газа и воды, получая энергию в виде химического вещества аденозинтрифосфата (АТФ) – энергия запасается в виде фосфатов.
Так что же является наиболее эффективным методом лечения: снижение уровня соли, избавление от сахара или прием лекарств от давления? Если вы уберете из рациона продукты с повышенным содержанием сахара, вы снизите уровень соли и сахара, и вам не понадобятся лекарства.
Гипергликемия – «парень, ты под кайфом?»Давайте поговорим о гипергликемии (повышенном уровне глюкозы в крови) – классическом симптоме диабета. Прежде всего, существует два типа диабета: тип 1 обусловлен дефицитом инсулина (аутоиммунное разрушение поджелудочной железы) и обычно ассоциируется с детьми (хотя некоторые взрослые могут заболеть им); тип 2 обусловлен резистентностью к инсулину (см. выше), ключевым фактором метаболического синдрома, и обычно ассоциируется со взрослыми (хотя некоторые дети, особенно те, которых я наблюдаю в своей клинике, могут заболеть им).
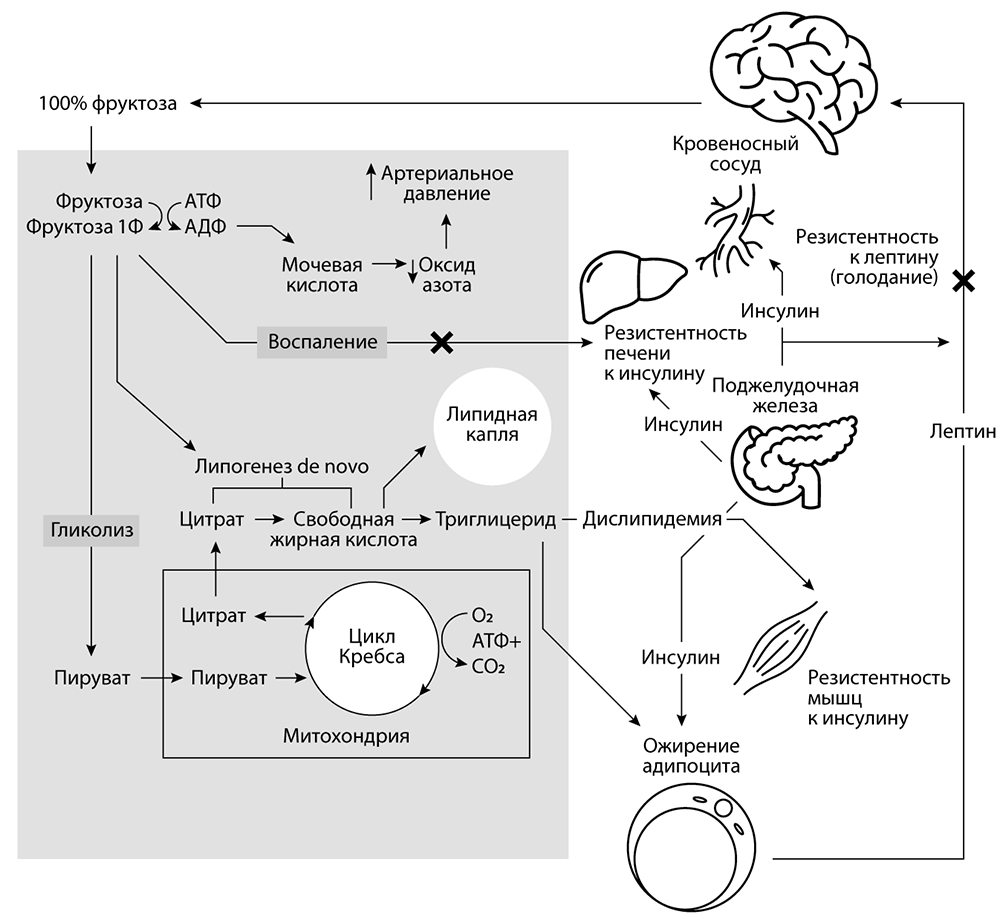
Рисунок 2–1: б) Путь метаболизма фруктозы в печени. 100 % фруктозы поступает в печень. Фруктоза приводит к потере фосфатов из АТФ, образованию мочевой кислоты, которая уменьшает количество оксида азота, расслабляющего кровеносные сосуды, а это приводит к гипертонии. Бо́льшая часть фруктозы превращается в пируват, митохондрии перегружаются, а избыток переходит в жир в печени, что вызывает резистентность к инсулину. Высокий уровень инсулина препятствует насыщению, стимулируя дальнейшее потребление пищи.
Уровень глюкозы в крови натощак – это обычный тест, который назначает врач в дополнение к анализу уровня холестерина. Этот анализ, назначаемый больным диабетом 2-го типа, отражает высокий уровень глюкозы и его колебания. Другой биомаркер хронически высокого уровня глюкозы, определяемый с помощью анализа крови – гликированный гемоглобин. Если у вас диабет 2-го типа и высокий уровень глюкозы в крови, у вас повышен риск поражения различных органов: могут развиться ретинопатия (поражение глаз), нейропатия (страдают периферические нервы) и нефропатия (страдают почки). Установив диагноз, ваш лечащий врач, скорее всего, назначит такие препараты, как пероральные гипогликемические средства (понижающие уровень глюкозы) и инъекционный инсулин для снижения уровня глюкозы в крови, а вместе с ней – и гликированного гемоглобина.
Почему же эти препараты приводят к увеличению смертности? Изначально казалось, что эти лекарства улучшают ситуацию. При интенсивном контроле уровня глюкозы в крови на диализе наблюдалось первоначальное снижение числа ампутаций. Но показатели диабета 2-го типа продолжают расти, а потенциальные побочные эффекты этих лекарств, которые могут включать головокружение, сонливость, изжогу, желудочно-кишечные расстройства и судороги, продолжают накапливаться. На самом деле, из-за побочных эффектов препаратов, снижающих уровень глюкозы, фиксируется 100 000 обращений в кабинеты неотложной помощи в США ежегодно. Опять же, эти препараты лечат симптом, а не причину.
Дело в том, что на самом деле глюкоза крови здесь ни при чем. Глюкоза в крови – это лишь косвенный измеримый показатель настоящего виновника, которым является уровень инсулина в крови. Инсулин – вот кто настоящий злодей в этой истории, он сам по себе является фактором риска, и хотя высокий уровень глюкозы в крови может вызвать инсулиновый ответ, в большинстве случаев уровень инсулина в крови не связан с уровнем глюкозы. Мы увидели это на базовом молекулярном уровне благодаря фундаментальным исследованиям на мышах, проведенным лабораторией доктора Рона Кана в Joslin Diabetes Center в Бостоне. В лаборатории Кана было создано восемь отдельных тканеспецифических моделей нокаута инсулинового рецептора (IRKO). Каждая мышь была генетически модифицирована так, что у нее отсутствовал рецептор инсулина в разных органах (в норме и у мышей, и у людей рецепторы инсулина есть в каждом органе), и поэтому инсулин оказывал разное действие на каждую мышь. Ученые удалили рецептор инсулина из печени, мозга, жировых клеток, коричневой жировой ткани, мышц, бета-клеток, гладкой мускулатуры сосудов или почек. У каждой мыши развилась та или иная форма патологии, ни одна из них не была здоровой. Но все патологии отличались друг от друга. Интересно, что только у мышей, не имеющих рецепторов инсулина в печени и мозге, значительно повысился уровень глюкозы в крови, и только у мышей с отсутствием рецептора к инсулину в мозге развилось ожирение и метаболический синдром. И что еще более интересно, у мыши с отсутствием рецептора к инсулину в почках глюкоза в крови была в норме, но все равно развилась диабетическая болезнь почек. На примере этих разных мышей было подтверждено, что причина болезни не в высоком уровне глюкозы в крови, а в инсулине! И это касается не только мышей – мы знаем, что это верно и для людей. Потому что, когда диагностируется диабет 1-го типа (дефицит инсулина), у людей нормальные почки, и требуется от десяти до двадцати лет плохого контроля глюкозы, чтобы у них развилось заболевание почек. В то же время у людей с метаболическим синдромом (инсулинорезистентностью) поражение почек возникает еще до того, как уровень глюкозы начинает повышаться.
Причина такой двойственности заключается в том, что инсулин одновременно полезен для вас, потому что снижает уровень глюкозы в крови для предотвращения микрососудистых заболеваний, и вреден для вас, потому что он заставляет разрастаться гладкую мускулатуру вокруг коронарных артерий или сосудов почек, что приводит к сужению и увеличивает риск сердечного приступа или почечной недостаточности.
Позвольте мне объяснить, почему так происходит. Инсулин оказывает два действия на клетки: 1) метаболическое (снижает уровень глюкозы, запасает энергию); 2) стимулирует пролиферацию клеток (означает рост и деление). Каждая молекула инсулина, которую производит ваша поджелудочная железа, одновременно и хороша, и плоха для вас – краткосрочная выгода (снижение уровня глюкозы в крови) и долгосрочная боль (дисфункция сосудов и рак). Этот двойственный эффект инсулина был подтвержден исследованиях, посвященных контролю уровня глюкозы в крови, таком как Британское проспективное исследование сахарного диабета (UK Prospective Diabetes Study (UKPDS)), Исследование действий по контролю сердечно-сосудистого риска при диабете (Action to Control Cardiovascular Risk in Diabetes Study (ACCORD)) по изучению влияния росиглитазона, Исследование диабета Министерства по делам ветеранов (Veterans Affairs Diabetes Trial, VADT) и Исследование действий при диабете и сосудистых заболеваниях (Action in Diabetes and Vascular Controlled Evaluation (ADVANCE)), которое фактически пришлось прекратить из-за увеличения смертности пациентов от заболеваний крупных сосудов (болезни сердца). Нам нужен инсулин, чтобы выжить, но если у нас резистентность к инсулину, добавление дополнительного инсулина снижает уровень глюкозы только за счет того, что способствует развитию хронических заболеваний. Долгосрочная боль – расплата за краткосрочную выгоду.
Дело в том, что высокий уровень глюкозы в крови – это симптом болезни, а не сама болезнь (см. главу 7). Однако глюкоза крови стала настолько важна для современной медицины (потому что мы можем ее измерить!), что даже некоторые люди без диабета теперь ходят с непрерывными мониторами глюкозы, прикрепленными к руке, в попытке снизить уровень глюкозы и тем самым улучшить метаболический контроль.
Уровень глюкозы – это довольно слабый косвенный показатель уровня инсулина, придуманный людьми. Издержки для системы, связанные с беспокойством по поводу высокого уровня глюкозы в крови вместо высокого уровня инсулина в крови не так уж незначительны. В США общие расходы на диабетические препараты, мониторы и лечение достигли 350 миллиардов долларов в прошлом году – это 10 % от общих расходов на здравоохранение. Это проблема, которую не может решить ни Medicare for All, ни любая другая страховая модель. Система сломана не из-за здравоохранения, а из-за здоровья. И лечения симптомов недостаточно. Мы должны лечить первопричину.
Лечить симптомы или обратить болезнь вспять?В медицинской литературе постоянно ведутся споры о лечении симптомов и обращении болезни вспять. Эти аргументы показывают, что лечение может быть целенаправленным и индивидуализированным (таким образом, сохраняя «личную свободу»), но оно может обойтись очень дорого – не только для пациента, но и для общества.
И наоборот, профилактика не обязательно должна быть адресной – она может быть глобальной, повсеместной, что позволяет экономить деньги и спасать жизни. На борьбу с болезнями, вызванными метаболическим синдромом, уходит 75 % общего бюджета здравоохранения. И мы не лечим их – мы их замазываем, что означает кумулятивные затраты. Лечение стоит денег системе, и люди умирают раньше, не возвращая в систему затраченных на их лечение средств, и поэтому обходятся системе дороже.
Современная медицина работает «вниз по течению» проблемы, леча симптомы, вместо того чтобы искать ее корень и работать «вверх по течению», леча причину. Врачи продолжают раз за разом выписывать ненужные рецепты. И это разоряет банки и стоит нам жизни.
Глава 3. Врачам необходимо «переучиться» в области диетологии
Марк Твен сказал: «Образование – это в основном то, чему мы не научились». Йода говорил: «Вы должны отучиться от того, чему научились». Если последние пятьдесят лет развития медицины нас чему-то и научили, так это тому, что нам, медикам, есть чему поучиться – за исключением случаев, когда речь идет о питании, но в этом случае вы не можете научиться тому, чему вас никогда не учили.
Современная медицина – это рэкет. Полностью откроюсь: я был частью этого рэкета на протяжении сорока лет своей практики, хотя денег мне доставалось меньше всех: я был на самом низком (научный работник) из самых низких (педиатр) из самых низких (эндокринолог) уровней. Я изучал диетологию в колледже, а затем, когда осваивал учебный план медицинской школы, я должен был забыть все, что выучил ранее, и выучить все заново, но уже так, как это нужно было «Большой фарме» (см. главу 6).
Мне пришлось заново изучать все, что я знаю о питании и НИЗ, самостоятельно, на основе собственных исследований и опыта, хотя многие говорили мне, что я пилю сук, на котором сижу. В одном бесславном эпизоде в 2009 году меня даже выгнали из детской диабетической клиники UCSF, которая занималась детьми с диабетом 1-го типа. И это изгнание возглавил никто иной, как врач-диетолог клиники. К тому моменту я проработал эндокринологом двадцать шесть лет, четырнадцать из которых посвятил инсулину и его роли в ожирении и хронических заболеваниях, работая директором клиники WATCH (Weight Assessment for Teen and Child Health – Оценка веса для подросткового и детского здоровья), отдельной от клиники диабета. Мы наблюдали детей с диабетом 2-го типа, вызванным резистентностью к инсулину и метаболическим синдромом – как известно, нет пациентов с большим риском развития хронических заболеваний, чем те, у кого диабет второго типа вызван резистентностью к инсулину.
А как насчет диабета 1-го типа, вызванного дефицитом инсулина? Пациенты получают диабетические осложнения отчасти из-за чрезмерной инсулинизации с течением времени. Обе формы диабета (тип 1 и тип 2) – это крайняя степень непереносимости углеводов, поэтому я подумал: а что, если попытаться снизить потребность в инсулине у детей с диабетом 1-го типа, убрав из их рациона рафинированные углеводы и сахар? Удалось бы легче контролировать колебания уровня глюкозы в крови у этих детей?
Даже десять лет спустя, в 2019 году, эта концепция все еще считалась альтернативной, но сейчас она постепенно становится общепринятой практикой и имеет множество подтверждающих ее данных. Но в 2009 году сокращение дозировки инсулина было ересью. На протяжении десятилетий Американская диабетическая ассоциация утверждала, что диабетики 1-го и 2-го типа могут «есть сколько угодно углеводов, просто вводите достаточно инсулина» (надо отдать им должное, в рекомендациях Американской диабетической ассоциации (ADA) в 2019 году впервые было упомянуто ограничение углеводов).
По моему мнению, это была одна из самых опасных медицинских рекомендаций. Несмотря на то, что я восемь лет проработал в детской диабетической клинике UCSF, диетолог клиники, в противовес мне, упорно продолжала рекомендовать детям и их родителям есть столько углеводов, сколько они хотят, просто вводить достаточно инсулина, чтобы противостоять последствиям. Она мотивировала это так: «Я написала об этом книгу». Ее легкомыслие побудило меня прочитать лекцию для Медицинской школы Мини Калифорнийского университета для населения под названием «Сахар: горькая правда», которая набрала 12 миллионов просмотров. А затем я написал книгу Fat chance[2], как мое опровержение принятых в диетологии концепций. Дело в том, что повышенное количество рафинированных углеводов у детей и взрослых с диабетом 1-го и 2-го типа может иметь серьезные долгосрочные последствия для здоровья.
Наука развивается «от похорон к похоронам»Это несерьезное замечание, сделанное немецким физиком Максом Планком на рубеже ХХ века, было основано на его наблюдении, что ученые подобны мафиози – они держат «свои» области науки в ежовых рукавицах, не давая новым идеям просочиться на поверхность, и чтобы вы могли продвинуть науку вперед, вам, как Дону Корлеоне, нужна их смерть.
Этот факт был проверен и подтвержден представителями Национального бюро экономических исследований. Они собрали имена и работы всех членов Национальной академии наук за двадцать лет, а затем имена и работы всех их соавторов. Проверив, кто скончался за этот двадцатилетний интервал, оценили продуктивность исследований соавторов после смерти их лидера, и неудивительно, что без своего «крестного отца» соавторы падали с академических вершин. Когда же исследователи стали смотреть по Медицинским предметным рубрикам (MeSH), кто публиковался в каждой области после смерти «лидера мнений», выяснилось, что это была абсолютно новая плеяда ученых с совершенно новыми идеями. Определенно, лидеры мнений подавляли любое инакомыслие, сохраняя свое влияние.
Что ж, гуру диетологии 1970-х годов с их мантрой «меньше жира, больше углеводов» уже канули в лету, и неудивительно, что эта область наконец-то снова начинает двигаться вперед. И всем – и врачам, и пациентам – следует принять в внимание концепцию «новой» диетологии.
Академическое высокомериеАкадемические гуру держат стальной хваткой свои научные области, подобно спрутам с множеством щупалец. Один из их главных стимулов не разжимать хватку – это грантовое финансирование, ведь если кто-то докажет, что авторитет ошибается, финансирование иссякнет. Вторая, еще более пагубная причина – эфемерная академическая «валюта». В Вашингтоне подобной валютой выступает власть. На Уолл-стрит – деньги. Для башни из слоновой кости в роли такой валюты – доверие. Доверие! Вы серьезно? Но это правда: доверие – это зеленоглазое чудовище академической науки. Все дело в том, сколько статей вы опубликовали, в каком журнале и указаны ли ваше имя в списке авторов первым или последним (если нет ни того, ни другого, ваш вклад считается второсортным). Девиз этих публикаций должен звучать так: «Опубликоваться и умереть». Нет ничего хуже, чем академическая медицина, потому что ее адепты вынуждены тратить силы в горячей борьбе за сущую ерунду.
И, наконец, самый нелепый монстр из всех – скептицизм. Ученым полезно быть скептиками – в конце концов, обсуждая что-то, они должны руководствоваться научными фактами, оставив за бортом личные предубеждения. Но что, если их скептицизм используется не по назначению? Что, если им движет личное высокомерие, а не закономерная научная подозрительность?







