
Полная версия
Детская психосоматика. Подробное руководство по диагностике и терапии
3 – высокая опасность для окружающих.
23. Состояние жизненно важных показателей (температуры, артериального давления, пульса, дыхательной системы, желудочно-кишечного тракта).
0 – проявления отсутствуют;
1 – нарушения одного показателя;
2 – нарушения двух показателей;
3 – нарушение трех и более показателей.
Баллы суммируются. Степень тяжести кататонии менее 25 баллов определяется как легкая; 25–35 баллов – умеренная; более 35 баллов – тяжелая.
Для возможности более наглядного сопоставления анализа данных, указанная шкала условно разбита на подшкалы по следующим градациям:
I) гиперкинетическая кататония, куда входят пункты: 1 – возбуждение, 8 – стереотипии, 10 – вербигерация, 14 – отказ от сотрудничества, 15 – импульсивность и 22 – проявление внешней агрессии;
II) гипокинетическая кататония: 2 – неподвижность, 3 – мутизм, 4 – подвижность взора, 5 – сохранение позы/каталепсия, 11 – ригидность, 12 – негативизм, 13 – явления восковой гибкости, 18 – противодействие (пассивный негативизм), 20 – хватательный рефлекс;
III) «симптомы малой кататонии»: 6 – гримасничанье, 7 – эхосимптомы, 9 – манерность, 17 – синхронность движений, 19 – амбивалентность/амбитендентность, 21 – персеверации;
IV) соматовегетативные нарушения – 23, где учитывается наличие нарушения 1, 2, 3 и более показателей, отражающих состояние жизненно важных функций.
Лечение детей с СДР и кататонией
Необходимо обеспечить ребенку безопасность (например, мягкое изголовье кровати, подушки по бокам). Не стоит акцентировать внимание на навязчивых движениях и уж тем более пытаться запрещать ребенку их совершать. Лучше отвлечь его, попросить сделать что-то, помочь, куда-то вместе сходить.
Если ребенок начинает раскачиваться перед сном, надо немедленно взять его на руки и прижать к себе, остановив таким образом начало эпизода. Но держать ребенка, невзирая на сопротивление и крики, нельзя. Это только усилит нервозность. Лучше поговорить с малышом тихим, спокойным голосом, короткими предложениями.
Не стоит спорить с ребенком, смотря при этом прямо в глаза, или оставлять его одного. Если ребенок просит побыть с ним, пока он не уснул, прочитать сказку или погладить животик, не стоит отказывать. Нельзя приучать малыша к самостоятельности через силу, если он выражает сильный протест.
Можно лечь рядом с ребенком, положить на него ладонь и начать легко постукивать в такт раскачиваниям. Когда удастся войти с ним в один ритм, обнять и спеть ему колыбельную – это может стать хорошим ритуалом перед сном.
Матери маленького ребенка с СДР рекомендуется:
• ограждать малыша от стрессоров, не ссориться в его присутствии;
• не перегружать его новыми насыщенными эмоциями, яркими впечатлениями;
• ограничить или исключить просмотр телевизора ребенку, особенно перед сном;
• нормализовать внутрисемейные взаимоотношения;
• уделять ребенку больше внимания, играть в различные игры;
• носить на руках, сажать к себе на колени, обнимать, целовать;
• много гулять на свежем воздухе, посещать бассейн, делать расслабляющий массаж;
• за 2 часа до укладывания малыша следует отказаться от энергичных игр;
• прекратить укачивать младенца перед сном, чтобы это движение не вошло в привычку;
• вечером делать теплые ванны с добавлением отваров успокаивающих трав, морской солью.
Полезны различные ритмические действия, например лошадка-качалка, кресло-качалка, танцы и т. д. Для сенсорной компенсации подходят лепка, рисование пальцами, детские игры с резиночкой, плетение, упражнения для мелкой моторики, участие в кукольном театре.
Эффективными медикаментами в лечении кататонического синдрома выступают препараты:
• бензодиазепины, например, лоразепам, диазепам, дорозепам, гидазепас;
• стимуляторы дофаминовых рецепторов, например, бромкриптин;
• миорелаксанты, например дантролен.
Лоразепам – предпочтительный бензодиазепин при кататонии – назначается под язык, внутривенно или внутримышечно и эффективен как в низких (1–3 мг/сут), так и в высоких (6–16 мг/сут) дозах. При наличии аффективных включений эффективны стабилизаторы настроения – нормотимики. К ним относят лития карбонат и ламотриджин. В некоторых случаях используются снотворные золпидем, золпиклон.
В лечении кататонического синдрома целесообразно также проведение электросудорожной терапии (ЭСТ). В случае если бензодиазепины и полный курс ЭСТ оказываются неэффективными, применяются антагонисты глутамата (мемантин, амантадин) и антиконвульсанты (карбамазепин, вальпроевая кислота). При терапевтически резистентном кататоническом синдроме показаны нейролептики: мажептил, эглонил, сонапакс, солерон, риспаксол, оланзапин.
Депрессивные расстройства 6А7
Депрессивное расстройство 6А7 характеризуется плохим настроением (например, чувствами печали, недовольства, скуки) или утратой способности испытывать удовольствие, что сопровождается другими когнитивными, поведенческими или психовегетативными симптомами и значительно влияет на способность к функционированию. Депрессивное расстройство не должно диагностироваться, если у пациента когда-либо отмечались маниакальный, смешанный или гипоманиакальный эпизоды, что указывает на наличие биполярного расстройства.
Депрессивный эпизод 6A70
Депрессивный эпизод 6A70 характеризуется периодом подавленного настроения или снижения интереса к деятельности, происходящей большую часть дня, почти каждый день в течение периода продолжительностью не менее двух недель, сопровождаемого другими симптомами, такими как трудности с концентрацией внимания, чувство бесполезности или чрезмерной или неуместной вины, безнадежность, повторяющиеся мысли о смерти или самоубийстве, изменения аппетита или сна, психомоторное возбуждение или заторможенность, а также снижение энергии или усталость. Ранее никогда не было маниакальных, гипоманиакальных или смешанных эпизодов, которые указывали бы на наличие биполярного расстройства.
Диагностические критерии DSM-5
A. В течение одного и того же 2-недельного периода присутствовали пять (или более) следующих симптомов, которые представляют собой изменение предыдущего функционирования; по крайней мере один из симптомов – либо подавленное настроение, либо потеря интереса или удовольствия.
1. Подавленное настроение большую часть дня, почти каждый день, как указано в субъективном сообщении (например, грустное, пустое, безнадежное) или наблюдение, сделанное другими (например, кажется слезливым).
Примечание: у детей и подростков может быть раздражительное настроение.
2. Заметно уменьшенный интерес или удовольствие во всех или почти во всех действиях большую часть дня, почти каждый день (о чем свидетельствует либо субъективный отчет, либо наблюдение).
3. Значительная потеря веса при отсутствии диеты или прибавка веса (например, изменение более чем на 5 % массы тела в месяц) или снижение или увеличение аппетита почти каждый день.
Примечание. У детей считается нарушением, если не удалось добиться ожидаемого увеличения веса.
4. Бессонница или избыточный сон почти каждый день.
5. Психомоторное возбуждение или заторможенность почти каждый день (наблюдаемые другими, а не только субъективные чувства беспокойства или вялости).
6. Усталость или потеря энергии почти каждый день.
7. Чувство никчемности или чрезмерной или неадекватной вины (которое может быть бредовым) почти каждый день (не просто снижение самооценки или чувство вины из-за того, что он болен).
8. Снижение способности думать или концентрироваться или нерешительность, почти каждый день (либо субъективное, либо наблюдаемое другими).
9. Рецидивирующие мысли о смерти (а не только страх перед смертью), повторяющиеся суицидальные мысли без конкретного плана, или попытки самоубийства, или конкретный план самоубийства.
B. Симптомы вызывают клинически значимые расстройства или нарушения в социальной, профессиональной или других важных областях функционирования.
C. Эпизод не связан с физиологическим действием вещества или другим медицинским состоянием.
Примечание: Критерии A – C представляют собой большой депрессивный эпизод.
D. Наступление основного депрессивного эпизода не объясняется лучше шизофренией, бредовым расстройством или другими психотическими расстройствами.
E. Никогда не было маниакального эпизода или эпизода гипомании.
Примечание. Это исключение не применяется, если все маниакально-подобные или гипоманиакальные эпизоды вызваны веществом или обусловлены физиологическими эффектами другого медицинского состоянии.
Дифференциальная диагностика
Отвлекаемость и низкая выносливость фрустрации могут возникать как при синдроме дефицита внимания с гиперактивностью, так и при депрессивном эпизоде. Если критерии удовлетворяются для обоих расстройств, в дополнение к расстройству настроения может быть диагностирован синдром дефицита внимания с гиперактивностью. Тем не менее, клиницист должен быть осторожным, чтобы не переоценить депрессивный эпизод у детей с синдромом дефицита внимания с гиперактивностью, при котором нарушение настроения характеризуется раздражительностью, а не печалью или потерей интереса.
Реакции на значительные потери (например, тяжелая утрата, финансовый крах, потери от стихийного бедствия, серьезная соматическая болезнь или инвалидность) могут включать в себя ощущения сильной печали, навязчивые мысли об утрате, бессонницу, плохой аппетит и потерю веса, что может напоминать депрессивный эпизод. Хотя такие симптомы могут быть понятны или считаться адекватными потере, необходимо также тщательно рассмотреть наличие депрессивного эпизода в дополнение к нормальному ответу на важные потери. Это решение неизбежно требует применения клинических оценок, основанных на истории человека и культурных нормах выражения дистресса в контексте потери.
В горе преобладающим аффектом являются чувства пустоты и потери, в то время как в депрессии это постоянное подавленное настроение и невозможность предвидеть счастье или удовольствие. Дисфория в горе, вероятно, будет уменьшаться по интенсивности в течение нескольких дней или недель и встречается волнами, так называемыми муками горя. Эти волны, как правило, связаны с мыслями или напоминаниями о покойном. Подавленное настроение в депрессии более устойчиво и не привязано к конкретным мыслям или озабоченностям.
Боль скорби может сопровождаться положительными эмоциями и юмором, которые нехарактерны для переживания тотального несчастья и страдания, характерного для депрессии. Содержание мышления, связанное с печалью, в целом характеризуется озабоченностью мыслями и воспоминаниями об умершем, а не самокритическими или пессимистическими размышлениями, наблюдаемыми в депрессии.
В горе самооценка в целом сохраняется, тогда как в депрессии имеются чувства никчемности и ненависти к себе. Если самоуничижительные идеи присутствуют в горе, они обычно включают в себя ощущаемые недостатки по отношению к умершему (например, не посещал достаточно часто, не сообщал умершему, как сильно его любил).
Если человек, потерявший близких, думает о смерти, такие мысли обычно сосредоточены на покойном и, возможно, о «воссоединении» с умершим, тогда как в депрессии эти мысли сосредоточены на том, чтобы покончить с собственной жизнью из-за представления о себе, как о бесполезном, недостойном жизни или неспособным справиться с болью депрессии.
Отличие шизофренической депрессии состоит в быстро наступающей слабости, охватывающей и психическую, и физическую сферу и проявляющейся в течение всего дня. Кроме того, отчетливо выражены нарушения мышления: наплывы, путаница и блокада мыслей, их отсутствие с ощущением пустоты в голове. Ослаблена также способность к концентрации внимания.
Ипохондрическая шизофрения отличается постепенным нарастанием в структуре депрессивного синдрома болей необычного характера, галлюцинаций с локализацией во внутренних органах, а также расширением круга ипохондрических фобий, присоединением навязчивостей повторного контроля и ипохондрического бреда. При этом наблюдается разработка нелепых или небезопасных способов самолечения.
Оценка симптомов депрессивного эпизода особенно сложна, когда они происходят у человека, который также имеет соматическую болезнь (например, рак или диабет). Некоторые из признаков депрессивного эпизода идентичны симптомам общего расстройства здоровья (например, астения при раке или потеря веса при нелеченом диабете). Такие симптомы следует отнести к депрессивному эпизоду, когда исключено, что они четко и полностью обусловлены соматической болезнью.
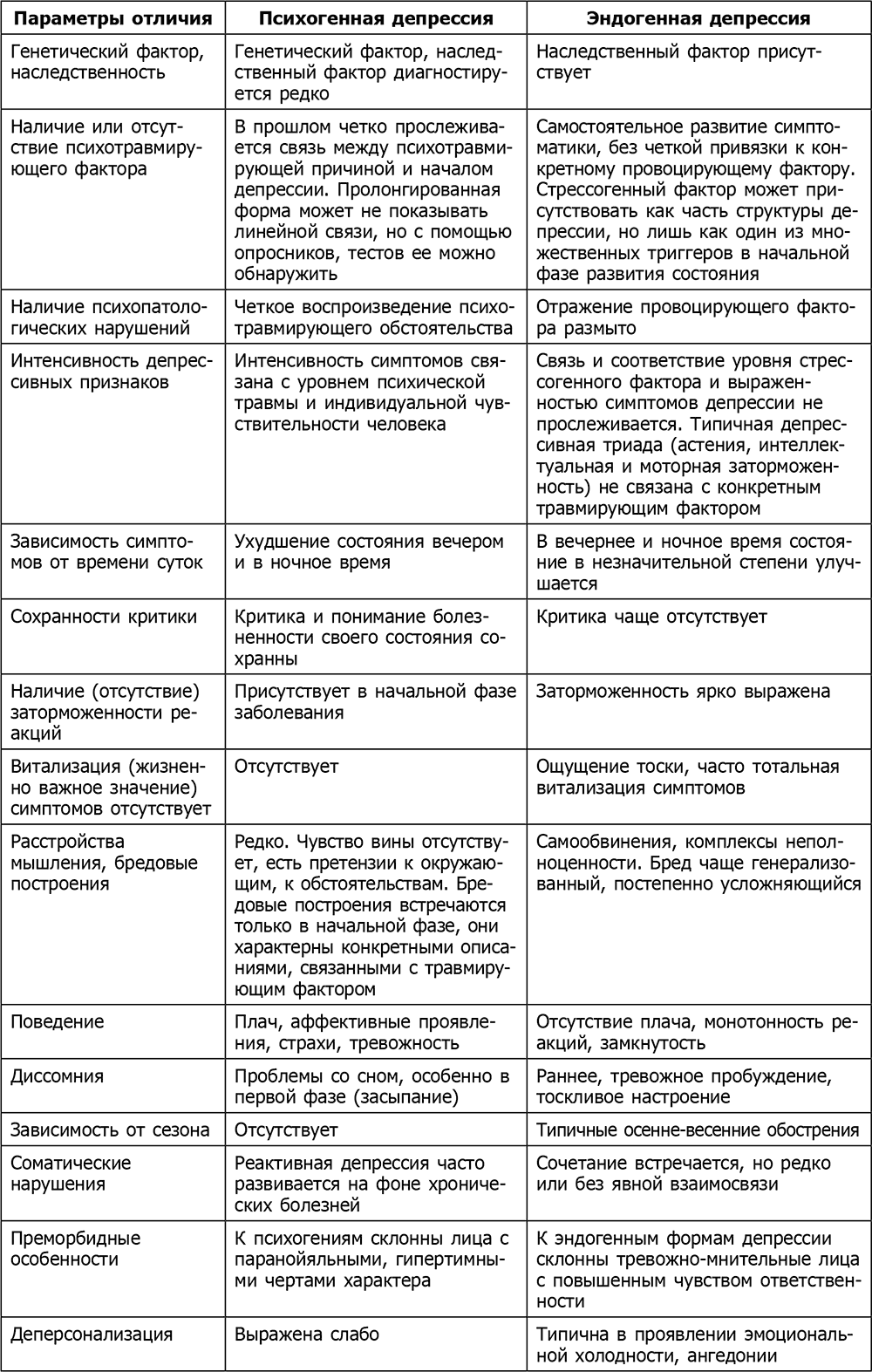
Отличия психогенной и эндогенной депрессии
Клиника и течение
Исходя из преобладающего аффекта у детей и подростков выделяют тоскливый, тревожный, астенический и тревожно-астенический варианты депрессии.
Пациенты с тоскливой депрессией жалуются на скуку, грусть, печаль. Эти чувства отражаются у них на лице, или оно амимичное. Дети вялые, редко вовлекаются в игры и с трудом понимают правила игры. Часто наблюдается социальное отстранение или пренебрежение удовольствиями (например, подросток, увлекавшийся футболом, находит оправдания для отказа от игры). У некоторых детей и подростков вместо уныния и грусти может развиться раздражительное или капризное настроение. Это состояние необходимо отличать от раздражительности при переживании фрустрации.
Тревожная депрессия – пониженное настроение с чувством беспокойства, тревоги, иногда страха за свою жизнь и жизнь родителей – отмечается чаще во второй половине дня и более выражена к вечеру. У этих детей и подростков настроение колеблется по пустякам, и нередко на фоне отрицательных эмоций отмечаются колебания АД, головные боли и боли в области сердца. Обсессивно-фобические расстройства затрудняют наступление сна, он часто прерывается.
Астенический вариант депрессии наряду с пониженным настроением характеризуется утомляемостью, вялостью и относительно низкой активностью уже с утра. На физическое и психическое напряжение и громкие звуки больные реагируют появлением или усилением слабости, головной боли, иногда сердцебиением и чувством покалывания в сердце.
Тревожно-астеническая депрессия характеризуется повышенной утомляемостью, вялостью, гиперчувствительностью к различным раздражителям, в том числе и нейтральным. Тревожный компонент синдрома выявляется в меньшей степени, в основном к вечеру. При позднем засыпании сон у пациентов поверхностный, без достаточного отдыха и быстрой утомляемостью вскоре после подъема.
Психомоторные нарушения включают в себя возбуждение (например, невозможность спокойно сидеть, хождение взад и вперед, потирание рук, пощипывание и трение кожи, одежды или других предметов) или задержки (например, замедленные движения тела, мышление и речь, увеличение пауз перед ответом, лаконичность, монотонность, ограниченное количество или однообразие тем или молчание).
Пациент может жаловаться на постоянное ощущение усталости без физических нагрузок. Даже самые маленькие задачи, по его ощущениям, требуют значительных усилий. Эффективность, с которой выполняются задачи, может быть понижена. Например, пациент может жаловаться на то, что утреннее умывание и одевание выматывают его и продолжаются в два раза дольше обычного.
Пациенты больше не занимаются тем, что ранее считали приятным, или не испытывают удовольствия от этих занятий. У подростков наблюдается значительное снижение уровня сексуального интереса или желания.
Очень распространенным явлением является обвинение пациентом себя в том, что он болен и в результате депрессии не справляется со своими обязанностями. Такие люди часто неверно интерпретируют нейтральные или тривиальные повседневные события в качестве доказательства личных недостатков и преувеличивают чувство ответственности за неблагоприятные события. Чувство никчемности или вины, связанное с большим депрессивным эпизодом, может включать в себя нереалистичные негативные оценки своей ценности, или озабоченность виной, или размышления о незначительных прошлых ошибках.
Многие пациенты сообщают о нарушении способности думать, концентрироваться или принимать даже незначительные решения. Они могут легко отвлекаться или жаловаться на трудности с памятью. Те, кто занимается деятельностью, требующей когнитивных функций, часто не могут выполнять ее. У детей плохая концентрация внимания приводит к резкому снижению успеваемости. После прекращения депрессивного эпизода проблемы с вниманием и памятью обычно полностью исчезают.
Частым явлением являются суицидальные тенденции. Они могут варьироваться от пассивного желания не просыпаться утром или веры в то, что другим было бы лучше, если бы он умер, до преходящих, но повторяющихся мыслей о самоубийстве и конкретных планов самоубийства.
Восстановление обычно начинается в течение 3 месяцев с момента начала заболевания. Риск рецидива постепенно снижается по мере увеличения продолжительности ремиссии. Риск выше у лиц, у которых предыдущий эпизод был тяжелым, у молодых людей и у лиц, уже испытавших несколько эпизодов. Сохранение даже мягких депрессивных симптомов во время ремиссии указывает на возможность рецидива.
Дистимия 6A72
Дистимическое расстройство 6A72 характеризуется стойким депрессивным настроением (то есть длящимся 2 года и более), в течение большей части дня, на протяжении большинства дней. У детей и подростков подавленное настроение может проявляться как постоянная раздражительность.
Подавленное настроение сопровождается дополнительными симптомами, такими как заметно сниженный интерес к деятельности или удовольствие от нее, снижение концентрации и внимания или нерешительность, низкая самооценка или чрезмерное или неуместное чувство вины, безнадежность в отношении будущего, нарушение сна или увеличение сна, снижение или повышение аппетита, малая энергия или усталость.
В течение первых 2 лет расстройства никогда не было 2-недельного периода, за который количество и продолжительность симптомов были достаточными для удовлетворения диагностических требований для депрессивного эпизода. Нет истории маниакального, смешанного или гипоманиакального эпизода.
Диагностические критерии DSM-5
А. Подавленное настроение большую часть дня, в течение большинства дней, о чем свидетельствует либо субъективный отчет, либо наблюдение со стороны других, по меньшей мере в течение 2 лет.
Примечание: у детей и подростков настроение может быть раздражительным, а продолжительность должна быть не менее 1 года.
B. Присутствие во время депрессии двух (или более) из следующих признаков:
1. Плохой аппетит или переедание.
2. Бессонница или избыточный сон.
3. Низкая энергия или усталость.
4. Низкая самооценка.
5. Плохая концентрация или трудность в принятии решений.
6. Чувство безнадежности.
C. В течение 2-летнего периода (1 год для детей или подростков) расстройства индивидуум никогда не был без симптомов одновременно по критериям A и B более двух месяцев.
D. Критерии для основного депрессивного расстройства могут постоянно присутствовать в течение 2 лет.
E. Никогда не было маниакального эпизода или эпизода гипомании.
F. Нарушение не лучше объясняется шизофренией и другим психотическим расстройством.
G. Симптомы не относятся к физиологическим эффектам вещества (например, наркотика или лекарства) или к соматическому состоянию (например, гипотиреозу).
H. Симптомы вызывают клинически значимый стресс или нарушение в социальной, профессиональной или других важных областях функционирования.
Дифференциальный диагноз
Некоторое снижение настроения является нормальной реакцией на тяжелые жизненные события и проблемы и часто встречается в популяции. Дистимическое расстройство отличается от таких обычных переживаний тяжестью, диапазоном и продолжительностью симптоматики. Оценка наличия или отсутствия признаков или симптомов должна проводиться относительно уровня нормального функционирования человека.
При генерализованном тревожном расстройстве и дистимическом расстройстве могут встречаться некоторые общие признаки, такие как соматические симптомы тревоги, трудности концентрации внимания, нарушения сна и чувство страха, связанное с пессимистическими мыслями. Дистимическое расстройство отличается наличием пониженного настроения или потерей удовольствия от ранее приятных видов деятельности и другими своими характерными симптомами (например, изменение аппетита; чувство собственной неполноценности; повторяющиеся мысли о смерти).
При генерализованном тревожном расстройстве пациенты сосредоточены на потенциальных негативных последствиях, которые могут возникнуть в ходе различных повседневных жизненных событий (например, в области семейных отношений, финансов, работы), а не на мыслях о никчемности или безнадежности. Навязчивые размышления часто встречаются при дистимическом расстройстве, но, в отличие от таковых, при генерализованном тревожном расстройстве они обычно не сопровождаются навязчивой тревогой и опасениями о повседневных жизненных событиях.
От депрессивной реакции адаптации дистимия отличается продолжительностью и рецидивирующим течением. От реактивной депрессии дистимия отличается отсутствием четкого начала, меньшей глубиной аффективных расстройств, большей выраженностью вегетативного компонента депрессии с выраженной слезливостью, гипотонией, обмороками и другими вегетативными кризами.
Клиника и течение
Дистимия часто имеет раннее и малозаметное начало (то есть в детстве, отрочестве или молодости) и хроническое течение. Поскольку эти симптомы стали частью повседневного опыта человека, особенно в случае раннего начала (например, «Я всегда был таким»), он может не сообщать о них, если только ему не будет задан прямой вопрос. Раннее начало связано с более высокой вероятностью сопутствующих расстройств личности и расстройств, связанных с употреблением психоактивных веществ.
Течение расстройства весьма изменчиво, так что некоторые пациенты редко или когда-либо испытывают ремиссию (период в 2 или более месяцев без симптомов или только один или два симптома не более чем в легкой степени), в то время как другие болеют много лет с небольшим количеством симптомов или без них между отдельными эпизодами.
Важно отличать пациентов, которые получают лечение во время обострения дистимии, от лиц, у которых симптомы развились в последнее время. Хроничность депрессивных симптомов существенно увеличивается расстройствами личности, тревогой и употреблением психоактивных веществ и снижает вероятность того, что лечение будет сопровождаться полным разрешением симптомов. Поэтому полезно попросить индивидов с депрессивными симптомами идентифицировать последний период (по крайней мере 2 месяца), в течение которых они были полностью свободны от депрессивных симптомов.
Чаще дистимия развивается на фоне длительной психотравмирующей ситуации, как правило, субъективно значимой и неразрешимой. Хотя высказывания пациентов отражают содержание психотравмирующей ситуации, они не замечают ее реальных трудностей и строят неоправданно оптимистичные планы на будущее.
Расстройство обычно начинается со снижения настроения со слезливостью и идеями несправедливого отношения к себе, переходящими в самоупреки. Затем появляются соматические симптомы. Отмечаются стойкая гипотония, неприятные ощущения в области сердца, головная боль по утрам, слабость, разбитость, спастический колит (однако запоры реже, чем при эндогенной депрессии) и сенестопатически-ипохондрические проявления. Больным трудно заснуть из-за навязчивых воспоминаний дневных неприятностей и тревожного ожидания бессонницы. Их мучают пробуждения с тревогой и сердцебиением среди ночи или рано утром. На этом фоне нарастает субдепрессивная симптоматика.
Нарастают раздражительность и навязчивая озабоченность прошлыми ошибками и разочарованиями в межличностных отношениях. Пациентам трудно сосредоточить внимание, сложно принимать решения. Они озабочены своими прошлыми ошибками и разочарованиями в межличностных отношениях. Появляется заметная неспособность справиться с требованиями повседневной жизни, понижается самооценка. На высоте переживания возникает чувство безнадежности и отчаяния.
Расстройство протекает на фоне пониженного настроения, которое пациенты обычно связывают не с конфликтом, а с соматическим состоянием. Симптомы колеблются по интенсивности, но обычно они не очень выражены. Пациенты склонны переключаться с травмирующей ситуации на собственное состояние, обвиняют себя в случившемся, требуют от себя мобилизации сил и упрекают себя в беспомощности. Характерны навязчивые опасения нанести своими невольными действиями или неосмотрительными упущениями ущерб близким людям и навязчивые самопроверки.














