
Полная версия
У вас дома младенец. Инструкция, которую забыли приложить в роддоме

Ольга Попова
У вас дома младенец. Инструкция, которую забыли приложить в роддоме
Во внутреннем оформлении использованы фотографии и иллюстрации:
Tanya Antusenok, lemono, Antonov Maxim, Already Taken, Vectorium, lemono, Theane4ka, Ana Sha, Natalia Lebedinskaia, Kseniya Maruk, og_photo, OlhaTsiplyar, svekolka, procurator, Inna Kharlamova, Anastasiya Tsiasemnikava, TAKAI JURI, Yukari MISHIMA, Dreamerr24, NatsukiYoshino, Natalia Zelenina, osashimi, Colorfuel Studio, KEIGO YASUDA, Olga1818, Shanvood, Olesssia, Binastasia, Pattarawat Loharnchoon, Colorfuel Studio, eranicle, Northern Owl, Smolnik_draw, NikAndr, insemar.vector.art, Prokopenko Oleg, Blueastro, Igdeeva Alena, Quang Vinh Tran, Binastasia, tikisada, Natalia Zelenina, Fancy Tapis, Rabbixel, Catalyst Labs, subarashii21, MarShot, ankomando / Shutterstock / FOTODOM
Используется по лицензии от Shutterstock / FOTODOM
© Попова О.А., текст, 2024
© Ключникова Е., Давлетбаева В., илл., 2024
© ООО «Издательство «Эксмо», 2024
Отзывы о книге
Алиса Саядова, врач-педиатр, мама Симоны, @dr.saliseee«Как жаль, что эта книга не попалась мне в руки в самом начале, когда только появился мой малыш! Я думаю, уровень родительской тревожности мог быть ниже. Книга написана четко и структурированно, без лишней воды. Огромное количество информации касается наблюдения на первом году жизни, а также такому важному периоду, как ПРИКОРМ. Дана актуальная и самая современная информация. После прочтения книги родителю точно можно не проверять ничего в интернете. Читать приятно и в удовольствие. Спасибо за отличный продукт, обязательно буду рекомендовать».
Татьяна Аверьянова, врач-оториноларинголог, @lor_averyanova«Я ЛОР-врач и работаю с детьми и взрослыми. Когда узнала, что Ольга Анатольевна пишет книгу для родителей про детей до года, то попросила ее почитать. Все, что мне было известно про этот период до книги, это: как пеленать, когда нужно делать прививки и почему важно наблюдаться у педиатра. Однако с первой страницы я окунулась в ведение не только новорожденного, но и в большую и понятную до мелочей подготовку до его рождения. Для меня стало большим открытием, что необходимо позаботиться не только о будущем здоровье малыша и его безопасности, но и сделать упор на здоровье, подготовку и психологическую поддержку в период до и после рождения малыша самой мамы. Период, когда она испытывает наибольший стресс и в голове появляется много вопросов, на которые так мало ответов. Книга дает пошаговый план, в каком месяце и каких специалистов необходимо посетить. Я узнала, что существует шкала для определения уровня депрессии у мам и даже пап. Огромная, интересная и простая в донесении информация по поводу введения прикорма тоже не оставила меня равнодушной. Да, многое поменялось со времен моего студенчества. Не всегда первым должен быть кабачок. Когда читаешь книгу, чувствуешь, что Ольга находится рядом, успокаивает тебя, снимает сомнения и страхи. По окончании прочтения книги понимаешь, что ничего не стоит бояться, всегда есть врачи, которые тебе помогут разобраться в ситуации, и, да, не нужно себя ругать: «Я что-то пропустила», «я не доглядела»… Прекрасная книга от Ольги с пошаговыми инструкциями, которую необходимо прочитать до и после появления малыша всем родителям».
Евгения Талалаева, стоматолог-ортодонт, к.м.н., мама Ники, www.talalaeva.com«При самом тщательном планировании беременности, а также при ее наступлении и в различных периодах после родов у девушек и женщин всегда возникает много вопросов. Кто-то слушает советы знакомых, старшего поколения, кто-то читает форумы, многие все же слушают докторов. Но все равно очень проблемно, что большинство данных либо обрывочны, либо сводятся к одной концепции, а многие просто давно устарели. В данной книге, на мой взгляд, основой плюс – это то, что автор дает информацию на основании большого объема изученного материала, в том числе из современной мировой практики в педиатрии и неонатологии. Эта информация имеет очень четкий и доступный характер и является реальной помощью для мам, а еще – для женщин, только изучающих вопросы беременности и материнства. Книга удобно разделена на разделы. А значит, это экономит читателю время, позволяет сразу найти четкие ответы и советы. Даже у самых спокойных женщин бывает тревожность от нового и неизвестного. И такая книга точно нужна всем – вот прямо чтобы «пункт за пунктом» понимать свое состояние и осознавать какой сделать следующий шаг. Книга помогает быть последовательной, и, что важно, в ней есть всё о каждом этапе. И сам концепт, что нет какой-то единой схемы (прикорма, например), позволяет уйти от рамок и не быть категоричными. Дети уникальны, и штампов с ними быть не может. Это радует и помогает многое понять, а что-то – услышать от врача. Как медик я очень рада, что так много всего логичного и нового в современной педиатрии. И как это удобно для жизни. Ведь даже чтобы задать вопрос врачу, на мой взгляд, хочется знать ориентиры. А еще очень важно читать только профессиональных и практикующих докторов, к которым и относится автор. Спасибо за такую помощь!»
Предисловие
Когда рождается ребенок, к нему почему-то все время забывают приложить инструкцию. Да и новоиспеченные мама с папой – не профессиональные «рожальщики» и воспитатели. А еще хочется, чтобы родительство было в кайф и не сильно напряжно. Быть родителем непросто, честно вам говорю. Но эта книга оказалась в ваших руках, чтобы максимально упростить и облегчить задачу. Считайте, что это инструкция – та самая, да, которую забыли приложить в роддоме.
Раздел 1
Подготовка к беременности
Грамотная подготовка – считай, уже полдела сделано, да? Хороший результат гарантирован. Не всегда случается именно так, но в наших силах подготовиться к наступлению беременности грамотно, чтобы максимально снизить все риски. Почему об этом пишет педиатр, а не гинеколог, например? Гинекологи много внимания уделяют самой беременности и подготовке к ней. Однако, думаю, будет нелишним повторить ключевые моменты. В последнее время многие мамы выбирают педиатра, еще будучи беременными, а некоторые даже на этапе планирования! Я на приеме подробно проговариваю с будущей мамой план подготовки, обсуждаю все волнующие моменты, и мы вместе составляем план действий.
Семейный анамнез
Мы знаем, что наследственность играет важную роль, поэтому вашему доктору необходимо познакомиться с историей семьи, узнать, какими заболеваниями страдают ближайшие родственники, есть ли в семье случаи генетических заболеваний. Эти факты будут определять план действий при подготовке к беременности. Желательно подумать об этом еще до визита к врачу: заранее расспросить родителей, бабушек и дедушек о том, чем они болеют. Если у вас есть родственники четвертой линии, то есть двоюродные братья или сестры, узнать, какие заболевания есть у них. Записывайте все! Пусть картина будет наиболее полной – не бойтесь показаться бестактной, эти нюансы могут иметь для вас важное значение! А доктор при составлении анамнеза проанализирует данные и будет учитывать ваши персональные риски.
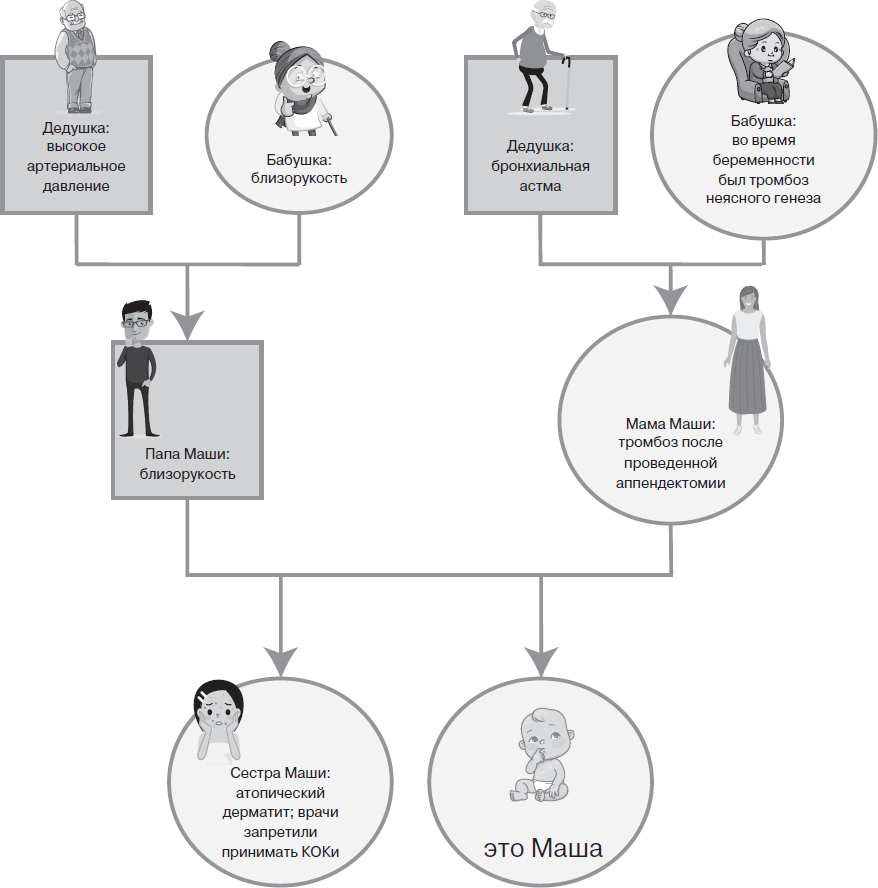
Возьмем пример: у нас есть будущая мама Маша.
Давайте составим Маше воображаемое генеалогическое древо.
Благодаря построенному нами графику гинеколог Маши наглядно видит наследственный анамнез и может просчитать все риски. Будет здорово, если такая схема будет составлена еще и для родственников со стороны партнера.
Ваш личный анамнез
Доктор наверняка захочет обсудить, какие заболевания вы перенесли, есть ли у вас на данный момент какая-либо хроническая патология. Если есть, то в какой стадии она находится, ведь беременность переносится гораздо легче, если хроническая болезнь находится в ремиссии. Если вы принимаете какие-либо лекарства на постоянной основе, обязательно обсудите это с вашим доктором: не все препараты разрешены к применению во время беременности. Доктор расспросит вас о ваших предыдущих беременностях, как они протекали, принимали ли вы в это время какие-либо лекарственные препараты, а также об истории предыдущих родов. И это не праздное любопытство, а разумная стратегия, которая позволит качественно подготовиться к беременности и поможет понять, чего ожидать при ее наступлении.
Пример: опять возьмем Машу. Маше 35 лет, она регулярно занимается спортом и не имеет хронических заболеваний, однако во время первой беременности у нее повышалось артериальное давление и были плохие анализы (определялся высокий уровень белка в моче), из-за чего Маше было выполнено кесарево сечение немного раньше ПДР. Также, если хорошенько расспросить Машу, выяснится, что и у Машиной мамы, и у сестры во время беременности тоже поднималось артериальное давление. Сестра Маши в связи с этим даже лежала в стационаре, и племянник Сережа тоже родился раньше срока.
Зная Машин анамнез, при наступлении у нее беременности гинеколог, вполне вероятно, порекомендует ей прием низких доз аспирина, так как имеется высокий риск преэклампсии. Преэклампсия – это грозное состояние, возникающее во время беременности и сопровождающееся повышением артериального давления на фоне протеинурии (появления в моче количества белка, превышающего нормальные значения). Симптомы этого состояния обнаруживаются, как правило, не сразу, а на более поздних сроках, но Машин гинеколог собрал подробный анамнез и может риск преэклампсии у Маши значительно снизить.
Генетические скрининги. Что это и зачем они нужны до наступления беременности?
Большое количество людей на планете являются носителями различных генетических заболеваний. Кто такой носитель? Чуть-чуть биологии. Мы, люди, являемся обладателями кариотипа в 46 хромосом: 2 набора по 22 хромосомы (один набор подарил папа, а второй – мама) и одна пара половых хромосом «XY» или «ХХ». Иногда в хромосомах или генах (из них состоят хромосомы) случаются поломки, или мутации. Так вот, носитель – это человек, который имеет поломку в одной копии гена или хромосомы, а вторая копия при этом является нормальной. Таким образом, здоровая копия работает за двоих и компенсирует поломку напарницы. В этом случае у человека может вообще не быть никаких симптомов или могут быть легкие проявления болезни.
Все мы являемся обладателями определенного количества разнообразных мутаций, но некоторые из них могут являться причиной тяжелых заболеваний, например, муковисцидоза или спинальной мышечной атрофии. И так как при наступлении беременности будущему ребенку передается генетический материал от обоих родителей, если оба родителя являются носителями какого-либо заболевания, это заболевание может проявиться у ребенка в том случае, если он унаследует от родителей две «плохие» мутации.
Как это предупредить? Провести генетический скрининг – анализ, позволяющий выяснить наличие тех или иных мутаций. В состав скрининга могут входить разные анализы, это зависит от того, присутствует ли в анамнезе семьи какая-либо патология или от этнической принадлежности, но существует ряд мутаций, наличие которых рекомендовано определять всем парам, планирующим беременность.
Как понять, на какие именно мутации нужно сдавать анализ? К огромному сожалению, в отечественных стандартах обследований нет четких указаний на этот счет. Американский колледж акушеров-гинекологов (ACOG) и Американский колледж генетики составили рекомендации относительно перечня тестов генетического скрининга.
• Всем лицам вне зависимости от этнической принадлежности и анамнеза рекомендовано пройти скрининг на носительство рецессивных болезней с частотой здорового носительства 1:200 и чаще. Женщинам – на Х-сцепленные заболевания, в том числе мышечную дистрофию Дюшена, гемофилию, болезнь Фабри, врожденную гипоплазию надпочечников и другие;
• женщинам, имеющим в личном или наследственном анамнезе проявления синдрома ломкой Х-хромосомы (синдром преждевременного истощения яичников, нарушение фертильности, связанное с повышением фолликулостимулирующего гормона до 40 лет), людям с появившимся тремором и мозжечковой атаксией (расстройство с нарушением походки, устойчивости и статики);
• лицам африканского, ближневосточного, азиатского происхождения рекомендован скрининг на наследственные анемии: альфа-талассемия, серповидно-клеточная анемия, бета-талассемия;
• евреям-ашкенази рекомендуются тесты на болезнь Тея-Сакса; болезнь Канавана; болезнь Дея-Рейли, или семейную дизавтономию; анемию Фанкони; болезнь Ниманна-Пика; синдром Блума; муколипидоз 4 типа и болезнь Гоше.
Здесь приведены не все заболевания, которые могут входить в состав скрининга, на самом деле их гораздо больше. Наиболее исчерпывающий и подходящий список поможет составить врач-генетик.
Получение информации о носительстве дает хорошее преимущество в выборе метода зачатия и возможность снизить риск проявления мутации у будущего ребенка. Пары, планирующие ЭКО, могут воспользоваться донорскими яйцеклетками или сперматозоидами, в случае если нет возможности снизить риск рождения ребенка с известным в семье наследственным заболеванием. Предимплантационное тестирование подразумевает проверку эмбриона на известную мутацию до переноса маме, дабы исключить перенос эмбрионов с наличием известной мутации, которая приводит к заболеванию, и выбрать заведомо здоровый эмбрион.
Не пренебрегайте консультацией генетика и прохождением скрининга, так как есть шанс, что риск возникновения генетического заболевания в вашей семье может быть 25 или даже 50 %, что достаточно много. Зная об этом заранее, можно постараться максимально снизить все риски.
Неинвазивный пренатальный тест
Эту процедуру можно описать буквально двумя предложениями – «Довольно быстро. Довольно точно».
А если серьезно, что это такое? НИПТ – это неинвазивное исследование с высокой точностью, которое позволяет определить наличие хромосомных аномалий плода; приятным бонусом этого теста является определение пола ребенка.
Как оно проводится? Берется кровь из вены. Дело в том, что уже с 9-й недели в мамином кровотоке курсирует малышковая ДНК. Поэтому тест можно сдать уже с 10-й недели беременности и заподозрить наличие аномалий.
Кому однозначно показано НИПТ?
• Наличие выявленного носительства мутации у родителей.
• Многоплодная беременность.
• Возраст старше 35 лет.
• Наличие мутаций в семейном анамнезе.
• Наличие в семье ребенка с генетическим заболеванием.
• Признаки хромосомных аномалий на УЗИ-скрининге.
Исследование точное, но в ряде случаев, после положительного результата на наличие мутаций, может потребоваться провести инвазивную диагностику: биопсию ворсин хориона, кордо- или амниоцентез.
НИПТ дает возможность выявить самые распространенные аномалии, такие как синдром Дауна, синдром Эдвардса, Шерешевского-Тернера, Кляйнфельтера и Патау. Также с его помощью определяют другие, менее распространенные патологии (синдром Прадера-Вилли, Ди-Джорджи, Ангельмана).
Существует несколько типов тестирования, оптимальный вариант сможет подобрать врач-генетик или врач-гинеколог.
Вакцинация
Вакцинация до беременности
Сейчас постарайтесь вспомнить, когда вы в последний раз вакцинировались. Грипп не считается. 70 % мам на приеме обычно вспоминают с трудом, и мы вместе приходим к выводу, что сие событие происходило очень давно, в институте либо в школе. По мере взросления, если не приходится вакцинироваться по долгу службы (как у врачей), в графике иммунизации возникают пробелы.
Почему важно вспомнить об этом еще на этапе планирования беременности? Беременные подвержены риску вакциноуправляемых инфекций еще больше, чем другие взрослые, ведь их иммунный ответ уникален. В организме будущей мамы происходят феноменальные изменения, и иммунная система – не исключение. Ведь она должна защищать от инфекций и маму, и ребенка, в то же время оставаясь толерантной к подрастающему малышу! Голова кругом, честно. Беременные могут тяжелее переносить даже банальные вирусные инфекции, инфекции мочевыделительных путей, ведь в животике поселился маленький человек. Из-за приятного соседства изменяется давление в брюшной полости и снижается емкость легких, повышается нагрузка на сердечно-сосудистую систему. Ну и, конечно, не стоит забывать о том, что своевременная вакцинация до беременности защищает малыша как во время внутриутробного периода, так и после рождения.
Итак, какие шаги необходимо предпринять на этом этапе?• Проверить наличие сертификата о вакцинации; если таковой отсутствует, то восстановить данные от поликлиники по месту жительства/университетской поликлиники, где проводилась вакцинация. Что будем запрашивать? Сертификат о вакцинации – это ваш документ, который хранится на руках. Из поликлиники можно запросить либо выписку о вакцинации (форма 063-у), либо копию амбулаторной карты (форма 112-у).
• Сдать анализ крови на титр антител к ветряной оспе, краснухе, кори, паротиту, если вы не вакцинированы от данных инфекций или не уверены, что вакцинировались, а нужных данных на руках нет. Если вы точно не знаете, болели ли краснухой, ветряной оспой, или не уверены в том, что диагноз был поставлен верно, то анализ крови на уровень антител – это разумная мера, которая позволит составить план вакцинации.
Какие вакцины теоретически могут понадобиться на этапе планирования беременности? Точный список составляет ваш доктор на основании вашего анамнеза и имеющихся данных о вакцинации. В него могут быть включены
• гепатит В,
• ветряная оспа,
• краснуха,
• корь,
• паротит,
• грипп,
• пневмококк (если вы входите в группу риска).
Важная ремарка: после введения живых вакцин (ветряная оспа и корь, краснуха, паротит) необходим надежный метод контрацепции в течение 28 дней. Также важно, что некоторые вакцины, такие как ветряная оспа, например, подразумевают введение нескольких доз, поэтому наступление беременности возможно с минимальным интервалом в 28 дней после введения крайней дозы вакцины.
Вакцинация во время беременности
Беременным можно и нужно вакцинироваться, это факт. К большому сожалению, некоторые доктора на территории РФ этого не знают. Пару лет назад моей подруге, прекрасному врачу-неврологу, пришлось приложить немалые усилия, чтобы вакцинироваться против коклюша в третьем триместре беременности. Терапевт просто не хотела ее вакцинировать, ее не могли убедить ни международные рекомендации, ни объяснения, что это безопасно и необходимо. В итоге подруга вакцинировалась, но сколько стресса! И это доктор. А как быть молодой маме, не имеющей отношения к медицине?
Какие прививки необходимо сделать во время беременности?• Вакцинация от коклюша, дифтерии, столбняка;
• вакцинация против гриппа.
Зачем вакцинироваться от коклюша беременным?Если коротко, то коклюш – это очень заразно и даже может быть летально для детей первого года жизни. Он может начинаться как рядовая ОРВИ, но потом приступы кашля становятся все более мучительными и длительными, вплоть до апноэ, то есть остановки дыхания. Младенцы или недоношенные дети могут и вовсе не кашлять, а сразу стартовать с апноэ.
По данным ВОЗ, смертность от коклюша составляет около 70 % у детей в возрасте до шести недель жизни. А вакцинация по национальному календарю РФ, на минуточку, начинается с возраста трех месяцев жизни. По рекомендациям CDC – с двух месяцев, но вопрос в другом: что делать ДО наступления этого возраста? А вот тут как раз круто выручают материнские антитела, циркулирующие в организме. Именно поэтому вакцинация от коклюша – это отличный вариант защитить будущего малыша до момента плановой вакцинации. CDC рекомендует проводить вакцинацию в период с 27-й по 36-ю неделю каждой беременности. Вакцинироваться стоит так рано, насколько это возможно, не откладывайте это событие до родов.
Вакцинация от гриппа
Та самая ситуация, когда спрашиваешь на приеме, вакцинируется ли семья от гриппа, а в ответ слышишь: «Делаем все, кроме гриппа. Как-то раз сделали, так Петя всю зиму был с соплями!» Не побоюсь выглядеть занудой в ваших глазах, но буду до упора говорить о том, как важно вакцинироваться от гриппа. Да, это ОРВИ, но для групп риска (к которым относятся беременные, дети, пожилые и люди с хроническими заболеваниями) эта инфекция представляет вполне серьезную угрозу. Среди вероятных осложнений есть и пневмония, и энцефалит, также вирус может поражать сердечную мышцу, ну, и присоединение вторичной бактериальной инфекции никто не отменял. Мы выше говорили о том, что беременность – это непростое для организма женщины время, поэтому любые инфекции у беременных могут течь тяжелее и менее предсказуемо. Вакцинироваться стоит до конца октября каждого года, при планировании беременности тоже важно учитывать этот факт.
Питание и прием витаминов во время беременности
Я не открою вам секрет, если скажу, что питание во время беременности должно быть здоровым, сбалансированным и вкусным. Многие питательные вещества наиболее эффективно усваиваются организмом именно при употреблении богатых ими продуктов и гораздо хуже – при применении витаминных комплексов. Однако существуют и микроэлементы, которые содержатся в продуктах питания в минимальном количестве, вот они-то рекомендованы к приему в виде добавок. Какие вещества наиболее важны беременным?
• Железо
• Витамин Д
• Фолиевая кислота
• Кальций
• Витамин С
• Витамин B12 для вегетарианцев и веганов
Железо
Железодефицитная анемия – распространенная проблема, особенно у детей и беременных женщин. Безусловно, самая частая причина развития анемии – алиментарная, то есть дефицит железа в рационе. Поэтому беременной женщине необходимо употреблять достаточное количество железосодержащих продуктов.
В какой форме железо может содержаться в еде?
• Гемовое железо (двухвалентное). Больше всего такого железа содержится в источниках животного происхождения: говядина, индейка, курица, свинина, моллюски и субпродукты. Гемовое железо усваивается наиболее эффективно.
• Негемовое железо (трехвалентное). Эта форма железа преобладает в продуктах растительного происхождения. К ним относятся шпинат, орехи кешью, фасоль, чечевица, темный шоколад, брокколи, киноа. А вот в популярном гранате железа на самом деле совсем мало, так что, если вы не любите гранатовый сок, то не стоит вливать его в себя с целью профилактики железодефицита. Негемовое железо усваивается не так хорошо, поэтому, если вы не употребляете в пищу продукты животного происхождения, этот факт стоит учитывать. Вам придется наворачивать шпинат, закусывая брокколи, за себя и за того парня.
А что там с приемом железа в виде добавок? Существуют рекомендации ВОЗ, в которых говорится, что беременным необходим профилактический прием железа в течение всей беременности в дозе 120 мг, начиная как можно раньше после зачатия. В США, например, прием железа рекомендован на протяжении всей беременности в дозе 27 мг, разница в дозах обусловлена тем, что в США большое количество продуктов питания обогащают железом. В российских рекомендациях есть данные, что беременным рекомендован прием поливитаминных комплексов с содержанием железа не менее 20 мг, что в 6 раз меньше рекомендованных Всемирной организацией здравоохранения доз. Также стоит учитывать, что далеко не все поливитамины для беременных содержат железо. В поливитаминах с содержанием железа количество его весьма скромное, в среднем от 10 до 60 мг в суточной дозе.
Витамин Д
Витамин Д – это как топ-менеджер в крупной компании. В организме у него много важных задач и направлений работы, ведь витамин Д – это не просто витамин, а жирорастворимый прогормон, вырабатываемый в коже при воздействии на нее ультрафиолета. В небольших количествах его можно найти в пище: яичных желтках, жирной рыбе. Регуляция кальциево-фосфорного обмена – лишь верхушка айсберга, хотя данная функция очень важна для беременной женщины. Витамин Д влияет на работу иммунной системы, есть данные о связи его дефицита с повышением риска аутоиммунных заболеваний и сердечно-сосудистой патологии. При беременности витамин Д становится еще круче и выполняет несколько важных функций: регуляция обмена кальция для накопления его в костях плода, поддержание толерантности материнского организма к белкам будущего малыша, есть информация даже о его благоприятном влиянии на ДНК плода. И, наконец, существуют исследования, показавшие, что достаточное количество витамина Д в организме беременной женщины может снижать риск преэклампсии.






