
Полная версия
Гемопоэтическая стволовая клетка в патогенезе болезней цивилизации, ее диагностические возможности и биотерапевтический потенциал
Использование одобрено Этическим комитетом Школы биомедицины ДВФУ (протоколы №1 и 2 от 05.03.2017). Животных содержали в условиях, соответствующих стандартам GLP и Хельсинкской декларации WMA об этических принципах лечения животных в экспериментах. Исследование проводилось в соответствии с требованиями законодательства Великобритании (U.K. Animals Scientific Procedures), Директивой ЕС 2010/63/EU для экспериментов на животных и руководством Национального института здравоохранения США по уходу и использованию лабораторных животных. Все исследования на животных соответствовали рекомендациям ARRIVE и рекомендациям AVMA 2013 г. по эвтаназии экспериментальных животных.
Для моделирования низкодифференцированной злокачественной опухоли головного мозга использованы клетки глиомы линии С6 (ATCC® CCL-107). Клетки использованы в эксперименте после 3-го пассажа с момента разморозки. Перед началом эксперимента все клетки протестированы на контаминацию микоплазмой с помощью Universal Mycoplasma Detection Kit (ATCC® 30—1012K™). Для определения фенотипа опухолевых клеток выполняли предварительную иммуноцитохимическую характеристику. Антителами к нестину окрашивались 87,6 ± 12,1% клеток, к белку p53 – 82,3 ± 9,8%. Число клеток линии С6, позитивных в отношении к белкам CD133 (3,7 ± 2,8), S100 (7,4 ± 4,3%), глиального фибриллярного кислого белка GFAP (7,2 ± 2,2%) и βIII-тубулина (9,3 ± 4,4%), было невелико (рис. 22).
Животных анестезировали внутрибрюшинной инъекцией 2 мг раствора, содержащего Zoletil 100 (Virbac, Франция) + Rometar (Bioveta a.s. Czech) в соотношении 1:4. Выполняли разрез кожи головы и накладывали фрезевое отверстие, используя Ideal Micro Drill (Harvard apparatus, US); 0,2×106 клеток глиомы вводили в 5 µl стерильного 0,14 M раствора NaCl со скоростью 1 µl/м, используя гамильтоновский шприц (600 Series, Hamilton, US). Имплантацию выполняли, используя стереотаксический аппарат для крыс SR-5R-HT (Narishige, Japan), ориентируясь по координатам атласа мозга крысы (Paxinos, Watson, 2007): Ар – 1; L – 3,0; V – 4,5; TBS – 2,4 мм. Верификацию опухоли выполняли на 14-й день, используя магнитно-резонансный томограф Bruker’s PharmaScan® (Massachusetts, US).
Имплантация опухолевых клеток в мозг половозрелых крыс породы вистар приводила к быстрому формированию опухолей, хорошо визуализируемых при МРТ-обследовании головного мозга, у оперированных животных спустя 7 сут. с момента имплантации (рис. 23). К 20-му дню эксперимента опухоль была хорошо заметна на препаратах головного мозга крыс. При анализе морфологических изменений обращали на себя внимание гиперемия сосудов мозга в месте расположения опухоли, набухание и отечность мозгового вещества, наличие на поверхности мозга рельефных вдавлений от костей черепа, сглаженность основных борозд и извилин.
Как правило, опухоль занимала больше половины полушария мозга, возвышалась над его конвекситальной поверхностью и была представлена на срезах мозга светло-красной или пестрой опалесцирующей тканью, контрастной цвету основных церебральных структур (рис. 24 А—В).
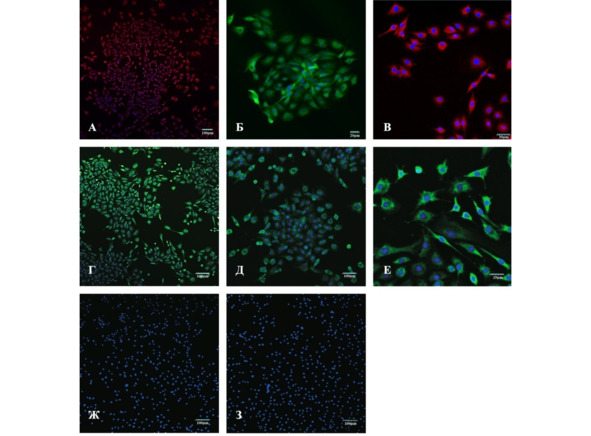
Рис. 22.⠀Иммуноцитохимическая характеристика клеток линии С6, использованных для экспериментального моделирования глиобластомы in vivo. Иммуногистохимическая реакция: А – на нестин, Б – p53; В – CD133; Г – tubulin-βIII; Д – S100, Е – GFAP. Ж, З – контрольное окрашивание вторичными антителами: Ж – Alexa 488; З – Alexa 633. Специфическая флуоресценция отсутствует. Ядра докрашены DAPI
При гистологическом исследовании неопластическая ткань была представлена клетками разнообразной формы с различным количеством ядер (рис. 24 А, Б).
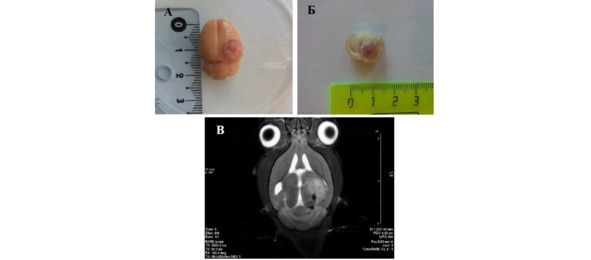
Рис. 23.⠀Опухоль в мозге крысы, 20 сут. после введения клеток. А – макропрепарат, опухоль возвышается над поверхностью полушария; Б – фронтальный срез головного мозга, признаки сдавления опухолью мозговых структур; В – магнитно-резонансная томограмма мозга крысы, 20 сут. эксперимента, режим N2 Turbo RARE
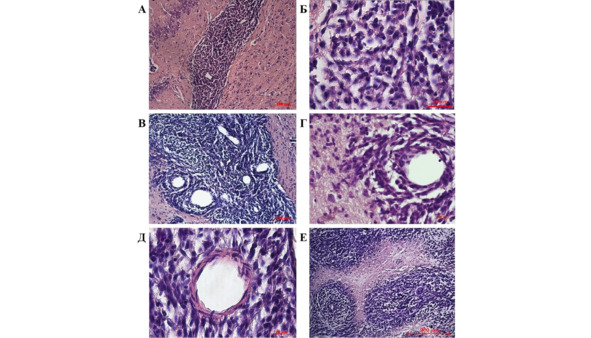
Рис. 24.⠀Опухоль в головном мозге крыс. А, Б – 14 сут. с момента имплантации (Б – масштаб 200 мкм); В, Г – 20 сут., опухолевая ткань с новообразованными кровеносными сосудами; Д – формирование кровеносного сосуда среди клеток сателлитного очага; Е – 30 сут., ангиоцентрическая группировка опухолевых клеток и зоны некроза в опухолевой ткани. Окраска гематоксилин-эозином
К 14-му дню опухоль содержала множество микрососудов, что свидетельствовало о высокой скорости метаболических процессов. Очевидно, хорошая васкуляризация интенсифицировала метаболизм клеток глиомы, которые, формируя вихревые очертания вокруг новообразованных сосудов, вторгались в дистрофически измененную паренхиму мозга, где формировали длинные клеточные тяжи, окруженные большим количеством солитарных клеток глиомы, инфильтрирующих мозговое вещество. На некотором удалении от первичного неопластического узла клетки глиомы уплотнялись и образовывали конгломераты, из которых возникали сателлитные очаги. В центре такого очага быстро формировался питающий кровеносный сосуд, что значительно интенсифицировало процессы неопластического роста и инвазии. С появлением в кровеносном сосуде признаков эластической мембраны обнаруживалась тенденция к слиянию сателлитного очага с первичной опухолью. При этом клетки опухоли уплотнялись вокруг кровеносного сосуда, что формировало характерную картину «псевдорозеол» (5 Е).
С 28-го дня наблюдения в глубоких отделах опухолевой ткани начинались процессы гибели неопластических клеток, что указывало на принципиальную неспособность кровеносной сети обеспечить потребности быстро растущей клеточной массы опухоли. С этого времени в опухолевой ткани появлялись зоны разрежения, большая часть опухолевых клеток концентрировалась вокруг питающего кровеносного сосуда, обнаруживая характерную картину розеол или «псевдорозеол» на фоне участков некроза, занимающих основное место в морфологической картине, окруженных псевдопалисадными структурами (рис. 25).
Таким образом, имплантация 0,2 × 106 клеток глиомы линии С6 данного иммунофенотипа быстро приводила к формированию опухоли, обладающей инвазивным ростом, высокими темпами пролиферации опухолевых клеток, ангиогенезом и формированием некрозов, что, наряду с неизоморфностью образующих ее клеточных элементов, позволяет считать ее аналогом МГБ человека.
Анализ миграции гемопоэтических стволовых клеток в опухолевый очаг
Для решения конкретной задачи, а именно изучения закономерностей миграции нормальных ГСК в неопластический очаг, был использован биомедицинский препарат гемопоэтических стволовых клеток, предоставленный АО Клинический госпиталь «НейроВита» (г. Москва). По данным сопроводительной документации, препарат был представлен лейкоконцентратом мононуклеарных CD45+-клеток красного костного мозга, рекрутированных в системный кровоток после стимуляции больных гранулоцитарным колониестимулирующим фактором (Г-КСФ). Число клеток иммунофенотипа CD34+ в составе лейкоконцентрата варьировало от 2,5 до 4,5%. Ксенотрансплантация согласована с Этическим комитетом Школы биомедицины ДВФУ (протокол №2 от 05.03.2017).
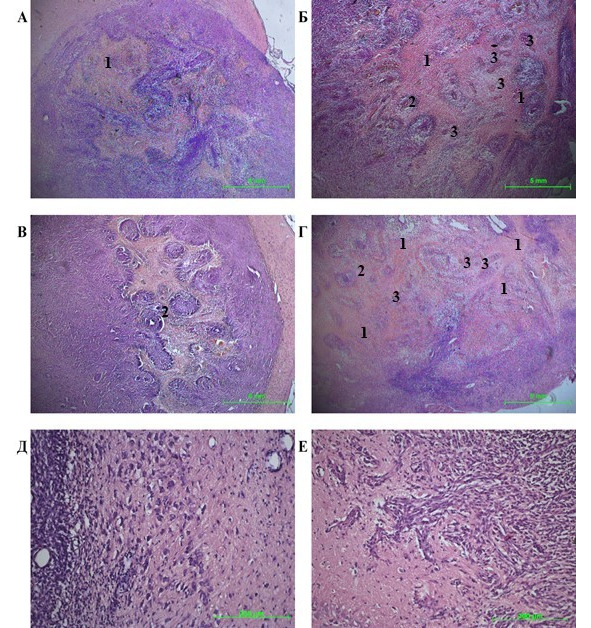
Рис. 25.⠀Микропрепарат мозга крысы с перевитой глиомой С6. Окраска гематоксиллин-эозином, 28 сут. эксперимента. А—Г – некротические области в центре опухолевого узла (1), новообразованные кровеносные сосуды в окружении плотно сгруппированных опухолевых клеток, формирующих псевдопалисадные структуры (2), а также множество запустевших новообразованных кровеносных сосудов в центре некротических областей (3); Д – множественные неопластические клетки, инфильтрирующие ткань мозга; E – участки инвазии по типу «языков пламени»
На протяжении 1 нед. перед проведением эксперимента животным была проведена иммуносупрессивная терапия (бусульфан Sigma-Aldrich, кат. № BP403), дексаметазон (Sigma-Aldrich, кат. № D1159), циклофосфамид (Sigma-Aldrich, кат. № BP1094)). За 2 ч до введения животным ГСК были окрашены флуоресцентными трейсерами Red CMTPX Dye (C34552, Molecular Probes; спектр возбуждения / эмиссии 577/602 нм) или Vybrant® CFDA SE (V12883, Molecular Probes; спектр возбуждения / эмиссии 492/517 нм) в соответствии с рекомендациями фирмы-производителя. Эти клетки в количестве 0,5 × 106 вводили в системный кровоток крыс через центральную хвостовую вену в условиях общей анестезии. Животных выводили из эксперимента на 3, 5, 8 и 15 сут. после введения клеток. Контролем служили крысы, получавшие инфузию меченных данными маркерами ГСК, но без предшествующей имплантации опухолевых клеток.
У животных экспериментальной группы появление единичных флуоресцирующих объектов в зоне расположения опухолевой ткани наблюдалось уже через 3 дня после введения клеток. В этот период местом их предпочтительной локализации является граница между опухолью и здоровой тканью мозга. Появление флуоресцирующих объектов в более глубоких зонах опухоли регистрируется в связи с проходящими здесь кровеносными сосудами (рис. 26 А, указано стрелками).
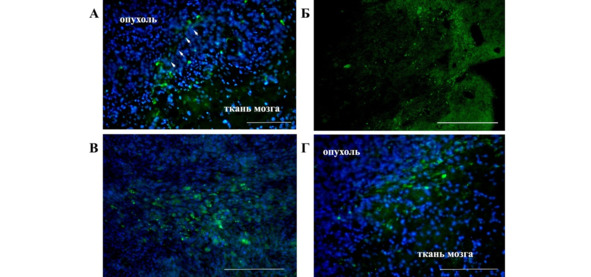
Рис. 26.⠀Распределение меченных Vybrant® CFDA SE гемопоэтических стволовых клеток в мозге животных с привитой глиобластомой на 3-е (А) и 5-е (Б—Г) сутки после введения. А – на ранних сроках клетки локализуются вдоль границы опухоли или проникают вглубь неопластической ткани по ходу кровеносных сосудов (указаны стрелками); Б – плотное скопление флуоресцирующих клеток на 5-й день после инфузии. ГСК с сохранной морфологией группируются в глубине опухоли среди ее клеток (В) или на границе с интактной тканью мозга (Г). Ядра докрашены DAPI. Масштаб 200 мкм.
На 5 сут. с момента введения ГСК число флуоресцирующих клеток в зоне расположения опухоли заметно возрастает (рис. 26 Б). В этот период они формируют плотное скопление по периферии неопластического очага (рис. 26 Г), в виде небольших группировок обнаруживаясь в глубине опухолевой ткани (рис. 26 В). Как и на более ранних сроках наблюдения, они локализуются в непосредственной близости от кровеносных сосудов. Клетки, содержащие краситель, в этот период сохраняют четкие очертания перикарионов, гранулы флуорохрома распределены равномерно по их цитоплазме, оставляя свободной от окрашивания зону ядра (рис. 26 В, Г).
В течение 8—15 сут. (рис. 27) продолжается дальнейшая инфильтрация опухолевой ткани мечеными ГСК с параллельным уменьшением их количества в краевой зоне опухоли. В этот период начинают регистрироваться признаки разрушения введенных клеток – флуоресцентный сигнал распределяется не только в цитоплазме, но и в межклеточном пространстве. На 8 сут. после инфузии ГСК суммарная площадь флуоресцирующих объектов на границе опухолевого узла (12,7 ± 9,2%) уступала таковой в паренхиме опухолевой ткани (47,6 ± 9,3%). Через 15 дней диффузный флуоресцентный сигнал регистрируется вдоль границ опухоли, которые к этому моменту имеют размытые очертания. Наибольшая интенсивность метки сохраняется в глубоких отделах опухоли, где регистрируются отдельные клеточные элементы, конгломераты клеток, а также большие зоны перицеллюлярного скопления флуоресцирующего материала. Обращает на себя внимание тот факт, что на поздних сроках наблюдения флуоресцентная метка доминирует на границе зон клеточного разряжения опухолевой ткани – зон некроза (рис. 27, отмечены звездочками).
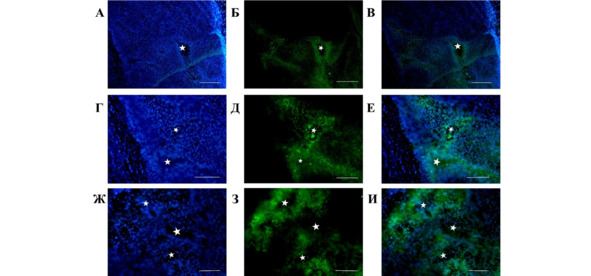
Рис. 27.⠀Распределение меченных Vybrant® CFDA SE гемопоэтических стволовых клеток в мозге животных с привитой глиобластомой на 8-е (А—Е) и 15-е (Ж—И) сутки после введения. Клетки локализуются преимущественно в глубине опухолевой ткани вокруг зон некроза (обозначены звездочками). Флуоресцентная метка, особенно на поздних сроках наблюдения (Ж—И), распределена как в цитоплазме клеток, так и между ними. А, Г, Ж – DAPI; Б, Д, З – флуоресцентный сигнал CFDA SE; В, Е, И – объединенный сигнал. Масштаб – 500 мкм.
В головном мозге животных группы сравнения (введение ГСК без предварительного формирования опухоли) распределение введенных клеток носило иной характер. В первые 3—5 сут. после трансплантации ГСК у крыс контрольной группы обнаружены солитарные флуоресцирующие объекты, соответствующие установленному диапазону свечения CFDA SE-позитивных ГСК. Клетки локализуются внутри кровеносных сосудов, в паренхиме мозга в непосредственной близости от них и в небольшом количестве встречаются в составе сосудистых сплетений мозговых желудочков (рис. 28).

Рис. 28.⠀Распределение трансплантированных ГСК в мозге животных без опухоли. Единичные клетки визуализируются в просвете кровеносного сосуда (А, Б) и в сосудистом сплетении мозговых желудочков (В). Окраска Vibrant CFDA SE; λ = 488 нм, Ex ⁄ Em = 492 / 517 нм. Ядра окрашены DAPI. Флуоресценция трансплантированных клеток контрастна аутосвечению мозговой ткани. Масштаб 100 мкм.
На 8—15 сут. эксперимента на препаратах мозга крыс контрольной группы объекты, соответствующие форме и размеру ГСК и флуоресцирующие длине волн, соответствующих зеленому спектру (CFDA SE 492/517), не обнаруживались.
В паренхиматозных органах (легкие, печень, почки, вилочковая железа) животных контрольной и экспериментальной групп в течение 3—5 сут. после введения обнаруживаются единичные флуоресцирующие клетки, достаточно сложно дифференцируемые от интенсивной аутофлуоресценции исследуемых органов (рис. 29).
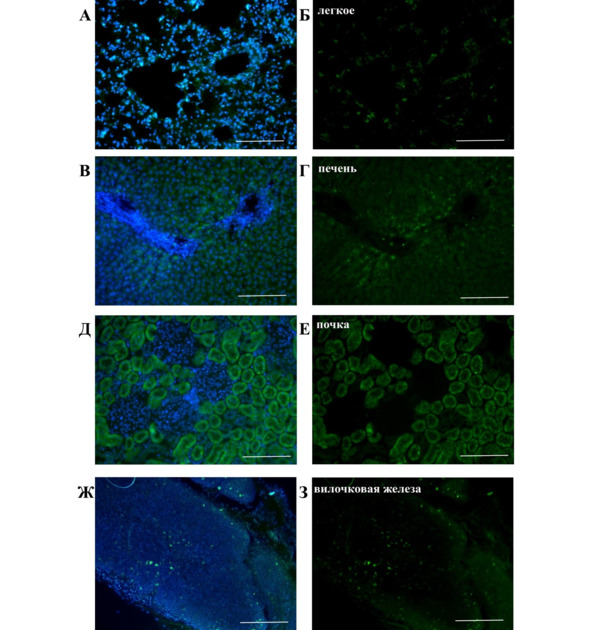
Рис. 29.⠀Ткани паренхиматозных органов крыс контрольной группы (без глиомы С6), получивших трансплантацию гаплоидентичных гемопоэтических (СD34+) стволовых клеток. Окраска CFDA SE, мультифотонная флуоресцентная лазерная микроскопия (λ = 488 нм). А, Б – легкие; В, Г – печень; Д, Е – почки; Ж, З – вилочковая железа. А, В, Д, Ж – ядра клеток докрашены DAPI. Масштаб 100 мкм.
Следует отметить, что в селезенке животных обеих групп в течение первых 3—5 сут. после введения наблюдается повышение содержания флуоресцирующих клеток в области красной пульпы (Рис. 30Б). В этот же период солитарные флуоресцирующие объекты обнаруживаются в красном костном мозге животных, получавших гемотрансфузию ГСК (рис. 30 В, Г).
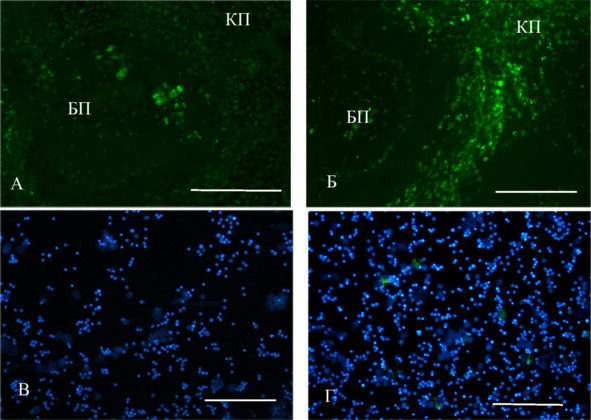
Рис. 30.⠀Транзиторное повышение числа флуоресцирующих клеток в красной пульпе селезенки (Б) и в красном костном мозге (Г) на 3 сут. после введения ГСК, меченных CFDA SE. А – аутофлуоресценция в белой пульпе селезенки интактных животных; В – отсутствие специфического сигнала в красном косном мозге интактных животных. Обозначения: КП – красная пульпа; БП – белая пульпа. В, Г – ядра докрашены DAPI. Масштаб 100 мкм.
При изучении процесса миграции ГСК с использованием красителя Red CMTPX Dye получены идентичные данные. Однако в отличие от клеток, окрашенных CFDA SE, сохраняющих активное свечение в течение 2 нед. после активации в клетках, краситель Red CMTPX Dye сохраняет свою флуоресценцию в течение первых 3—5 дней.
Таким образом, гемопоэтические стволовые клетки, трансплантированные в организм экспериментальных животных с глиомой С6, направленно мигрируют в опухоль, где первоначально (3—5 сут.) накапливаются на границе неопластического очага и на последующих этапах (8—15 сут.) проникают в ткань глиомы и сосредотачиваются в участках некроза опухоли. Закономерностью этого процесса является накопление трансплантированных ГСК непосредственно в опухолевой ткани (47,6 ± 9,3%) и зонах инвазивного роста опухоли (12,7 ± 9,2%). При введении в организм крыс без опухоли ГСК не имеют конечной цели миграции, остаются в пределах капиллярного русла мозга и мозговых желудочков, что является существенной особенностью данного процесса. Трансплантированные клетки практически не обнаруживаются в паренхиматозных органах (легкие, печень, почка, вилочковая железа), а транзиторное повышение их количества в селезенке может свидетельствовать об их разрушении в красной пульпе при введении в системный кровоток.
Взаимодействие гемопоэтических стволовых клеток с клетками глиомы С6 в опухолевом очаге
Целью данного этапа работ являлось изучение закономерностей и механизмов воздействия ГСК на течение опухолевого процесса в мозге in vivo. Поскольку в работах, описанных выше, была использована ксенотрансплантация клеток костного мозга человека в организм крыс с глиомой С6, получивших предварительную иммуносупрессивную терапию, то для изучения закономерностей взаимодействия ГСК с клетками глиобластомы in vivo мы отказались от этой модели.
Одним из ведущих способов получения клеток костного мозга для использования в онкологической практике является рекрутирование гемопоэтических стволовых клеток в системный кровоток путем стимуляции гранулоцитарным колониестимулирующим фактором (Г-КСФ), с последующим сбором лейкоконцентрата мононуклеарных СD45+-клеток, содержащих значительное количество CD34+ ГСК. В этой связи план работ включал 2 принципиально значимых этапа: 1) иммобилизация аутологических ГСК в системный кровоток экспериментального животного с глиомой С6; 2) характеристика иммуногистохимических трансформаций опухолевого узла в мозге крыс с рекрутированными в системный кровоток ГСК.
Рекрутирование ГСК в системный кровоток экспериментального животного с глиомой С6
Животным вводили подкожно Г-КСФ (Filgrastim, кат. № YY0101173 Sigma-Aldrich, Сент-Луис, Миссури, США), 4 мг/день, в течение 7 дней. Иммобилизацию мононуклеарных CD45+-клеток проверяли путем анализа крови экспериментальных животных с помощью проточного цитометра Navios™ (Beckman Coulter, США). В исследовании использовали антитела против крысиного CD45 (ОХ-1, конъюгированный с APC / Cy7, кат. №202216, Biolegend Inc., США). Данные цитофлуориметрии обрабатывали с помощью Navios Software v. 1.2 и Kaluza™ v. 1.2 (Beckman Coulter, США).
По данным проточной цитометрии, стимуляция животных Г-КСФ сопровождалась значительным увеличением числа CD45+ мононуклеарных клеток в периферической крови экспериментальных животных с глиомой С6 (рис. 31), при этом количество клеток CD45+, экспрессирующих основной маркер ГСК – мембранный антиген, – возрастало до 30,0 ± 1,3%, что указывает на исключительно сильное иммобилизующее действие Г-КСФ. Важно, что мы не нашли коммерческих наборов для идентификации СD34+-клеток крысы, однако «боковая популяция» ГСК-подобных клеток идентифицирована по методу Telford (2010).
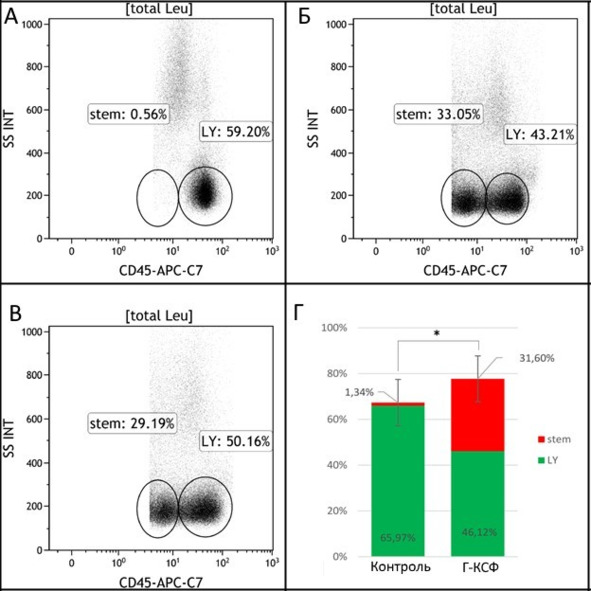
Рис. 31.⠀Результаты цитометрического анализа образцов крови экспериментальных животных с глиомой С6, получивших стимуляцию Г-КСФ. А – доля CD45+-клеток в общем количестве лимфоцитов. При этом красным маркером выделено количество ГСК-подобных клеток в общем числе CD45+ мононуклеарных клеток; Б, В – результаты цитометрического анализа популяции СD45+-клеток, «боковая популяция» ГСК подобных клеток идентифицирована по методу Telford (2010)
Xарактеристика иммуногистохимических трансформаций опухолевого узла в мозге крыс с рекрутированными в системный кровоток ГСК
В данном фрагменте работы методами иммуногистохимиии выявлялись особенности распределения маркеров пролиферации, стволовости, астро- и микроглии, а также некоторых сигнальных молекул в мозге животных с привитой опухолью (контрольная группа) и после иммобизизации ГСК (группа «клетки»).
Контрольная группа
Средняя продолжительность жизни контрольных животных составила 27,2 ± 5,8 дня. Средний объем опухолевого узла в головном мозге составил 202,1 ± 19 мм3. Для животных этой группы были характерны очень быстрое нарастание неврологических симптомов, снижение и полное исчезновение рефлексов на сгибание и переворачивание, появление одностороннего птоза на стороне опухоли с последующим присоединением признаков застоя на глазном дне, дискоординация между правыми и левыми лапами, появление манежных движений. По мере роста опухоли крысы становились вялыми, неохотно пили воду и отказывались от еды с последующим развитием комы и судорожных симптомов. При морфологическом исследовании тканей мозга выявлялась типичная морфологическая картина, детально описанная ранее.
При иммуногистохимическом окрашивании антителами к ядерному белку пролиферирующих клеток (PCNA) выявлялось резкое возрастание темпов пролиферации в ткани опухоли с 10-го по 20-й дни наблюдения, что, очевидно, связанно с интенсификацией процессов деления опухолевых клеток в связи с формированием неопластической кровеносной сети. Вне опухолевого очага максимальное количество PCNA-позитивных клеток было сосредоточено в прилегающих тканях, зонах лучеобразной инвазии клеток глиомы в ткань мозга и кровеносных сосудах разного калибра (рис. 32 А—Г).
С 20-го по 30-й дни исследования количество пролиферирующих клеток в опухолевой ткани уменьшалось. К этому времени в опухолевой ткани появлялись обширные зоны запустения, некроза (рис. 33 А), а PCNA-позитивные клетки начинали уплотняться, обнаруживали отчетливую тенденцию к смещению к границам опухоли, где процессы пролиферации протекали особенно интенсивно (рис. 33 Б) и сочетались с активной миграцией иммунопозитивных клеток в прилегающие ткани мозга. Отдельные пролиферирующие клетки встречались в ткани мозга на значительном удалении от очага.
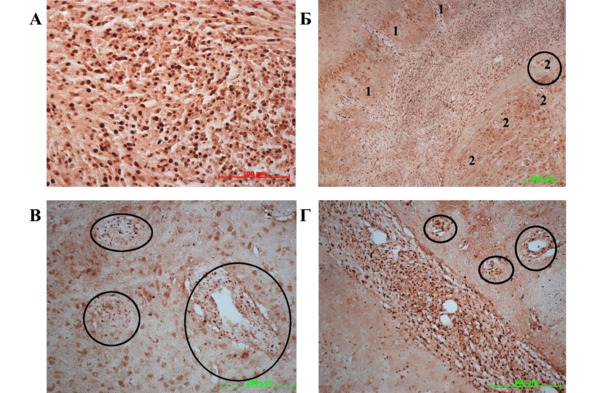
Рис. 32.⠀Иммуногистохимическая реакция на антитела к PCNA. Опухолевый очаг, 20 сут. с начала эксперимента. А – центр опухоли, видны скопления многочисленных PCNA-позитивных элементов; Б – прилежащее у опухоли вещество мозга: 1 – зоны инвазии PCNA+-клеток в ткань мозга, в сочетании с инфильтрацией ими окружающей ткани мозга (2); В, Г – скопление клеток PCNA+ в стенке и по периферии кровеносных сосудов, обведено эллипсом
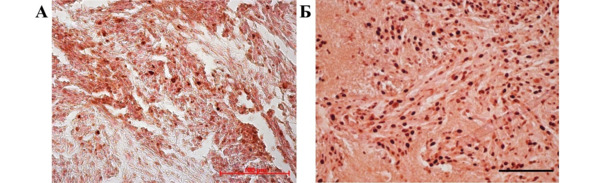
Рис. 33.⠀Иммуногистохимическая реакция на антитела к PCNA через 30 сут. развития опухоли. А – центральная часть опухолевого очага; Б – граница опухоли с интактной тканью мозга. Заметно значительное увеличение количества PCNA-иммунореактивных клеток (ИР) в зонах инвазии опухоли. Масштаб 200 мкм
Динамика числа PCNA-позитивных клеток на различных сроках развития опухоли в контрольной группе представлена на рис. 34.
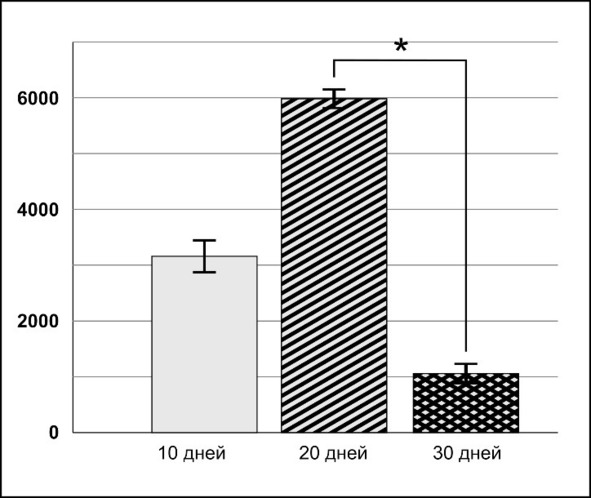
Рис. 34.⠀Динамика числа PCNA-ИР в ткани глиомы С6 у крыс контрольной группы. По оси ординат – количество ИР-клеток в поле зрения микропрепаратов. Данные представлены в виде М ± s.e.m., n = 30 для каждой группы. Знаком * указаны достоверные (p <0,05) отличия количества PCNA-ИР клеток между 20 и 30 сут. эксперимента
Максимальное скопление микроглиальных клеток регистрировалось с 10-го по 20-й дни наблюдения непосредственно в опухолевой ткани и в прилегающих участках инвазии неопластических клеток в вещество мозга. Значительные скопления небольших IBA1-позитивных клеток с телом вытянутой формы и короткими отростками были сосредоточены в паренхиме мозга на некотором расстоянии от опухоли в области гипертрофированных кровеносных сосудов. Очевидно, скопление микроглиальных клеток в неопластическом очаге с 10-го по 20-й день эксперимента вызвано их миграцией из кровеносных сосудов и окружающих тканей мозга. Число IBA1-позитивных клеток в паренхиме мозга на стороне расположения опухоли существенно превосходило их количество в тканях интактного полушария (рис. 35).

