
Полная версия
Домашний доктор. Карманный справочник

Вера Соловьева, Владислав Лифляндский, Борис Смолянский, Галина Лавренова
Домашний доктор. Карманный справочник
Авторский коллектив:
В. Г. Лифляндский, доктор медицинских наук, профессор Б. Л. Смолянский, доктор медицинских наук, профессор Г. В. Лавренова, доктор медицинских наук, профессор В. А. Соловьева, профессор Академии русской словесности им. Г. Р. Державина, валеолог Редактор: И. А. Корешкин, кандидат медицинских наук
Исключительное право публикации книги принадлежит ЗАО «ОЛМА Медиа Групп». Выпуск произведения без разрешения издательства считается противоправным и преследуется по закону. Данная книга не является руководством для самолечения! Обязательна консультация и наблюдение у врача!
Предисловие
В справочнике вы найдете необходимые сведения о каждом заболевании. Узнаете о причинах возникновения болезней и их проявлениях (симптомах), о том, к какому врачу-специалисту обратиться и какие обследования провести для подтверждения диагноза.
Наряду с современными традиционными методами лечения в книге приведены проверенные временем эффективные нетрадиционные средства – рецепты народной медицины, точечный массаж, домашние средства для укрепления здоровья.
Чтобы справочник стал максимально доступным и полезным, мы стремились к простоте и краткости изложения при четкой структуре разделов текста, где разноплановая информация собрана воедино и систематизирована. Считаем, что это сделает использование справочника более удобным.
Основная цель справочника – в информационной помощи читателю, желающему решить проблемы своего здоровья и здоровья своих родных. Сведения о заболевании помогут решить, насколько необходимо и как срочно надо обратиться к врачу, нужен ли в данном случае специалист, и что делать, если врача нет рядом или «Скорая помощь» еще не приехала на вызов.
Напомним, что диагноз любого заболевания должен поставить врач, и только врач может назначить лечение и контролировать его результаты. Любые, даже самые, казалось бы, полезные на ваш взгляд средства (как фармацевтические, так и природные) при неправильном применении могут принести вред вашему здоровью. Поэтому обязательно консультируйтесь с врачом, не занимайтесь самолечением! Надеемся, что книга станет для вас помощником, ответит на многие вопросы, касающиеся вашего здоровья.
Данный справочник необходим каждой семье!
Болезни сердца и сосудов
Аритмии
Аритмии – нарушения частоты, ритмичности и последовательности сердечных сокращений.
Ритмом сердца управляют специальные центры, от которых по проводящим путям идут импульсы к предсердиям и желудочкам сердца. В норме электрический импульс, родившись в синусовом узле, расположенном в правом предсердии, идет в предсердно-желудочковый узел, а оттуда по пучку Гиса непосредственно к желудочкам сердца, вызывая их сокращение (см. рис.).
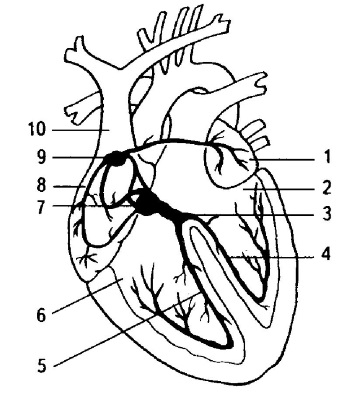
Проводящая система сердца:
1 – левое предсердие, 2 – левый желудочек, 3 – пучок Гиса, 4 – левая ножка пучка Гиса, 5 – правая ножка пучка Гиса, 6 – правый желудочек, 7 – атриовентрикулярный узел, 8 – правое предсердие, 9 – синусовый узел, 10 – верхняя полая вена
Изменения могут произойти на любом участке проводящей системы, что вызывает разнообразные нарушения ритма и проводимости. Причины аритмий многообразны:
• заболевания сердца (миокардиты, пороки, кардиомиопатии, инфаркт),
• нарушения электролитного баланса (изменение содержания в крови калия, кальция, магния),
• расстройства нервной системы (неврозы, стресс),
• нарушение функций щитовидной железы (тиреотоксикоз, гипотиреоз),
• влияние токсических веществ (никотин, алкоголь), некоторых лекарств и пр.
Нормальная частота сердечных сокращений у большинства здоровых взрослых людей составляет 60–90 ударов в 1 минуту в состоянии покоя (утром, лежа, натощак, в условиях температурного комфорта).
Измерять частоту пульса следует не менее чем через 30 минут после выпитой чашки кофе или крепкого чая. Перед измерением человек должен расслабиться, отдохнуть в течение 5 минут.
СимптомыВыделяют различные виды аритмий: с учащением (тахикардия) или замедлением (брадикардия) ритма, преждевременными (экстрасистолия) или хаотичными (мерцательная аритмия)сокращениями сердца и т. д. Больные при этом могут ощущать:
• сердцебиение;
• неприятные ощущения в области сердца;
• усиленный толчок в области сердца или его замирание;
• общую слабость;
• головокружение.
Некоторые виды аритмий не сопровождаются какими-либо неприятными субъективными ощущениями и обнаруживаются только при исследовании пульса и/или анализе электрокардиограммы.
Тахикардия. Синусовая тахикардия – правильный сердечный ритм в покое с частотой более 90–100 уд. в минуту. У здоровых людей она возникает при физической нагрузке и эмоциональном возбуждении. Часто бывает проявлением вегетососудистой дистонии, в этом случае она заметно уменьшается при задержке дыхания. Более стойкая тахикардия случается при повышении температуры тела, тиреотоксикозе, миокардитах, сердечной недостаточности, анемии.
Пароксизмальная тахикардия – приступы учащенных сердцебиений правильного ритма с частотой 140–240 ударов в минуту. Характеризуется внезапным отчетливым началом и таким же внезапным окончанием, продолжительностью от нескольких секунд до нескольких дней. Приступ тахикардии нередко сопровождается потливостью, небольшим повышением температуры тела, слабостью, обмороками, неприятными ощущениями в области сердца.
Брадикардия. Синусовая брадикардия – правильный сердечный ритм с частотой 40–60 ударов в минуту. Нередко отмечается у здоровых, особенно у физически тренированных лиц (в покое, во сне), может быть проявлением вегетососудистой дистонии, а также возникать при инфаркте миокарда, при снижении функции щитовидной железы (гипотиреоз), при некоторых вирусных заболеваниях, под влиянием яда. Временами брадикардия проявляется как неприятные ощущения в области сердца.
Блокада сердца – нарушение проведения импульса с предсердий на желудочки, характеризуется брадикардией с частотой менее 40 ударов в минуту. Блокады могут быть стойкими и преходящими. Возникают при миокардитах, кардиосклерозе, инфаркте миокарда, под воздействием некоторых лекарств (сердечные гликозиды, бета-адреноблокаторы, верапамил). При стойкой брадикардии характерны приступы головокружений, обмороки.
Экстрасистолия – преждевременное сердечное сокращение, которое может ощущаться как перебои или замирание сердцебиения. Экстрасистолия встречается у большинства здоровых людей. Если экстрасистолы редкие (менее 5 в минуту) и не ощущаются пациентом, то они не требуют специального лечения. Если экстрасистолы частые (6 и более в минуту) или больной ощущает перебои, головокружение, то необходимо обратиться к врачу.
Мерцательная аритмия – нерегулярный сердечный ритм, характеризующийся пульсом различного наполнения и частоты, от 100 до 150 ударов в минуту. Мерцание предсердий может быть стойким или приступообразным. Наблюдается при митральных пороках сердца, ишемической болезни сердца, тиреотоксикозе, алкоголизме и пр. Мерцательная аритмия может не ощущаться больным или ощущаться как сердцебиение. Отмечается склонность к образованию тромбов.
Когда обращаться к врачу?
При наличии симптомов аритмии следует обратиться к врачу (кардиологу) для уточнения диагноза и проведения адекватноголечения. При тяжелой аритмии целесообразен срочный вызов «скорой медицинской помощи».
Среди многочисленных видов аритмий экстренной помощи чаще всего требуют приступы пароксизмальной тахикардии, мерцательной аритмии и блокады сердца.
Врачебные назначенияО б с л е д о в а н и е
Обследование направлено прежде всего на выявление основной причины, лежащей в основе развития аритмии (инфаркт миокарда, миокардит, кардиосклероз, тиреотоксикоз, электролитные нарушения и др.).
Предварительный диагноз в большинстве случаев устанавливается при общем осмотре с обязательным исследованием пульса (частота, наполнение, ритмичность и пр.). Характер нарушения сердечного ритма и причину аритмии с точностью можно определить только при электрокардиографическом исследовании(ЭКГ), иногда в сочетании с дополнительными методами. Назначение этих исследований является компетенцией врача (кардиолога), и их перечень строго индивидуален, например:
• ЭКГ-пробы с физической нагрузкой (велоэргометрия);
• круглосуточная запись ЭКГ;
• электрофизиологическое исследование (внутрисердечная или внутрипищеводная электрография со стимуляцией отделов проводящей системы сердца);
• исследование электролитного обмена (концентрации калия, магния и кальция крови);
• определение уровня гормонов щитовидной железы и пр.
Л е ч е н и е
Диета. Специальной диеты при аритмиях нет, но положительное влияние на сердечный ритм может оказать использование продуктов питания, богатых калием (картофель, изюм, курага и др.) и магнием (овсяная и гречневая крупы, сухофрукты, орехи и др.).
Лекарственные средства. Медикаментозные средства следует применять по назначению врача и под его контролем. Выбор этих средств строго индивидуален и зависит от характера основного заболевания, тяжести аритмии, общего состояния организма и пр. Для лечения легких форм аритмий (синусовая тахикардия, редкие экстрасистолы и пр.), обусловленных функциональными нарушениями нервной системы (неврозы, стрессы, вегетососудистая дистония), с успехом применяют седативные средства, препараты калия и магния.
Для приема внутрь
• Седативные средства: Белласпон • Беллоид • Валерианы настойка или экстракт • Корвалол • Ново-пассит • Персен • Пустырника настойка и пр.
• Препараты калия и магния: Аспаркам • Магнерот • Панангин.
При более тяжелых формах нарушений сердечного ритма применяют специальные антиаритмические средства. Их назначают только по предписанию врача и при постоянном контроле показателей ЭКГ.
Электрическая стимуляция сердца. В основе этого метода лечения лежит возможность замены искусственными электрическими импульсами определенной амплитуды и продолжительности естественных сигналов центров автоматизма сердца, что позволяет нормализовать частоту сердечных сокращений.
Для временной электростимуляции используют пищеводные или эндокардиальные электроды, которые несут импульс к сердцу от кардиостимулятора, расположенного снаружи. После нормализации сердечного ритма кардиостимулятор отключают и назначают необходимые противоаритмические лекарственные средства.
Для постоянной электрической стимуляция сердца выполняют кардиохирургическую операцию – имплантацию (вживление) электрокардиостимулятора. Источником энергии электрических импульсов служат специальные батарейки, запас энергии которых рассчитан на несколько лет, затем батарейки меняются.
Электрическая стимуляция сердца показана при тяжелых нарушениях сердечного ритма, когда консервативное лечение неэффективно, а риск внезапной остановки сердца высок.
Домашние средстваРецепты народной медицины для внутреннего употребления
✓ Смесь соков свеклы, моркови и редьки в соотношении 1:1:1 полезно пить ежедневно на протяжении нескольких месяцев при любых видах сердечных аритмий.
✓ При сердцебиении очень полезно есть инжир в любом виде или жевать корку лимона.
✓ Полезно смешать сок пустырника пятилопастного и водку в соотношении 1:1. Принимать по 1 ч. л. 3 раза в день перед едой при сердцебиении, тахикардии, аритмиях и неврозах сердца.
✓ При аритмиях, ишемической болезни сердца, сердцебиении, гипертонии смешать настойку плодов боярышника кроваво-красного и прополис в соотношении 1:1. Принимать по 25 капель 3 раза в день.
✓ Мята перечная является одним из самых эффективных средств, применяемых при нарушениях сердечного ритма, при перебоях и замираниях в работе сердечной мышцы. 1 ч. л. сухих измельченных листьев мяты залить стаканом кипящей воды и настаивать 1 час в теплом месте. Процедить. Выпить мелкими глотками утром за полчаса до завтрака. Настой пить ежедневно, не пропуская ни одного дня, в течение длительного времени.
✓ Размешать 1 ст. л. меда в 1/2 стакана сока свеклы и пить 3 раза в день за час до еды (средство также хорошо снижает артериальное давление).
✓ Очень полезен печеный картофель. Запекать его нужно целиком на костре или (в домашних условиях) в духовке.
* * *Народные целители советуют при любых аритмиях
• Есть понемногу, так как переполненный желудок раздражает блуждающий нерв, угнетая, в свою очередь, функции синусового узла, в котором возникают сердечные импульсы.
• Избегать статических нагрузок (поднятие тяжестей), т. к. они вызывают повышение артериального давления, ведущее к активизации работы сердца, что может вызвать нарушение ритма и темпа сердечных сокращений.
• Принимать жидкий экстракт боярышника по 30–40 капель в день до еды.
* * *Первая помощь при любой аритмии: больному необходимо обеспечить физический и эмоциональный покой, уложить в постель. Дать любое успокаивающее средство (настойка или таблетки валерианы, настойка пустырника, Корвалол и т. д.) и вызвать врача.
В некоторых случаях можно заставить больного сделать максимальный вдох, затем задержать дыхание, зажать пальцами нос и попросить сымитировать максимальный выдох, не выдыхая воздух из легких. При этом больной должен натужиться достаточно сильно (лицо побагровеет, но это не опасно). После нескольких таких натуживаний приступ сердцебиения нередко купируется.
* * *Точечный массаж при аритмии
Экстренная помощь
1. Локализация точки: находится на ладонной поверхности запястья (со стороны большого пальца) под нижней складкой, отступя от нее 1,5 см вниз, там, где определяется пульс.
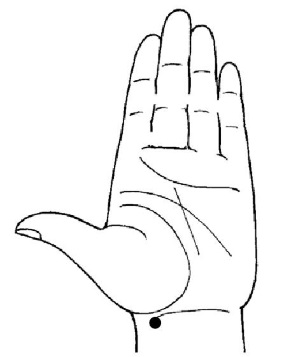
Техника воздействия: сильно надавливать на точку, расположенную на левой руке, подушечкой большого пальца в течение 1–2 мин или до прекращения приступа сердцебиения.
Сердцебиение, страх, бессонница
2. Локализация точек: симметричные, находятся на ладонной стороне запястья в углублении между сухожилиями на средней складке, на стороне мизинца.
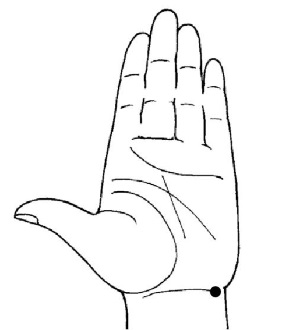
Техника воздействия: положив руку на стол, ладонью вверх, наклонив кисть в сторону локтя, поочередно на правой и левой руке массировать точки в течение 3 мин.
Сердцебиение при движении
3. Локализация точки: симметричная, находится в области локтевого сгиба со стороны мизинца, в углублении. Массаж этой точки особенно эффективен при сердцебиении, возникающем во время движения.

Техника воздействия: рука лежит на столе ладонью вверх; массировать точки поочередно на правой и левой руке в положении сидя в течение 3 мин.
4. Локализация точек: симметричные, находятся на подошвенной поверхности стопы в ямке, которая образуется при сгибании пальцев.
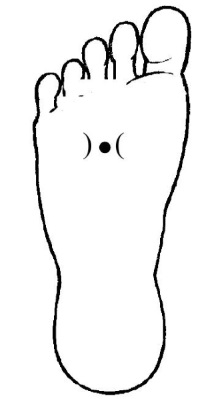
Техника воздействия: в положении сидя массировать точку поочередно на правой и на левой ноге в течение 3–5 мин.
При частых приступах аритмии
5. Локализация точки: на голени, в углублении, расположенном на 4 поперечных пальца ниже нижнего края надколенника (при вытянутой ноге) и на ширину пальца наружу от бугристости большеберцовой кости.
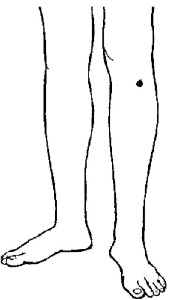
Техника воздействия: нажимать и массировать точку подушечкой большого пальца 2–3 мин или 300 раз. Для профилактики аритмии можно греть точку полынной сигарой, перцовым пластырем, горчичниками.
6. Локализация точки: на внутренней боковой стороне икроножной мышцы, на расстоянии примерно в 4 ширины пальца вверх от внутренней лодыжки и позади большеберцовой кости.
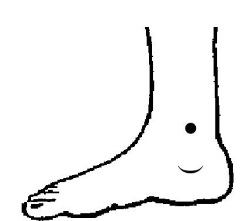
Техника воздействия: делать массаж точек попеременно на правой и на левой ноге, легко надавливая (вибрация) от 30 с до 1 мин 1–2 раза в день. Для профилактики аритмии можно греть точку полынной сигарой, перцовым пластырем, горчицей.
Атеросклероз
Атеросклероз – хроническое заболевание крупных и средних артерий (аорта, артерии сердца, головного мозга, конечностей и др.), заключающееся в отложении на внутренней стенке сосудов жировых веществ (холестерин и другие липиды) в виде бляшек. Последующие разрастания в атеросклеротических бляшках соединительной ткани (склероз) и отложение солей кальция (кальциноз) приводят к постепенной деформации и сужению просвета артерий вплоть до полной закупорки. Это вызывает хроническую, медленно нарастающую недостаточность кровоснабжения органа, питаемого через пораженную артерию. Кроме того, возможна острая закупорка просвета артерии тромбом (тромбоз), что ведет к образованию очагов некроза в питаемом артерией органе (инфаркт) или части тела (гангрена).
• Атеросклероз встречается с наибольшей частотой у мужчин в возрасте 50–60 и у женщин старше 60 лет, но возможно и более раннее развитие заболевания (семейно-наследственные формы гиперхолестеринемии и пр.).
• Несомненно, значение факторов риска развития атеросклероза велико. Некоторые из них неустранимы: возраст, мужской пол, наследственность. Другие поддаются коррекции: артериальная гипертензия, гиподинамия, чрезмерное употребление в пищу животных жиров (в них преимущественно и содержится холестерин), курение, нарушения липидного обмена (гиперхолестеринемия, дислипидемии), сахарный диабет, повышенная свертываемость крови.
Симптомы• Внешний вид – пациенты обычно выглядят значительно старше своих лет, имеют избыточный вес.
• Ксантомы – отложения холестерина на коже в виде желтых бляшек (греч. «ксантос» – желтый), обычно в области локтей, век; характерны для атеросклероза с очень высоким уровнем общего холестерина и для наследственной гиперхолестеринемии.
• Гиперхолестеринемия – концентрация общего холестерина крови более 5,2 ммоль/л или 200 мг/дл (мг %). При наследственной форме заболевания этот показатель может превышать норму в 4–5 раз.
• Сочетание нескольких факторов риска атеросклероза – одновременное наличие нескольких факторов, даже при отсутствии других признаков, является показанием для проведения активной профилактики атеросклероза.
В зависимости от того, какой орган или часть тела преимущественно страдает, выделяют различные заболевания, обусловленные атеросклерозом. Причем они могут встречаться как самостоятельно, так и в сочетании.
Атеросклероз артерий сердца (коронарных артерий):
• боли за грудиной или в области сердца, отдающие в левую руку;
• ощущения перебоев, замирания сердца, сердцебиения;
• одышка при физической нагрузке и пр.
(см. Аритмии, Инфаркт миокарда, Ишемическая болезнь сердца, Стенокардия).
Атеросклероз артерий головного мозга:
• головокружение;
• ухудшение памяти;
• головная боль и пр.
(см. Инсульт).
Атеросклероз артерий нижних конечностей:
• ослабление или отсутствие пульсации артерий (бедренных, подколенных, тыла стопы);
• боли в икроножных мышцах (появляются при ходьбе, исчезают в покое);
• язвенно-некротические изменения стоп (в поздних стадиях заболевания) и пр.
Атеросклероз почечных артерий:
• головокружение;
• головная боль и пр. (см. Гипертензия артериальная).
Когда обращаться к врачу?
В случае появления указанных выше симптомов и факторов риска необходимо обратиться к врачу для исследования состояния липидного обмена и сердечно-сосудистой системы.
Врачебные назначенияО б с л е д о в а н и е
Кроме общего врачебного осмотра и назначения обычных анализов, перечень которых зависит от конкретного заболевания, для постановки диагноза выполняют исследование состояния липидного обмена и сердечно-сосудистой системы.
Исследование липидного обмена
Холестерин в крови человека находится в соединении с белками. Эти вещества называют липопротеидами. Новейшими исследованиями доказано, что в организме человека холестерин существует в двух основных видах (фракциях):
• холестерин липопротеидов низкой плотности (ЛПНП) способствует атеросклерозу, атерогенный холестерин;
• холестерин липопротеидов высокой плотности (ЛПВП) препятствует развитию атеросклероза, антиатерогенный холестерин.
Для правильного выбора методов и средств лечения нарушений липидного обмена при атеросклерозе необходимо определение как минимум двух основных показателей крови:
• концентрации общего холестерина;
• концентрации холестерина липопротеидов высокой плотности (ЛПВП). На основании полученных данных рассчитывают коэффициент атерогенности (Ка).
При Ка выше 3,5, даже если общий холестерин в норме, существует высокий риск развития атеросклероза или возможность его прогрессирования.
Исследование сердечно-сосудистой системы
• Электрокардиография (в том числе велоэргометрия).
• Допплерография.
• Реовазография.
• Рентгеноконтрастная ангиография и пр.
Л е ч е н и е
Основу лечения составляет противодействие всем факторамриска развития атеросклероза. При этом обязателен отказ от курения, устранение гиподинамии (повышение физической активности, физические упражнения), контроль артериального давления и уровня сахара крови, коррекция питания. При соблюдении указанных правил обычно не возникает необходимости в приеме специальных препаратов, нормализующих уровень холестерина в крови.
Диета. Важнейшим в питании является оздоровительная регуляция массы тела как при ожирении (см. Ожирение), так и при явно недостаточной массе тела (см. Истощение). Основа питания при атеросклерозе – ограничение, а иногда исключение продуктов, богатых насыщенными жирами и холестерином (мозги, печень, почки, жирные сорта мяса, колбасы, жирные молочные продукты), а также кулинарных жиров, твердых маргаринов.
Предпочтение отдается растительным маслам и жирам морских рыб, легким маргаринам, орехам, молочным продуктам с низким содержанием жира. Доля жира в общей энергоценности рациона питания может снижаться до 20 % в зависимости от выраженности нарушений жирового, в том числе и холестеринового, обмена. Избыточное потребление растительных жиров и/или рыбьего жира (за счет жирной рыбы или биологически активных добавок) способствует накоплению в организме недоокисленных вредных веществ. Рекомендуется также нежирное мясо животных и птиц, обезжиренный творог, 2–4 яйца в неделю.
При нормальной массе тела несколько увеличивают потребление углеводов для компенсации сниженной энергоценности в связи с уменьшением содержания жиров. Важным является увеличение потребления пищевых волокон, прежде всего за счет овощей, фруктов, ягод, а также цельнозерновых и близких к ним продуктов.
Для профилактики дефицита витаминов желательно дополнять пищевые рационы препаратами поливитаминов в дозах, не превышающих суточную норму, – 1–2 драже поливитаминов в день.
Многочисленными исследованиями показано, что лица, умеренно потребляющие алкоголь, живут дольше, чем те, кто злоупотребляет алкоголем или постоянно воздерживается от него. Всемирная организация здравоохранения не рекомендует алкоголь как средство профилактики и лечения атеросклероза, но и не возражает против употребления красного виноградного вина и других напитков в умеренных дозах: в пересчете на чистый алкоголь (этиловый спирт) – до 20 мл в день для мужчин и 10 мл для женщин, исключая беременных и кормящих матерей.
Уменьшить потребление насыщенных жиров и холестерина помогут некоторые кулинарные правила: срезать видимый жир с мяса животных и птиц, удалять кожу с птицы перед тепловой обработкой; охлаждать бульоны из мяса животных и птиц и супы из них и убирать с их поверхности затвердевшие жиры; овощи не готовить вместе с мясом, так как они поглощают жиры; снижать на 25–30 % количество жира в рецептах блюд (заменять цельное молоко обезжиренным или маложирным, жирную сметану – на сметану меньшей жирности и т. п.); использовать неподгорающую посуду, позволяющую уменьшить количество жира при приготовлении пищи; не добавлять коровье масло, маргарин или молоко в блюда из риса, макаронных изделий, картофельное пюре; избегать немолочных заменителей сливок, так как обычно они содержат насыщенные жирные кислоты пальмового или кокосового масла.






