
Полная версия
Внутренние болезни
На электрокардиограмме отмечается повышение сегмента ST в большинстве отведений с быстрой обратной динамикой. При этом сегмент ST возвращается к изолинии раньше, чем зубцы Т становятся отрицательными, двухфазными. При большом выпоте снижена амплитуда всех зубцов, нередко выявляются наджелудочковые нарушения ритма. При тампонаде перикарда нередко выявляются изменения высоты зубцов в различных ЭКГ-комплексах (электрическая альтернация), что связывают с меняющимся положением сердца в полости перикарда.
Рентгенологическое исследование при фибринозном и слипчивом перикарде оказывается неинформативным. При значительном выпоте выявляется увеличение тени сердца, нередко она имеет круглую форму с уменьшенной пульсацией. При длительно существующем констриктивном перикардите на фоне тени сердца обычно видны отложения кальция – панцирное сердце.
Значительно более информативна югулярная флебограмма, на которой отмечаются выраженные волны X и Y.
Решающее значение в диагностике имеет эхокардиографическое исследование, выявляющее эхонегативное пространство вокруг тени сердца и позволяющее определить состояние листков перикарда и количество жидкости в полости перикарда (в норме оно не превышает 50 мл). При небольшом количестве жидкости она преимущественно локализована позади сердца. При большом выпоте также выявляются значительные колебания сердца в полости перикарда (качающееся сердце), ассоциированные с эхокардиографическими признаками, симулирующими пролапс митрального и трикуспидального клапана («псевдопролапс»). При наличии тампонады наблюдается резкое уменьшение размеров полости правого желудочка в диастолу (коллапс правого желудочка). Фибринозный и констриктивный перикардит проявляются неравномерным утолщением листков перикарда, у больных с длительно существующим констриктивным перикардитом в утолщенном перикарде выявляются отложения кальция.
Наличие значительного количества жидкости в полости перикарда даже при отсутствии угрозы тампонады сердца является показанием к пункции перикарда, поскольку исследование жидкости нередко помогает ответить на вопрос об этиологии перикардита.
Для уточнения диагноза, как правило, нет необходимости в выполнении других исследований. Использование компьютерной томографии и ядерномагнитного резонанса позволяет идентифицировать не только уменьшение размеров полости правого желудочка, наличие утолщения перикарда, но и расширение полых вен. При катетеризации сердца отмечаются повышение и выравнивание конечно-диастолического давления в желудочках, предсердиях и давления заклинивания в легочной артерии.
Диагностическая биопсия сердца используется очень редко, и ее ценность низка.
Диагноз. В диагнозе необходимо отразить характер перикардита, остроту течения, при возможности – этиологию.
Примеры формулировки диагноза:
1. Острый выпотный идиопатический перикардит.
2. Рак желудка с метастазами в перикард. Острый выпотный геморрагический перикардит.
3. Хронический констриктивный перикардит туберкулезной этиологии. Сердечная недостаточность III (IV ф. к. по NYHA).
Дифференциальный диагноз. Постановка диагноза перикардита подразумевает два этапа. На первом этапе диагностируется перикардит, задачей второго этапа является уточнение его этиологии.
Первый этап диагностического поиска, благодаря широкому использованию эхокардиографического исследования, не представляет больших затруднений.
При остром перикардите наиболее частой диагностической ошибкой является гипердиагностика острого инфаркта миокарда. Однако при остром перикардите болевой синдром появляется одновременно с лихорадкой (при инфаркте миокарда лихорадка появляется позднее), при электрокардиографическом исследовании отмечается подъем сегмента ST в большинстве отведений (при инфаркте миокарда часто выявляется зубец Q и дискордантное смещение сегмента ST), шум трения перикарда выслушивается уже в первые часы после начала болей (при инфаркте – позднее). Сомнения разрешает эхокардиографическое исследование. Уточнение диагноза существенно сказывается на врачебной тактике – острый перикардит – противопоказание к назначению тромболитической терапии (риск гемоперикарда).
При хроническом констриктивном перикарде при поверхностном исследовании больного иногда ошибочно диагностируется цирроз печени. Однако набухание шейных вен, особенно на вдохе (симптом Куссмауля), всегда представленное у пациентов с констрикцией, отсутствует при циррозе печени. Этот простой и очевидный признак позволяет заподозрить перикардит и провести соответствующие исследования, уточняющие диагноз.
Второй этап диагностического поиска – уточнение этиологии. Учитывается вся совокупность клинических данных. При наличии выпота и получении жидкости из полости перикарда оценивается ее характер. Транссудат (содержание белка менее 30 г/л) более характерен для сердечной недостаточности, синдрома Дресслера и радиационных перикардитов. Геморрагический характер экссудата чаще отмечается при злокачественных новообразованиях, гнойный – при бактериальных перикардитах, серозный – при вирусных, туберкулезных и идиопатических перикардитах. При микроскопическом исследовании могут быть выявлены опухолевые клетки, бактерии. При подозрении на вирусную этиологию необходимо определение в динамике титра антител к вирусам, наиболее часто вызывающим перикардит (вируса Коксаки А и В, гриппа, ЭКХО, герпеса, энтеровирусы, аденовирусы). Диагностическое значение имеет нарастание титра антител в 4 раза и более в пробах крови, взятых с интервалом в 10 – 14 дней.
Течение острых перикардитов, как правило, доброкачественное. Исключение составляют «вторичные» перикардиты при опухолях, хронической почечной недостаточности и других заболеваниях, где исход определяется основным патологическим процессом. В редких случаях острые перикардиты приобретают хроническое течение.
Прогноз и исходы. Острый фибринозный перикардит обычно заканчивается без неблагоприятных последствий. При хронически текущем фибринозном (слипчивом) перикардите возможно постепенное (в течение многих лет) формирование «панцирного сердца». Наиболее часто подобный исход отмечается при туберкулезном и гнойном перикардитах. Выпотной серозный перикардит обычно заканчивается полным выздоровлением. Однако у отдельных больных возможен исход в хроническую форму. Приблизительно у 10 – 20 % больных, перенесших острый перикардит, в последующем возможны рецидивы.
Лечение. Наличие острого перикардита – повод для госпитализации больного. К сожалению, у большинства больных перикардит не диагностируется на догоспитальном этапе. Причиной госпитализации в этих случаях обычно являются болевые ощущения или же нарастающая сердечная недостаточность.
Терапия больных определяется этиологией и формой перикардита. Фибринозный перикардит при инфаркте миокарда, пневмониях, после хирургических операций на сердце не требует специальной терапии. При наличии выраженного болевого синдрома и длительно (несколько дней) сохраняющегося шума трения перикарда допустимо использование нестероидных противовоспалительных препаратов. Их назначение оправдано и у больных с серозным перикардитом. При отсутствии эффекта или же при наличии большого количества экссудата у больных серозным выпотным перикардитом назначаются глюкокортикоиды внутрь в средних терапевтических дозах (не более 1 мг преднизолона на 1 кг массы тела). При хронически текущих серозных выпотных перикардитах иногда приходится длительно (до года) использовать преднизолон в поддерживающих дозах (10 – 15 мг в сутки).
При подозрении на туберкулезную этиологию перикардита проводится комбинированная противотуберкулезная терапия. Наличие бактериального перикардита – показание к интенсивной антибактериальной терапии, хирургическому дренированию полости перикарда с повторным промыванием полости перикарда и введением в нее антибиотиков. При идиопатических перикардитах назначаются нестероидные противовоспалительные препараты. Наличие большого количества жидкости в полости перикарда даже при отсутствии тампонады сердца – показание к ее удалению. Оправдано назначение мочегонных средств. Они противопоказаны лишь при тампонаде перикарда.
У больных хроническим констриктивным перикардитом методом выбора является частичная резекция перикарда.
ПОРОКИ СЕРДЦА
Все пороки сердца подразделяются на врожденные и приобретенные. Наиболее частой причиной врожденных пороков сердца являются нарушения формирования сердца и крупных сосудов в эмбриональном периоде. Возникновение приобретенных пороков обычно связано с ревматизмом, инфекционным эндокардитом, кальцинозом и некоторыми другими более редкими причинами. В ряде случаев в основе развития одного и того же порока (митральная недостаточность, аортальная недостаточность и др.) могут лежать как врожденные нарушения, так и заболевания, переносимые пациентом после рождения.
Митральная недостаточность
Определение. Митральная недостаточность – это порок, при котором в каждой систоле возникает возврат крови из левого желудочка в левое предсердие из-за структурных изменений клапанного аппарата в целом или его отдельных компонентов.
Распространенность. Истинная распространенность митральной недостаточности неизвестна. С учетом митрального пролапса частота митральной недостаточности в популяции колеблется в пределах 2 – 10 %. Пролапс митрального клапана чаще встречается у детей и подростков с соотношением мужчины/женщины около 0,3. У лиц среднего и старшего возраста митральная недостаточность выявляется приблизительно с одинаковой частотой у женщин и мужчин.
Этиология. Гемодинамически выраженная митральная недостаточность в 50 % обусловлена перенесенным ревматизмом, в 90 % случаев она комбинируется с различной степени выраженности митральным стенозом. В основе неревматической митральной недостаточности лежит митральный пролапс, обусловленный дисплазией соединительной ткани, разрыв хорд в результате их дегенеративных изменений, дисфункция сосочковых мышц или участка миокарда, к которому они прикрепляются (миокардит, ишемическая болезнь сердца и др.), резкая дилатация левого желудочка с расширением атриовентрикулярного кольца. В последние годы причиной митральной недостаточности нередко является инфекционный эндокардит. К редким причинам митральной недостаточности относятся кальциноз митрального клапанного кольца, травмы грудной клетки, приводящие к надрыву створки или отрыву хорды и, наконец, врожденное расщепление створки митрального клапана, обычно сочетающееся с дефектом межпредсердной перегородки.
Патогенез (гемодинамические изменения). При митральной недостаточности через несомкнутые в систоле митральные створки часть крови возвращается в левое предсердие, которое постепенно расширяется (пропорционально объему регургитации) без заметного повышения давления. В диастоле вся кровь беспрепятственно возвращается в левый желудочек, вызывая его объемную перегрузку, а со временем – дилатацию и эксцентрическую гипертрофию. Из-за сравнительно низкого давления в левом предсердии митральная регургитация начинается уже в фазе изоволюмического сокращения и до половины объема регургитации возвращается в левое предсердие еще до открытия аортального клапана. Постепенно размеры левых камер сердца увеличиваются, снижается сердечный выброс, повышается давление в легочных сосудах и появляются симптомы сердечной недостаточности.
При остро возникающей митральной недостаточности (разрыв хорд, отрыв головки сосочковой мышцы) из-за внезапного резкого повышения давления в левом предсердии одновременно увеличивается давление в легочных венах, что может привести к отеку легких.
Морфология. При ревматической этиологии порока створки митрального клапана деформированы, уплотнены, их площадь уменьшена, при длительно существующем пороке в атриовентрикулярном кольце и в основании створок нередко наблюдаются глыбки кальция (кальциноз). При митральном пролапсе створки клапана миксоматозно изменены, размеры створок и хорд нередко увеличены. У пациентов с инфекционным эндокардитом обычно имеется сочетание разнообразных изменений (перфорация и надрыв створок, разрыв хорд, абсцесс клапанного кольца и др.). При отрыве головки папиллярных мышц и разрыве хорд створки могут быть не изменены.
Классификация. Митральная недостаточность классифицируется с учетом этиологии (ревматизм, пролапс и т. д.), остроты развития (острая, хроническая) и степени митральной регургитации (легкая, средняя, тяжелая), оцениваемой эхокардиографически или при контрастировании левых камер сердца.
Клиническая картина. Сроки возникновения клинических проявлений зависят от причины болезни, возраста, в котором она возникла, тяжести и остроты развития митральной регургитации, состояния миокарда. Период от ревматической атаки до появления первых симптомов митральной недостаточности обычно превышает двадцать лет. При разрыве хорд, дисфункции папиллярных мышц симптоматика может появиться рано и быстро прогрессирует (отек легких).
Первыми жалобами обычно являются слабость и утомляемость, позднее присоединяется одышка, редко достигающая степени удушья. Многие больные отмечают сердцебиения, часто обусловленные мерцательной аритмией, а при прогрессировании заболевания – выраженные проявления сердечной недостаточности (отеки).
Физикальные изменения при хронической митральной недостаточности на несколько лет опережают субъективные нарушения. Характерным для данного порока является увеличение размеров относительной тупости сердца вверх и влево из-за дилатации левых камер сердца. Наиболее типичным признаком митральной недостаточности является систолический шум регургитации с максимумом на верхушке. При ревматическом пороке шум пансистолический, дующего характера, высокочастотный, постоянной громкости. Интенсивный шум выслушивается на большой площади, проводится в аксиллярную область и под левую лопатку. Интенсивность шума мало изменяется при нарушениях ритма. Шум усиливается на вдохе и уменьшается при уменьшении венозного возврата крови к сердцу. Существует умеренная корреляция между громкостью шума и выраженностью регургитации. У многих больных шум сопровождается систолическим дрожанием («кошачье мурлыканье»). I тон ослаблен или вообще не выслушивается, II тон часто расщеплен из-за быстрого опорожнения левого желудочка и более раннего закрытия аортального клапана. При легочной гипертензии может быть усилен пульмональный компонент II тона. Нередко выслушивается патологический III тон на верхушке, создающий протодиастолический ритм галопа, часто совпадающий с пальпируемым толчком быстрого заполнения левого желудочка и свидетельствующий о его диастолической перегрузке.
При гемодинамически невыраженной митральной недостаточности при митральном пролапсе I тон сохранен, систолический шум короткий и начинается отступя от I тона. Систолическому шуму обычно предшествует один или несколько дополнительных звуков (систолические щелчки). Размеры сердца в этих случаях обычно не изменены.
У больных с сердечной недостаточностью определяются одышка, отеки, асцит, застойные хрипы в легких.
Инструментальная диагностика. При небольшой митральной недостаточности могут отсутствовать электрокардиографические и рентгенологические изменения. При умеренной и значительной регургитации на ЭКГ выявляется расширение зубца Р (> 0,10 с) и признаки гипертрофии левого желудочка. Результаты фонокардиографического исследования повторяют данные аускультации (рис. 1.8). Рентгенологически определяется увеличение левого желудочка и левого предсердия, при длительно существующем декомпенсированном пороке – увеличение правых отделов сердца и признаки легочного застоя.
Решающее значение в подтверждении диагноза имеет эхокардиографическое исследование, позволяющее оценить объемы камер сердца, состояние створок, хорд, толщину стенок, а допплеркардиография – степень митральной регургитации. Единые критерии выраженности митральной регургитации отсутствуют. Обычно ее оценивают по фракции регургитации: умеренная (< 30 %), средняя (30 – 50 %) и тяжелая (> 50 %). Использование эхокардиографии позволяет решить все диагностические задачи, не прибегая к инвазивным методам исследования.
Диагноз. В диагнозе отражается этиология порока, его осложнения.
Примеры формулировки диагноза:
1. Ревматизм, неактивная фаза. Митральная недостаточность (выраженная). Мерцательная аритмия. Сердечная недостаточность II (III ф. к. по NYHA).
2. Синдром Марфана. Пролапс митрального клапана (незначительный).
Дифференциальный диагноз. Диагностика митральной недостаточности включает в себя два этапа. Во-первых, это постановка диагноза митральной недостаточности, во-вторых, ответ на вопрос об этиологии порока.
На первом этапе проводится дифференциальный диагноз с другими пороками сердца и заболеваниями, проявляющимися систолическим шумом (стенозы устья аорты и легочной артерии, недостаточность трехстворчатого клапана, так называемые «невинные», или «функциональные», шумы при анемии, увеличении хорды и т. п.). Особенности систолического шума в сочетании с данными анамнеза и результатами физикального исследования позволяют у большинства пациентов диагностировать митральную недостаточность. Методом, подтверждающим диагноз митральной недостаточности, является эхокардиографическое исследование.
Второй этап подразумевает ответ на вопрос об этиологии порока, что также обычно не представляет больших затруднений.
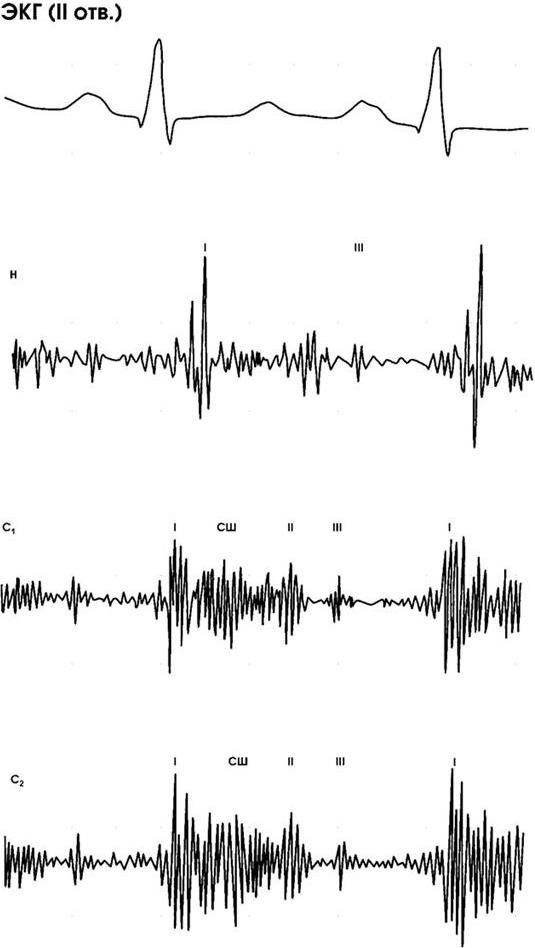
Рис. 1.8. Фонокардиограмма больного с выраженной недостаточностью митрального клапана.
ФКГ зарегистрирована в области верхушки сердца. Пансистолический шум (СШ) возникает сразу после I тона. На всех частотах (Н – низкая частота, до 70 Гц; С1 – средняя частота первая, 40 – 180 Гц; С2 – средняя частота вторая, 140 – 400 Гц) регистрируется патологический III тон, за которым следует короткий протодиастолический шум
Течение. Хроническая митральная недостаточность относится к числу достаточно доброкачественно протекающих пороков сердца. При острой митральной недостаточности рано возникает и, как правило, быстро прогрессирует сердечная недостаточность. Прогноз больных существенно ухудшается при присоединении мерцательной аритмии. Мерцательная аритмия способствует появлению или усугублению предсуществовавшей сердечной недостаточности, возникновению эмболий.
Прогноз и исходы. Прогноз больных с незначительной митральной недостаточностью благоприятный. Они остаются компенсированными в течение всей жизни. Причиной смерти больных с тяжелой или острой митральной недостаточностью обычно является сердечная недостаточность, реже – эмболии.
Лечение. Основным методом терапии больных с недостаточностью митрального клапана является хирургическая коррекция дефекта. Показанием к хирургическому вмешательству является появление первых симптомов декомпенсации у больного хронической митральной недостаточностью или же развитие острой митральной недостаточности. Кроме того, оперативное лечение показано больным с тяжелой митральной недостаточностью (конечносистолический размер левого желудочка > 4,0 – 4,5 см, индекс конечно-диастолического объема левого желудочка > 40 – 50 мл/м2) даже при отсутствии декомпенсации. Безусловным показанием к операции является наличие инфекционного эндокардита при неэффективности антибактериальной терапии.
В настоящее время выполняются как замена клапана, так и клапансберегающие операции (пластика). При невозможности оперативного вмешательства проводится терапия сердечной недостаточности.
Митральный стеноз
Определение. Митральный стеноз – это порок сердца с обструкцией притока крови в левый желудочек на уровне митрального клапана.
Распространенность. «Чистый» стеноз составляет 25 % всех клапанных пороков, а комбинированный порок – еще 40 %. Соотношение женщин и мужчин – 4: 1.
Этиология. Митральный стеноз у абсолютного большинства больных является следствием ревматического эндокардита. В исключительно редких случаях порок может быть врожденным или осложнять течение серотонинпродуцирующих опухолей (карциноид) и системной красной волчанки.
Патогенез (гемодинамические изменения). Нормальное митральное отверстие имеет площадь 4 – 6 см2. В покое атриовентрикулярный ток крови идет только через центр площадью 2 см2 при градиенте давления 5 мм рт. ст. При увеличении кровотока (физические нагрузки) используется вся площадь атриовентрикулярного отверстия. Поэтому при небольшом сужении (до 2см2) в покое отсутствует повышение сопротивления кровотоку на уровне митрального клапана. При более резком сужении или же у пациентов с небольшим митральным стенозом при физической нагрузке возникает затруднение к поступлению крови из левого предсердия в левый желудочек во время его диастолы. Это приводит к повышению давления в левом предсердии с постепенным развитием его гипертрофии и дилатации. При выраженном стенозе (площадь отверстия < 1 см2) давление в левом предсердии в покое составляет 25 – 30 мм рт. ст. Оно ретроградно передается через легочные вены, не имеющие клапанов, к капиллярам и легочной артерии. В ответ повышается давление в правом желудочке, возникает его гиперфункция и гипертрофия. Повышение давления в легочной артерии поддерживает градиент, способствующий прохождению крови через суженное митральное отверстие. С утяжелением стеноза увеличение давления в левом предсердии и легочная гипертензия становятся постоянными – так называемая пассивная легочная гипертензия, при которой подъем легочного капиллярного давления до уровня осмотического давления плазмы создает условия для транссудации жидкости в альвеолы и развития отека легких. Однако благодаря усилению лимфооттока из легких и рефлекторному сужению легочных артериол риск развития отека легких значительно уменьшается.
У части больных рефлекторная артериолярная вазоконстрикция оказывается чрезмерной и вызывает непропорционально резкий подъем давления в легочной артерии (иногда до уровня системного) — активная легочная гипертензия. В этих условиях резко возрастает нагрузка на правый желудочек, возникает его гипертрофия с последующей дилатацией и застоем крови в большом круге кровообращения.
Морфология. Выделяют три морфологических варианта митрального стеноза:
1) комиссуральный, при котором створки митрального клапана срастаются по краям их смыкания (комиссурам). В этих случаях обычно формируется «чистый» митральный стеноз;
2) клапанный, при котором резко изменены створки клапана (фиброз, обызвествление). Порок обычно комбинированный;
3) хордальный, при котором изменения створок сочетаются с поражением хорд (их укорочение, склерозирование). Укороченные, частично спаянные хорды увлекают вниз в полость левого желудочка весь клапанный аппарат, образующий малоподвижную воронку с плотными сращенными краями. Со временем створки стойко иммобилизуются в неправильном положении, поэтому не только их открытие, но и закрытие становится неполноценным, и к стенозу присоединяется недостаточность митрального клапана.
Нередко все три формы стеноза сочетаются, но при этом одна из них, как правило, является преобладающей.
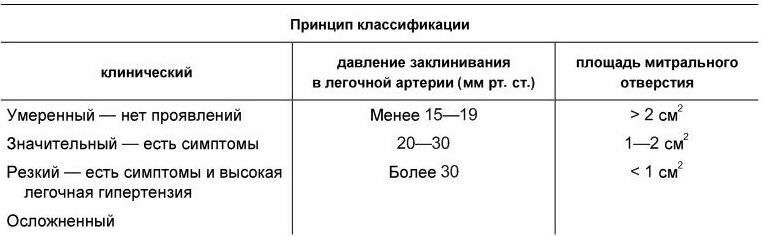
Классификация. Общепринятой классификации митрального стеноза нет. Наиболее часто используемые классификации представлены в табл. 1.17.
Существует также хирургическая классификация, в основе которой лежат клинические проявления заболевания.
Клиническая картина. Симптоматология митрального стеноза отражает его выраженность и наличие осложнений. Наиболее ранними симптомами митрального стеноза являются слабость, утомляемость и одышка. Одышка вначале возникает при значительной физической нагрузке, в последующем она принимает постоянный характер и усиливается в положении лежа. При сильной одышке обычно появляется кашель, реже – кровохарканье из-за разрыва легочно-бронхиальных венозных соустий, характерных для легочной гипертензии. Периодически, чаще в ночное время, одышка принимает характер удушья, заканчивающегося развитием отека легких.
Таблица 1.17
Классификация митрального стеноза
Характерной жалобой больных является также ощущение сердцебиений, возникающее нередко при минимальной физической нагрузке. Наиболее часто сердцебиения отмечаются при присоединении мерцательной аритмии. При физикальном исследовании в фазу полной компенсации осмотр больного не выявляет существенных изменений. Размеры сердца в этот период также не изменены, за исключением незначительного расширения границы относительной тупости за счет увеличения левого предсердия. При пальпации нередко над верхушкой сердца выявляется диастолическое дрожание («кошачье мурлыканье»). Уже в этот период выявляются типичные аускультативные признаки митрального стеноза. К числу наиболее характерных проявлений относятся громкий (хлопающий) I тон, звук открытия митрального клапана («митральный щелчок») и диастолический шум. Громкий I тон выслушивается как при синусовом ритме (если нет удлинения интервала P – Q), так и при мерцательной аритмии. Громкость I тона особенно выражена в начальных стадиях сужения. Со временем, когда створки становятся малоподвижными, громкость I тона уменьшается, и он может стать нормальным. Звук открытия митрального клапана выслушивается в начале диастолы над верхушкой. Он хорошо проводится к основанию сердца и сохраняется при мерцательной аритмии. Интенсивность звука резко уменьшается при полной обездвиженности клапана (резкий фиброз и кальциноз створок).









