
Полная версия
Как читать анализы. Все лабораторные анализы в одной книге

Антон Родионов
Как читать анализы. Все лабораторные анализы в одной книге
© Родионов А.В., 2015
© Тихонов М.В., фото, 2014
© Оформление. ООО «Издательство «Эксмо», 2023
* * *Читаем анализы
Введение
Есть такая знаменитая цитата, которую приписывают и Гиппократу, и М.Я. Мудрову, и С.П. Боткину: «Лечить не болезнь, а больного». Цитируют ее к месту и не к месту. Про нее вспоминают преподаватели курса эндокринологии, когда рассказывают, что при сахарном диабете осложнения могут затрагивать весь организм, от пяточных костей до волос на макушке; ею активно пользуются шарлатаны, рекламируя свои чудо-приборы, которые волшебными лучами быстро и безвредно исцеляют весь организм целиком.
Я тоже начну книгу с этой знаменитой цитаты, чтобы немного оправдаться перед читателями, почему вдруг врач-кардиолог выходит за пределы темы сердечно-сосудистого здоровья и осмеливается замахнуться на Вильяма нашего… на обсуждение тем, казалось бы, довольно далеко отстоящих от сердца и сосудов. Дело в том, что ни один «узкий специалист» не может хорошо работать, не зная, по каким законам развиваются болезни других органов и систем. Иногда для того, чтобы поставить диагноз пациенту, обратившемуся к кардиологу, скажем, с одышкой, приходится побыть и пульмонологом, и эндокринологом, и гастроэнтерологом. Да и вообще я терапевт по первой специальности.
Эта книга, конечно, не будет в полном смысле справочником по лабораторной диагностике. Суть ее такова: взглянув на результаты анализа, мы будем обсуждать различные клинические проблемы, наиболее часто встречающиеся в нашей жизни.
Прежде чем мы начнем разговор, нам нужно определиться со значением нескольких терминов, которые будут время от времени встречаться в книге.
Норма – значение лабораторного показателя у 95 % здоровых людей, взятых из середины большой выборки. В прошлой книге я рассказывал о том, как определяется норма на примере частоты сердечных сокращений, но повторю еще раз на другом примере. Берем анализ крови у 100 тысяч здоровых мужчин и определяем уровень гемоглобина. Получаем показатели в диапазоне от 100 до 180 г/л. Отсекаем по 2,5 % с каждой стороны (так принято в биологии) и оставшиеся 95 % значений рассматриваем как норму (130–160 г/л).
Надо сказать, что не всегда небольшое отклонение от нормы надо рассматривать как показатель болезни. Для некоторых анализов значимыми отклонениями считаются только 2–3-кратное повышение или снижение показателя (для некоторых гормонов), а есть анализы, в которых результат важен до десятой доли (например, сахар 6,9 ммоль/л – это еще преддиабет, а 7,0 – уже диабет).
В разных лабораториях нормы иногда могут незначительно отличаться. Это, как правило, связано с технологическими особенностями изготовления реактивов.
Наконец надо вспомнить о том, что существуют разные единицы измерения. Прежде чем сравнивать несколько анализов, сделанных в разных лабораториях, посмотрите на величины, в которых выражены результаты. Например, гемоглобин иногда измеряют в г/л, а иногда в г%, при этом 14 г% будет соответствовать 140 г/л. В этой ситуации все просто – надо одно значение просто умножить на 10; но, как правило, переводить одни единицы в другие несколько сложнее. Уровень глюкозы в России традиционно измеряют в ммоль/л, еще недавно многие лаборатории использовали американскую систему измерений в мг/дл. В этом случае коэффициент пересчета будет составлять 0,0555, т. е. 190 мг/дл будет равняться 10,5 ммоль/л. В приложении вы найдете табличку для пересчета лабораторных показателей.
Целевое значение – пограничная величина, ниже или выше которой должно быть значение исследуемого показателя. Не важно, что для холестерина низкой плотности («плохого») в бланке написана норма от 2,5 до 5,0 ммоль/л. В ходе клинических исследований показано, что у больных, перенесших инфаркт миокарда, этот показатель на самом деле должен быть ниже 1,8 ммоль/л. И к этому мы должны всегда стремиться во время лечения.
Чувствительность анализа – вероятность того, что анализ действительно покажет болезнь в случае ее наличия. Мне вспоминается пациентка с феохромоцитомой (это очень редкая опухоль надпочечника, которая «выбрасывает» адреналин), у которой шесть раз брали анализ на адреналин в моче и все 6 раз показатели были в норме. О чем это говорит? Анализ имеет низкую чувствительность. Сейчас для диагностики этой болезни используют другие показатели (метанефрины), чувствительность которых существенно выше. Если мы говорим о том, что чувствительность анализа невелика, значит, мы можем прозевать болезнь тогда, когда она на самом деле есть.
Специфичность анализа – вероятность того, что анализ ошибочно не покажет болезнь там, где ее нет. Именно поэтому не рекомендуется здоровым людям исследовать онкомаркеры. К сожалению, их результаты зачастую малоспецифичны, но об этом в отдельной главе.
Впрочем, вспомню к месту одну давнюю историю.
Консультировал немолодую женщину по поводу сердечно-сосудистого заболевания. Как водится, назначил анализы крови и повторную встречу. Месяца через два (!) звонит сын пациентки (помнится, в воскресенье вечером) со словами: «Вы просили сделать анализы (ну да, еще два месяца назад просил!), так вот мы их сдали и еще на всякий случай сделали ревматоидный фактор (на какой всякий? Зачем?), а он оказался положительный. Что нам теперь делать?»
Вот наглядный пример того, как излишняя самодеятельность в обследовании может оказаться вредной. Ревматоидный фактор – анализ с невысокой специфичностью. У людей старше 70 лет он в 25 % дает ложноположительный результат, поэтому просто так, без особых показаний (типичные боли в суставах) его делать не нужно, чтобы потом не мучиться с расшифровкой результатов.
А теперь о главном. Несмотря на то что наша книга призвана, как пишут редакторы в аннотации, «повысить медицинскую грамотность населения», все же главным действующим лицом, направляющим диагностический процесс, должен быть лечащий врач. Правильная последовательность действий всегда выглядит так: «первый прием врачом – исследования – повторный прием врачом». Именно тот, кто назначил анализ, тот и отвечает за его интерпретацию. Иначе может получиться так, что пациент, страдающий головной болью, по собственной инициативе делает МРТ, отдавая за исследование большие деньги, а потом ищет, кто сможет его «расшифровать» и объяснить, что делать дальше. В итоге выясняется – деньги потрачены зря.
Глава 1
Красная-красная кровь
Про анемию
Конечно, красная, а какая же она еще бывает, скажете вы. Как какая? Бывает голубая кровь у аристократов. А еще есть такой древний термин «белокровие», значит, наверное, бывает и белая… Если говорить серьезно, то красный цвет крови придает пигмент гемоглобин, который содержится в эритроцитах; их называют еще «красные кровяные тельца».
Поговорим об анемии или «малокровии» – группе заболеваний, при которых снижается содержание гемоглобина, а значит, и ухудшается кровоснабжение органов, ведь ни для кого не секрет, что именно гемоглобин служит переносчиком кислорода от легких ко всем органам и тканям. Слово «анемия» происходит от греческого а – приставка, означающая отсутствие, и гемос – «кровь». Наверное, правильнее было бы говорить «ангемия», но звук «г» как-то со временем потерялся. И уж точно анемия не имеет никакого отношения к слову «онемение», хотя и немного созвучно ему. Иногда приходят пациенты и говорят: «У меня анемия руки». «Как это?» – интересуюсь. «Ну, у меня рука немеет…» Нет, анемия – это болезнь крови, при которой происходит снижение количества гемоглобина в крови.
О наличии анемии нам расскажет общий, или клинический, анализ крови (это одно и то же).

Для того чтобы понять, с какой анемией мы имеем дело, понадобится биохимический анализ крови.

Как известно, гемоглобин выполняет одну из важнейших функций в организме: он связывает кислород, поступающий через легкие во время вдоха, и переносит его ко всем тканям организма, а обратно вытаскивает из тканей углекислый газ. Значимое уменьшение количества гемоглобина в организме неизбежно влечет за собой нарушение доставки кислорода ко всем клеткам организма. Этот процесс называют гипоксией (гипо – «мало», окси – «кислород»).
Чаще всего анемия возникает из-за дефицита железа, ее так и называют – «железодефицитная анемия».
Ключевой элемент в структуре гемоглобина – это атом железа, без которого он нормально работать не сможет. Соответственно, если содержание железа в организме падает, то снижается и уровень гемоглобина. Железо поступает в организм только с пищей, в организме оно, разумеется, не синтезируется (тогда наш организм был бы лабораторией алхимика). В кишечнике железо всасывается и при помощи белка-переносчика трансферрина доставляется в костный мозг, где происходит созревание и «сборка» эритроцитов – красных кровяных клеток. Эритроциты представляют собой своего рода «подводную лодку», в которой гемоглобин перевозит кислород по кровеносным сосудам. Ту часть всего объема крови, которая приходится на эритроциты, называют гематокритом. Если железа в организме становится мало, то, соответственно, уменьшается размер эритроцита и уменьшается содержание в нем гемоглобина. В «старых советских» анализах количество гемоглобина в эритроците описывали при помощи цветового показателя, а современные автоматические анализаторы выдают целых три показателя: среднее содержание, среднюю концентрацию гемоглобина в эритроцитах и средний объем эритроцита.
Часть железа, поступившего в организм, откладывается «про запас» в тканях, связываясь с белком, который называется «ферритин». Надо сказать, что тканевое железо тоже времени даром не теряет. Дело в том, что железо нужно организму не только для образования гемоглобина, но и для участия в самых разных реакциях, в т. ч. для восстановления кожи и слизистых оболочек. Чем чреват тканевой железодефицит и почему его важно лечить, поговорим буквально через несколько страниц.
☝ Вначале обсудим, в каких ситуациях в организме снижается уровень железа.
• Повышенные потери железа (явные и скрытые кровопотери)
• Травмы
• Обильные менструации, гинекологические заболевания, сопровождающиеся кровотечениями
• Эрозии и язвы желудка и 12-перстной кишки, некоторые другие заболевания желудочно-кишечного тракта
• Геморрой
• Онкологические заболевания
• Регулярное донорство крови
• Недостаточное поступление железа
• Несбалансированное питание, в т. ч. при вегетарианстве
• Нарушение всасывания железа в желудочно-кишечном тракте
• Инфекция Helicobacter pylori
• Хронические воспалительные заболевания
• Состояние после удаления желудка или его части
• Повышенная потребность в железе
• Беременность
• Подростковый период
Несмотря на всю очевидность и простоту этого списка, найти причины кровопотери бывает непросто даже врачу. Дело в том, что иногда совсем крошечная и, казалось бы, незначимая кровопотеря с годами выливается в очень серьезную анемию. Представьте себе, что малосимптомная эрозия в желудке или небольшой геморрой дает дополнительную кровопотерю в 1 чайную ложку крови в день. Одна чайная ложка – это 5 миллилитров. В год это почти 2 литра крови – столько, сколько сдает здоровый донор за 4 раза. Причем чем медленнее теряется кровь, тем менее явными до поры до времени могут быть симптомы анемии, тем дольше не проявляется типичная клиническая картина.

Но если вы знаете о существовании у себя какого-то из перечисленных заболеваний, тогда вы совершенно точно в группе риска и нужно проводить клинический анализ крови для исключения анемии.
Пару слов о вегетарианстве. Считая меня большим авторитетом по части вразумления пациентов, мне иногда звонят знакомые с претарианцами, чтобы объяснить им, как это вредно. Так вот с медицинской точки зрения это не совсем так. Вегетарианство может навредить только в том случае, если отказ от мяса не будет сопровождаться включением в рацион растительных продуктов, содержащих железо (орехи, грибы, морская капуста, изюм, чернослив, курага, бобовые). Кроме того, как это ни странно, но если вегетарианцы дополнительно к растительной пище употребляют рыбу и молочные продукты, то железо из растительных источников начинает всасываться хуже.
Так что вегетарианцам я бы советовал хотя бы раз в год сдавать анализы для контроля уровня гемоглобина, железа и ферритина и при выявлении дефицита железа систематически восполнять его медикаментозно.
☝ В каком случае надо идти в лабораторию и сдавать анализы?
♦ Если у вас есть хотя бы одно из известных заболеваний или состояний, перечисленных в предыдущем списке.
♦ Если у вас есть следующие симптомы:
• одышка
• сердцебиение
• бледность кожи
• плохая переносимость физической нагрузки
• повышенная ломкость ногтей и выпадение волос
• устойчивое повышение температуры до небольших значений (37,3 ℃)
♦ Если вы принимаете лекарства, которые могут увеличивать риск скрытых кровотечений (аспирин, антикоагулянты, обезболивающие препараты)
♦ Если вы планируете беременность
Какие анализы нужно сдавать?
Клинический анализ крови, биохимический анализ крови (железо, трансферрин, ферритин).
Обратите внимание, что клинический анализ крови – это во всех странах мира всегда стандартный набор определенных показателей, а вот «стандартного» биохимического анализа крови не бывает – мы каждый раз указываем, какие именно анализы нам нужны из сотни возможных.
Какие показатели будут изменены при железодефицитной анемии?
Гемоглобин, гематокрит, цветовой показатель, MCH, MCHC, MCV, железо, ферритин – все эти показатели, как правило, будут снижены, а вот трансферрин, наоборот, повышен (это же белок-переносчик, он как такси – если пассажиров нет, то машин на стоянке много).
Что делать, если по результатам анализов выявлена железодефицитная анемия?
Лечить! Здесь надо запомнить очень важную вещь: если анемия уже развилась, то в организме есть тяжелый дефицит железа и только изменением диеты восполнить этот железодефицит невозможно. Обязательно нужно обратиться к врачу и принимать лекарственные препараты железа. Сейчас на рынке огромное количество препаратов железа (сорбифер-дурулес, ферретаб, актиферрин и т. д.). Выбрать конкретный препарат вам поможет врач. В большинстве случаев достаточно приема препарата в таблетках. При тяжелой анемии, хронических воспалительных заболеваниях или плохой переносимости препараты железа вводят внутривенно (феринжект, венофер, космофер). А вот внутримышечно препараты железа вводить нежелательно, вероятность осложнений такого лечения весьма высока, от этого метода введения в мире уже отказываются.
И еще одно очень важное соображение по поводу лечения. Принимать препараты железа нужно не просто до нормализации гемоглобина, а еще хотя бы два месяца дополнительно, чтобы дополнить тканевые запасы.
Но иногда препараты железа плохо переносятся!
Действительно, иногда препараты железы приводят к развитию побочных эффектов со стороны желудочно-кишечного тракта (запоры или понос, тошнота, боль в животе, металлический привкус во рту). Однако в этом случае не нужно прекращать лечение.
Если у вас наблюдаются подобные побочные эффекты, не нужно прекращать прием препаратов. Обратитесь к своему врачу, возможно, он порекомендует уменьшить дозу препарата или поменять препарат.
Важно знать, что препараты железа могут окрашивать стул в черный цвет, в данном случае это не признак желудочно-кишечного кровотечения, а нормальная реакция кишечного содержимого на взаимодействие с железом.

Как питаться при выявлении железодефицитной анемии?
Еще раз напомню, что если анемия уже есть, то диета – не основное лечение, а дополнение к таблеткам. А вот диета – это для тех, у кого анемии еще нет, но есть факторы риска. Итак, смотрим, в каких продуктах много железа, а в каких совсем мало.
Таблица содержания железа в продуктах
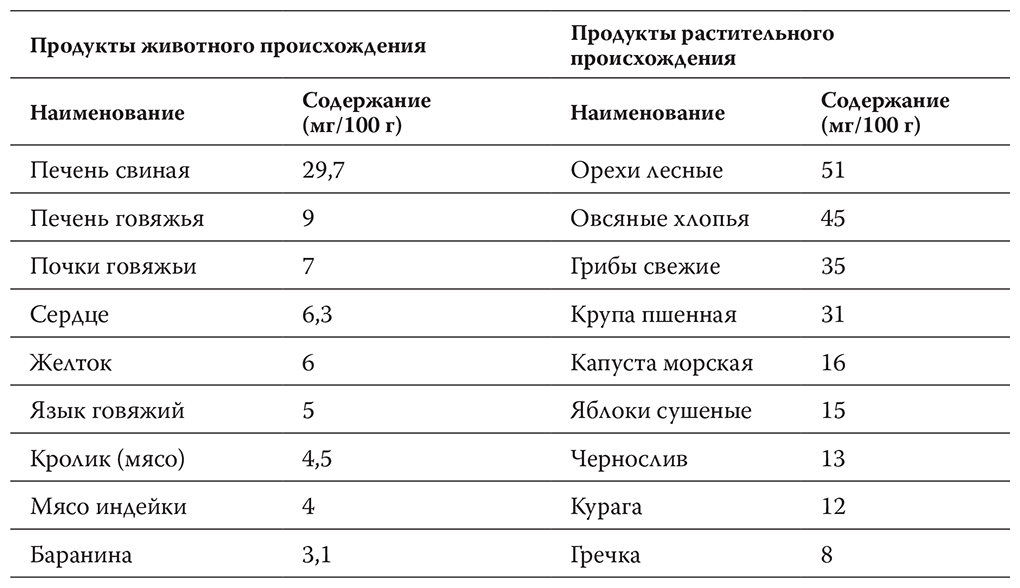

Впрочем, не надо думать, что орехи и овсянка могут полностью заменить мясо. Дело в том, что здесь указано абсолютное содержание железа в продуктах, но всасывается оно далеко не полностью. Например, из мяса всасывается около 20 % железа, а из растительных продуктов – только 5–10 %. И наконец, обратите внимание, что красный цвет продуктов совершенно не гарантирует высокое содержание железа. До слез умиляет желание накормить человека, сдавшего кровь на донорском пункте, свекольным салатом, гранатом и напоить красным вином со словами: «Тебе надо гемоглобин восстанавливать». Нет в этих продуктах железа, почти совсем нет.
Можно ли полечиться от анемии самостоятельно? Лекарства же в аптеке свободно продаются.
Нежелательно. Лечение анемии в жизни может оказаться не самым простым занятием, а я, разумеется, в книге не могу описать всех нюансов диагностики и сложностей в лечении. Не говоря уж о том, что мало просто принимать препараты железа, надо понять причину анемии и как-то попытаться на нее воздействовать.
А теперь о самом интересном. Будьте внимательны, потому что то, о чем я сейчас расскажу, не знают даже многие врачи. А проблема эта невероятно распространена. Итак, поговорим о дефиците железа без анемии.
Вы уже помните, что железо в организме нужно не только для того, чтобы участвовать в образовании гемоглобина. В частности, железо служит вспомогательным элементом (коферментом) в процессе образования эпителиальных тканей. Но организм полагает, что все же главная функция железа состоит в транспортировке кислорода, поэтому, когда общий уровень железа в организме снижается, то гемоглобин берет его «в долг» из тканей. Создается ситуация, когда анемии еще нет (гемоглобин нормальный), а в тканях железа мало. Клинически это проявляется так:
♦ Повышенная утомляемость
♦ Частые простуды, боли в горле
♦ Субфебрилитет (постоянная температура 37,1–37,4 ºС)
♦ Выпадение волос и ломкость ногтей
♦ Извращение аппетита (хочется есть мел, землю, лед)
♦ Синдром беспокойных ног (ощущение дискомфорта в ногах, особенно в ночные часы)
Нередко такие пациенты годами ходят по врачам, сдают тысячи ненужных анализов, главным образом, «на иммунитет», принимают тонны иммуномодуляторов, витаминов и разных «улучшайзеров» без всякого эффекта, а надо всего-то сделать анализы на железо и ферритин и восполнить тканевые запасы железа. Значимым считают снижение уровня ферритина <20–30 мкг/л.
Мы поговорили о железодефицитной анемии, на долю которой приходится подавляющее большинство всех случаев снижения гемоглобина, но есть и другие формы анемии, которые лечат совершенно по-другому. Именно поэтому до установления причины анемии просто так вслепую пить таблетки нельзя. Более того, поспешное лечение может «смазать картину» и впоследствии затруднить постановку правильного диагноза.
Если в анализе крови помимо снижения уровня гемоглобина, эритроцитов и гематокрита мы видим повышение цветового показателя (>1,05) или увеличение среднего количества гемоглобина в эритроците и объема эритроцита (MCH и MCV), то, скорее всего, речь идет об анемии, связанной с дефицитом витамина В12. Этот витамин необходим для созревания эритроцитов, его недостаток приводит к появлению крупных клеток крови, которые достаточно быстро разрушаются. Причин дефицита В12 довольно много – это прежде всего различные заболевания желудочно-кишечного тракта, начиная с атрофического гастрита, заканчивая перенесенными операциями на желудке и кишечнике, но самая частая причина – это выработка антител, которые нарушают всасывание этого витамина в желудке. У людей старшего возраста эта болезнь развивается довольно часто.
Как проявляется В12-дефицитная анемия?
Помимо симптомов собственно анемии, которые мы обсудили, говоря о железодефицитной анемии, при В12-дефицитной анемии нередко развивается поражение нервной системы. Появляется покалывание в кистях рук и стопах, снижается чувствительность в ногах и руках, возникают спазмы мышц, мышечная слабость, «мышечная медлительность» (пациенты описывают это так: «Хочу сделать шаг, а нога выполняет его с задержкой на пару секунд…»). Иногда развивается воспаление языка, проявляющееся чувством жжения и увеличением его размеров, дискомфортом в горле. Это состояние часто путают с фарингитом, рефлюксной болезнью, в результате чего больные безуспешно лечатся у отоларингологов и гастроэнтерологов.
Какие анализы надо сдавать для подтверждения В12-дефицитной анемии?
Помимо клинического анализа крови нужно сдать кровь на витамин В12 (цианокобаламин) и гомоцистеин. При этом заболевании уровень В12 будет значительно снижен, а гомоцистеин, наоборот, повышен. Кроме того, в общем анализе крови может снижаться уровень лейкоцитов и тромбоцитов.

Как лечить В12-дефицитную анемию?
Если в лечении железодефицитной анемии еще иногда допустима какая-то самодеятельность, то дефицит В12 – дело очень серьезное и лечить такую анемию может только врач. Для восполнения недостатка витамина его вводят в инъекциях, сначала ежедневно, затем раз в неделю, потом, после стабилизации состояния, один раз в месяц. К сожалению, в России препараты В12 в таблетках отсутствуют. Имеющиеся в аптеках поливитамины или комплексы, в состав которых входят витамины группы В, категорически не подходят для лечения.
Как правило, причину дефицита В12 раз и навсегда устранить не удается, поэтому лечение должно быть пожизненным. Нельзя бросать лечение при нормализации гемоглобина, в этом случае через несколько месяцев все вернется назад.
Можно ли профилактически принимать витамины группы В для того, чтобы не было анемии?
Здоровому человеку – не нужно и бессмысленно. Дело в том, что витамин В12 в инъекциях – это серьезный лекарственный препарат, который можно использовать строго по показаниям. Безрецептурные поливитамины из аптеки с витаминами В – это почти пустышки, но об этом я расскажу в следующей книге.
А еще есть другие, более редкие формы анемии, разобраться в которых под силу только специалисту-гематологу. Поэтому не занимайтесь, пожалуйста, самодеятельностью и в случае серьезных отклонений в анализах ступайте к врачу.
А если гемоглобин высокий, что делать?
Высокий гемоглобин – визитная карточка спортсменов и курильщиков. В этих случаях он может доходить до 180 г/л и даже немного выше. С этим делать ничего не надо, разве что курильщикам надо бросить курить (как это сделать – смотри главу в книге «Сердце»).
А вот если у вас ни с того ни с сего уровень гемоглобина составляет 200 г/л и более, это серьезный повод для обращения к гематологу.
Несколько лет назад один из моих учителей попросил посмотреть пациента с одышкой. Посмотреть? Пожалуйста! Одышка – не бином Ньютона, разберемся. Время, правда, пятница вечер, через час закроются все плановые диагностические службы в институте, а пациента все нет.
Наконец приезжает 65-летний мужчина, злостный курильщик, но довольно спортивный – до недавнего времени гонял на лыжах и коньках (дело в феврале происходило). В последний месяц стала нарастать одышка, сейчас уже задыхается даже при небыстрой ходьбе. Не обследовался, в руках только ЭКГ, снятая пару дней назад. Там ничего особенного, только частый пульс. Размышляю: одышка чаще бывает легочная или сердечная. На болезни сердца мой пациент имеет право, разумеется, курит ведь всю жизнь, хотя на кардиограмме явных изменений нет. Впрочем, это иногда ни о чем не говорит. Легочная одышка – да. Легкие свистят, как дырявые меха; конечно, у него наверняка есть хроническая обструктивная болезнь легких (ХОБЛ). Но такое быстрое ухудшение состояния для ХОБЛ нехарактерно, тем более что нет ни лихорадки, ни мокроты. Мысль бежит гораздо быстрее, чем вы читаете эти строки. К тому же я помню про оставшиеся у меня полчаса рабочего времени – не моего, а диагностических служб. Еще немного – и некоторых исследований до понедельника уже не сделать. Надо «стрелять наверняка». Да и перед шефом неудобно – диагноз ДОЛЖЕН быть поставлен, желательно с первой попытки. Какая болезнь дает достаточно быстрое прогрессирование одышки? Конечно, анемия. Причин для скрытого кровотечения у 65-летнего курильщика может быть воз и маленькая тележка. Делаем общий анализ крови: гемоглобин 65 г/л (норму вы помните – от 130 г/л для мужчин). Дальше дело техники: госпитализируем, обследуем и находим хроническую язву желудка, которая и привела к развитию такой серьезной кровопотери.











