
Полная версия
Personal Sanitario En Tiempos De Pandemia Una Perspectiva Psicologica

Juan Moisés de la Serna
Personal Sanitario en tiempos de pandemia una Perspectiva Psicologica
“Personal Sanitario en Tiempos de Pandemia, una Perspectiva Psicológica”
Escrito por Juan Moisés de la Serna
1ª edición: mayo 2020
© Juan Moisés de la Serna, 2020
© Ediciones Tektime, 2020
Todos los derechos reservados
Distribuido por Tektime
https://www.traduzionelibri.it
No se permite la reproducción total o parcial de este libro, ni su incorporación a un sistema informático, ni su transmisión en cualquier forma o por cualquier medio, sea éste electrónico, mecánico, por fotocopia, por grabación u otros medios, sin el permiso previo y por escrito del editor. La infracción de los derechos mencionados puede ser constitutiva de delito contra la propiedad intelectual (Art. 270 y siguientes del Código Penal).
Diríjase a CEDRO (Centro Español de Derechos Reprográficos) si necesita fotocopiar o escanear algún fragmento de esta obra. Puede contactar con CEDRO a través de la web www.conlicencia.com o por el teléfono en el 91 702 19 70 / 93 272 04 47.
Prólogo
Después del éxito de acogida del libro titulado “Aspectos Psicológicos en Tiempos de Pandemia” en donde se abordan desde la perspectiva de la ciencia psicológica diversas cuestiones relacionadas con el impacto de la aparición del COVID-19 en la vida de los ciudadanos, y ante la insistencia en la solicitud de un texto centrado en el personal sanitario por parte de los lectores, es de ahí de donde ha surgido este libro.
La idea de este es ofrecer información actualizada sobre los aspectos psicológicos de los que se han venido a calificar como el primer frente de batalla contra el avance del COVID-19 desde una perspectiva de la psicología científica, para lo cual se hará referencia a las últimas publicaciones al respecto.
Una visión rigurosa y actualizada sobre las aportaciones de la ciencia de la psicología contado de forma accesible a todo el mundo, con la pretensión de ayudar a comprender el impacto emocional de esta situación entre el personal sanitario, así como las consecuencias presentes y futuras de la misma.
Homenaje
Aunque pueda ser una obviedad, hablar de personal sanitario es hacerlo de aquel que se encarga de la salud, ya sea física o mental, y dependiendo de cómo se establezca en cada país así la distinción entre profesiones y especialidades dentro de este ámbito sanitario.
Quizás la diferencia más notable en un hospital pueda ser entre el personal sanitario frente al no sanitario, encontrándose en este primer caso a los médicos, enfermeros y auxiliares; mientras que dentro de la categoría de los no sanitarios estarían incluidos el personal de gestión y administración, así como el de apoyo como celadores, los vigilantes e incluso el personal de limpieza, todos ellos imprescindibles para que un centro de salud más o menos grande funcione convenientemente.
La distinción anterior no es baladí sino que ha sido traída a colación, porque aunque el texto se centra en el personal sanitario en tiempos de pandemia, no hay que olvidar que este puede realizar su labor gracias a todo el equipo humano que le está dando apoyo y colaborando, siendo estos en ocasiones “invisibles” para pacientes y familiares, pero como se indica de importancia imprescindible (@UNICEF_CLM, 2020) (ver Ilustración 1).

Ilustración 1 Tweet Agradecimiento Personal
Dedicado a mis padres
Capítulo I. Contextualizando
Antes de entrar en profundidad sobre el impacto psicológico y emocional del COVID-19 en el personal sanitario, hay que contextualizar esta obra en el marco de una pandemia que afecta de forma global y sin precedentes en la historia moderna, que ha ido poniendo en jaque a cada uno de los sistemas sanitarios a medida que ha afectado a la población.
A pesar de ver sus consecuencias en China, donde se inició, en ocasiones, no fue hasta que no se contabilizaron los primeros casos en el propio territorio cuando los gobiernos empezaron a tomar medidas al respecto.
Una cronología que apenas se ha iniciado hace unos meses y que ha ido afectando cada vez a más países, siendo los primeros casos importados, de ciudadanos provenientes de zonas afectadas, que sin saberlo han extendido el virus por todo el mundo.
Una situación frente a la que los gobiernos han tomado medidas diferentes, pero en todos los casos, la lucha para la erradicación del virus ha estado a cargo del personal sanitario aún a riesgo de su propia vida al atender a los pacientes que acudían requiriendo asistencia sanitaria en muchas ocasiones de urgencia.
La sanidad en el ámbito europeo
El personal sanitario puede diferenciarse según la categoría que se le da en cada país, por ejemplo, entre el personal médico y el de enfermería, profesionales que desempeñan funciones complementarias, pero cuyo porcentaje con respecto a la población varía en función del país europeo del que se esté hablando.
Así, y en el caso concreto de España este se encuentra por encima de la media europea en cuanto al número de profesionales médicos trabajando en la sanidad, siendo esta media en el 2019 de 3,6 por cada 1.000 habitantes; mientras que en el caso de las enfermeras España se sitúa por debajo de la media, cuyo porcentaje en el 2019 a nivel europeo fue de 8,5 por cada 1.000 habitantes.
Siendo Grecia, Austria y Portugal los países que cuentan con una ratio superior de médicos de la Unión Europea, y los que cuentan con una ratio inferior, Polonia, Rumanía e Inglaterra.
Con respecto al colectivo de enfermería entre los países con una ratio superior por cada 1.000 habitantes se encuentra Noruega, Islandia y Finlandia, mientras que los que tienen las ratios más reducidos de la unión europea son Grecia, Bulgaria y Lituania.
Ilustración 2 Personal Sanitario en Europa
Así España se encontraría en el cuadrante de más médicos y menos enfermeros con respecto a la media europea (OECD/European Observatory on Health Systems and Policies, 2019) (ver Ilustración 2).
Hay que aclarar para ofrecer una visión más próxima a la realidad que en el caso concreto de España, en donde se presenta una ratio inferior a la media europea de enfermeros, que esto no es debido a que falte personal, sino a que no están contabilizados los auxiliares de enfermería, a pesar de que en otros países de Europa se equiparen en funciones con los enfermeros.
Igualmente se informa que en el caso de Grecia y Portugal se contabiliza el número de médicos que tienen licencia para ejercer y no tanto los que trabajan en centro sanitarios, de ahí que su porcentaje esté por encima de la media europea.
Con esta primera aproximación se quiere ofrecer una panorámica general sobre el personal sanitario con el que contaba cada país y en concreto España, todo ello previo a la aparición del COVID-19, aspecto que es relevante en cuanto a que son los recursos humanos que van a estar combatiendo el avance de esta enfermedad, panorama que como se expondrá ha cambiado rápidamente en cuanto a disponibilidad y requerimiento de nuevos profesionales.
Lo que refleja las enormes diferencias existentes entre países de la unión europea, que en principio podría dar cuenta sobre una mayor o menor carga de trabajo que tendrá que sobrellevar dicho personal, así, cuantos más médicos y enfermeras por cada 100.000 habitantes, más fácil será la atención a la población, ya que contará con más recursos humanos, al menos así cabría pensarse antes de conocer algunos acontecimientos que han cambiado la realidad de este personal en cuestión de semanas.
Pero antes de avanzar comentar que también existen otros indicadores a tener en cuenta para conocer la “fortaleza” del sistema sanitario de cada país, así nos podemos fijar en cuanto al número de camas hospitalarias disponibles, así con datos del 2014 la media de la Unión Europea es de 372 camas por cada 100.000 habitantes, encontrándose España por debajo de la media con 242 camas (Eurostat, 2020) (ver Ilustración 3).
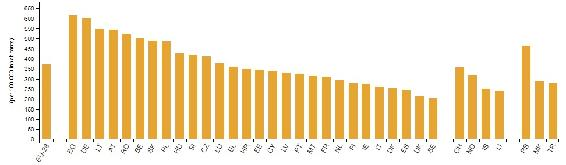
Ilustración 3 Camas disponibles por cada 100.000 habitantes
Los países con un mayor número de camas disponibles entre los años 2014 a 2015 fueron Bulgaria, Alemania y Lituania (con 616, 601 y 557 camas cada 100.000 habitantes respectivamente); mientras que los que disponían de menos camas fueron Suecia, Inglaterra y España (con 203, 211 y 242 camas cada 100.000 habitantes respectivamente)
Por tanto y basado en los datos anteriores se puede decir que los países de la unión europea que tienen más recursos personales y materiales para afrontar mejor una crisis sanitaria serían Grecia, Austria y Portugal por número de médicos; Noruega, Islandia y Finlandia por número de enfermeros; y Bulgaria, Alemania y Lituania por número de camas hospitalarias.
Y al contrario los que “peor” preparados para afrontar una crisis sanitaria serían Polonia, Rumanía e Inglaterra por número de médicos; Grecia, Bulgaria y Lituania por número de enfermeros; y Suecia, Inglaterra y España por número de camas disponibles.
En el caso concreto de España con respecto a la media de la Unión Europea se encontraría con más médicos que la media y menos enfermeros, teniendo en cuenta la salvedad señalada de que no se incluye en esta contabilización el personal auxiliar que igualmente desempeñan su función en los centros de salud (OECD/European Observatory on Health Systems and Policies, 2019).
Con respecto al criterio de camas disponibles por cada 100.000 habitantes a fecha del 2015 España estaba por debajo de la media en concreto con un 43% menos de camas disponibles por cada 100.000 habitantes (O.M.S., 2020a).
Si bien lo anterior no nos permite establecer distinciones en cuanto a criterios de eficiencia, calidad de la atención ofrecida, facilidad en el acceso o satisfacción de los usuarios con respecto al servicio hospitalario de cada país y en concreto de España, sí ofrece una panorámica de la fortaleza o debilidad en función de los recursos materiales y humanos disponibles previos a la aparición de la crisis sanitaria mundial.
Con respecto a la calidad asistencial, hay que tener en cuenta que cuando una persona está hospitalizada, ya sea por una próxima operación o para recuperarse de un traumatismo o intervención, en estos casos los pacientes suelen permanecer días e incluso semanas en el hospital. En este “corto” espacio de tiempo, va a recibir la “visita” del personal sanitario, que incluye al médico quien supervisa el progreso del paciente.
Si bien es cierto que la atención puede ser buena en el hospital en ocasiones los pacientes y familiares se pueden llegar a quejar de la “frialdad” de su personal, ya que estos cumplen con su función, pero a veces interactuando lo menos posible con el paciente o sus familiares.
Una situación que se ha visto como innecesaria y en algunos casos hasta perjudicial para el buen funcionamiento del hospital, donde se suelen priorizar los aspectos de la recuperación física del paciente por encima de los emocionales.
A pesar de lo cual, en algunos centros de salud se trabaja estrechamente con los psicólogos clínicos, quienes entrenan al personal sanitario a relacionar y comunicarse adecuadamente con los pacientes.
Sobre todo, cuando se tienen que dar “malas noticias”, donde hay que tener especial cuidado al decirlo, y saber cómo atender las reacciones de los pacientes, que pueden ir desde un rápido decaimiento del estado de ánimo, hasta un brote de ira.
Pero si bien es cierto que saberse comunicar es importante, no es suficiente para una relación de calidad médico-paciente, entonces, ¿qué se tendría que hacer para mejorar la atención al paciente?
Esto es lo que ha tratado de responderse con un estudio realizado desde el Centro de Investigación de Atención de Enfermería, de la Escuela de Enfermería y Partería, junto con el Hospital el Firoozgar de la Universidad de Ciencias Médicas de Irán; el Centro de Investigación y Medicina Cardiovascular Rajaie de la Universidad de Ciencias Médicas de Irán; y la Universidad de Ciencias Médicas el Teherán (Irán) (Khaleghparast et al., 2016).
El estudio fue de tipo cualitativo donde se entrevistó a 51 usuarios de hospitales, entre pacientes, familiares y personal sanitario.
El tema de la entrevista semiestructurada versaba sobre las políticas de visitas médicas del centro, prestando especial atención a la comparación entre políticas restrictivas y políticas abiertas.
Las primeras, las políticas restrictivas de atención al paciente se rigen por un planning prestablecido de visita del personal sanitario, en donde se fija tanto la hora de visita, así como el tiempo de esta.
En las segundas, en las políticas abiertas de atención al paciente, no existe un horario de visitas, ni una restricción en el tiempo que pasa con el paciente.
Las respuestas de los tres colectivos, pacientes, familiares y personal sanitario fueron categorizadas para poderse analizar; así sobre las políticas restrictivas los resultados muestran como ventajas que evita el caos; garantiza las visitas médicas incluso a pacientes que no quieren visitas; controla las infecciones; ofrecen regularidad y estabilidad al personal; y como desventajas, falta de “conexión” emocional; falta de información sobre el estado del paciente; y un tiempo de la visita del profesional limitado.
Con respecto a las políticas abiertas los resultados indican como ventajas que reduce el estrés y aumenta la seguridad de los pacientes; ayuda a la familia a la atención primaria del paciente; proporciona educación a pacientes y familiares; se crea un mejor clima en la relación médico-paciente; y como desventajas la violación de la privacidad del paciente e interferencia en el tratamiento
Tal y como señalan los autores, se requiere de nueva investigación antes de poder extraer conclusiones al respecto, debido principalmente al escaso número de participantes en el estudio y a la metodología cualitativa empleada. A pesar de ello hay que resaltar que las políticas restrictivas garantizan la visita del médico una vez al día; algo que tanto para pacientes como familiares se percibe como insuficiente. Igualmente, el personal sanitario se siente más cómodo con las políticas abiertas, ya que sin perder la profesionalidad pueden ofrecer una atención al paciente más personalizada y de calidad.
A pesar de las ventajas expuestas de uno u otro sistema, hay que tener en cuenta que la aplicación de estos resultados a un centro de salud va a depender mucho de su tamaño, así las políticas abiertas parecen más indicadas para un centro de salud de tamaño mediano o pequeño; donde el personal puede tener “tiempo de calidad” con sus pacientes, sin necesidad de cumplir un estricto horario, mientras que en centros de tamaño más grandes, donde el número de pacientes por médico es elevado, El mejor sistema sería el de políticas restrictivas, donde se garantiza un mínimo de atención a todos los pacientes.
A pesar de lo cual, se podría destacar la demanda tanto por parte de los pacientes como de sus familiares sobre que el personal sanitario no pierda la “calidez” de las relaciones humanas en sus visitas, ya sean estas restrictivas o abiertas.
Es decir, y recuperando la idea de este apartado, lo que se han presentado son los datos en cuanto a los recursos humanos del personal sanitario, médicos y enfermeras, así como de los recursos materiales considerados estos como el número de camas disponibles, no atendiéndose a otras características en cuanto a la calidad asistencial o qué tan modernos son los equipos tecnológicos.
Para conocer estos aspectos, se ha de recurrir al Health Consumer Powerhouse Ltd quien publica anualmente el Euro Health Consumer Index donde se tienen en cuenta 46 indicadores que incluyen áreas como los derechos del paciente o la información recibida, estableciendo a partir de ello un ranking de los sistemas de salud en Europa, siendo los que mejores puntuaciones obtuvieron en el 2018 Suiza, Países Bajos y Noruega; y los peores Albania, Rumanía y Hungría (Health Consumer Powerhouse Ltd, 2018) (ver Ilustración 4).
Aún y con todos los datos presentados, no se puede establecer a priori qué país aguantará mejor una crisis sanitaria, ya que en estas circunstancias puede que tengan una mayor relevancia los recursos disponibles en cuanto a personal y número de camas, frente a los resultados en cuanto a la satisfacción con los derechos del paciente o información que este recibe.
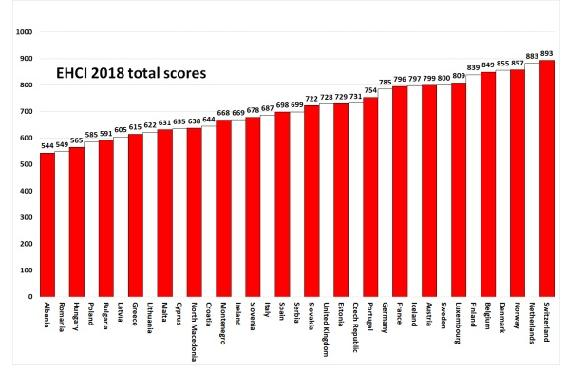
Ilustración 4 Ranking Sistema Salud Europa
Además y junto con lo anterior hay que tener en cuenta que los gobiernos van implementando una serie de medidas que hacen que el número de pacientes atendidos lleguen escalonadamente o no a los servicios sanitarios, de manera que una avance “controlado” de una enfermedad puede ser atendida adecuadamente por una sanidad con recursos “ajustados”, mientras que un “pico” de contagio y por ende de pacientes que requieren hospitalización puede provocar el colapso de cualquier sistema sanitario, por muy preparado que esté.
Sobre el COVID-19
A pesar de que se trata de un virus nuevo, ya se sabe bastante sobre el COVID-19, empezando por la familia a la que pertenece y las características de este Coronavirus (@CSIC, 2020) (ver Ilustración 5)
Información que ha podido ser descubierta gracias a la implicación de numerosos laboratorios de investigación y universidades repartidos alrededor del mundo, y además de contar por primera vez con la secuencia genética del virus cedido en abierto por China como forma de estimular la búsqueda de una cura.
Estos dos factores han permitido que actualmente se estén realizando distintos ensayos a lo largo del mundo para tratar de conocer cómo combatir su avance y sobre todo para reducir la tasa de fallecidos.
Desde la propia O.M.S. se ofrecen respuestas sobre qué es el COVID-19, cuáles son sus síntomas, cómo se propaga, o cuál es la tasa de recuperación y de fallecimiento entre los contagiados entre otras (O.M.S., 2020b).
Pero a pesar de ello hoy en día se siguen investigando diversos aspectos para lo que todavía no se tiene respuesta, sobre todo en lo relativo a un tratamiento eficaz tanto de tipo preventivo como para reducir las consecuencias de la enfermedad.
Ilustración 5. Tweet Imagen del COVID.19
La denominación del COVID-19
Uno de los problemas de los psicólogos sociales es conseguir la fidelidad de los clientes a una marca, siendo esta la que usamos para identificar a una determinada persona, producto o empresa.
Normalmente cuando pensamos en una compañía como Coca-Cola, McDonald o Ikea, lo solemos hacer con respecto a los productos que venden. Si nos fijamos en otras marcas como U.P.S., Iberia o Microsoft lo hacemos sobre los servicios que ofrecen.
Algo que va a influir decisivamente en la adquisición del producto o servicio en cuestión, ya no sólo basado en nuestro propio criterio, si no en la influencia de la opinión de los demás y de los medios de comunicación a través de la publicidad.
Igualmente, cuando pensamos en Stephen Hawking, Barack Obama o Rafael Nadal ya no lo hacemos ni en productos ni en servicios, si no por su Personal Branding o marca personal que han desarrollado gracias a sus carreras científicas, políticas o deportivas respectivamente, es decir, se van asociando aspectos emocionales a la marca, la cual puede ir ligada a una persona, empresa e incluso localidad.
Pues lo mismo pasa cuando se ha de denominar a las “desgracias”, tal y como sucede a la hora de designar a los ciclones tropicales que anualmente castigan buena parte del Caribe y Norteamérica.
Según informa la Organización Mundial de Meteorología (World Meteorological Organization, 2020), estos nombres siguen unos listados preestablecidos que van rotándose, quedando en el recuerdo de muchos los efectos del huracán Katrina del 2005 o de Ike del 2008.
Luego en principio estos nombres no guardan ninguna relación con la fecha en la que se produce, la violencia o las zonas más afectadas, entre estos los hay en inglés o español (por ejemplo, Barry o Gonzalo respectivamente), masculinos o femeninos (por ejemplo, Lorenzo o Laura respectivamente), pero ¿tiene alguna incidencia en la población la denominación de los ciclones tropicales?
Esto es lo que se ha tratado de averiguar con una investigación realizada desde el Departamento de Administración y Empresas; junto con el Departamento de Psicología, del Instituto de Investigación de Comunicaciones y el Laboratorio de Investigación de Encuestas sobre la Mujer y Género de la Universidad de Illinois; junto con el Departamento de Estadística de la Universidad Estatal de Arizona (EE.UU.) (Jung, Shavitt, Viswanathan, & Hilbe, 2014).
En el estudio se analizaron las consecuencias climáticas de los huracanes en EE. UU. durante las últimas seis décadas diferenciándolos en función del nombre masculino y femenino, encontrando primeramente que aquellos que tenían nombres femeninos habían sido los que habían conllevado mayores efectos destructivos y de fallecimientos entre la población.
Hay que recordar que la lista de nombres está prefijada y que su asignación es consecutiva, por lo que a priori no existe ninguna relación entre el género del nombre y su violencia, por ello lo más sorprendente del estudio es que pasaron una lista de nombres de huracanes, 5 masculinos y 5 femeninos a 346 participantes, para que valorasen mediante escala tipo Likert de 1 a 7 hasta qué punto consideraban violento cada uno de los huracanes de la lista.
Los resultados muestran que los huracanes de nombres masculinos tendían a valorarse como más destructivos que los de nombre femenino, independientemente del género de los participantes.
Lo que permitió entender por qué en ocasiones ante los avisos de las autoridades se suele hacer más o menos caso en cuanto a prevención se refiere, por ejemplo, simplemente porque el nombre asignado sea masculino o femenino.
En cambio, la denominación de las enfermedades en el ámbito de la salud suele indicarse con unas siglas que guardan relación con alguna característica identificativa del sitio, síntomas o consecuencias.
Así y dentro de la familia de los coronavirus han existido con anterioridad diversos brotes como en el caso del SARS-CoV surgido en China en el 2002 cuyas siglas se corresponden al Coronavirus del Síndrome Respiratorio Agudo Grave y que hace referencia a su sintomatología; el MERS-CoV que surgió en Arabia Saudita en el 2012 y cuyas iniciales en inglés hacen referencia al Coronavirus del Síndrome Respiratorio de Oriente Medio, en donde se describe la sintomatología y la localización; y el COVID-19 surgido en el 2019 en China cuyas siglas en inglés hacen referencia a la Enfermedad del Coronavirus del 2019, sin hacer ninguna indicación a la sintomatología ni a la localidad en donde surgió.
Hay que tener en cuenta que el término de COVID-19 no ha sido el primero en emplearse para esta enfermedad sino que ha sido un cambio introducido casi dos meses después de que surgiese el primer caso notificado a la O.M.S., lo que ha llevado a algunos a plantear que las motivaciones de modificarlo incorporando un nombre “oficial” podría haber sido realizado para evitar las consecuencias económicas negativas que conlleva asociar un tipo de enfermedad con una región o población (@radioyskl, 2020) (ver Ilustración 6).

Ilustración 6. Tweet Denominación del COVID-19
De esta forma se pretendería eliminar las denominaciones de “virus de China” o “virus de Wuhan”, términos que apuntan directamente al foco del origen de la infección.
Una deferencia hacia China que algunos profesionales de la salud denuncian, por no haberse tenido la misma consideración con otras poblaciones como en el caso del Coronavirus del Síndrome Respiratorio de Oriente Medio.








