
Полная версия
Базис интерниста. Руководство по внутренним болезням в двух частях

Классификация по объему кровопотери и клиническим признакам (Г. Я. Рябов):
I. Компенсированный (обратимый). Потеря крови 700—1300 мл (до25%).
Объективно: бледность, похолодание конечностей. Умеренная тахикардия. Пульс слабого наполнения и напряжения. Запустевание подкожных вен. А/Д – незначительно понижено или не изменено. ЦВД снижено. Диурез 30—35 мл/час.
II. Декомпенсированный (обратимый). Потеря крови 1300—1800 мл (25—45%).
Объективно: тахикардия до 140/мин. А/Д ниже 100 мм рт. ст., снижено пульсовое давление. Одышка в покое. Акроцианоз. Холодный пот. Диурез меньше 20 мл/час.
III. Необратимый. Потеря крови 2000—2500 мл.
Объективно: гипотензия более 12 час., тахикардия свыше 140/мин., систолическое А/Д ниже 60 мм /рт. ст. или 0, олигоанурия, сознание отсутствует.
Лечение
Остановка кровотечения (гемостаз)
Катетеризация магистральной вены.
– Струйное или капельное введение кровезаменителей: ГЭК, реополиглюкин, желатиноль, модежель, др.
– Свежезамороженная плазма. Альбумин или протеин.
При компенсированном шоке общий объём инфузии 200—250% кровопотери соотношение солевых растворов к коллоидным 1:1. (подогретые растворы (30°-35° Ц.) ГЭК 1,5 л/сут. натрия хлорид 7—7,5% 150—200 мл – 6 мл/кг); плазму переливают струйно, в центральную вену и с подогревом до 30 °С, после каждого бонуса плазмы вводят 10 мл 10% раствора кальция хлорида для нейтрализации цитрата натрия). Эритроцитарная масса, разведенная в соотношении 1:1 изотоническим раствором натрия
При декомпенсированном шоке общий объём инфузии составляет 250- 300% окончательно установленного объема кровопотери. 1—1,5 л свежезамороженной плазмы (СЗП) +600 мл эритроцитарной массы. Соотношение солевых растворов к коллоидным 1:2
– Преднизолон 90—120 мг или гидрокортизон 0,7—1,5 г (противопоказан при желудочном кровотечении).
Контроль диуреза: не менее 50—60 мл/час.
– фуросемид- 10—20 мг в/в на каждый литр переливаемой жидкости
– Допамин после восполнения ОЦК через перфузор
– бикарбонат натрия 4% в/в капельно 2 мл/кг
– При аритмии – лидокаин 0,1—0,2 г в/в.
– Антибиотики широкого спектра для профилактики инфекции.
Сердечные гликозиды противопоказаны при АВ блокаде всех степеней, экстрасистолии.
Травматический шок
– это критическое состояние организма, угрожающее жизни, возникшее в результате нарушения функционирования внутренних органов из-за воздействия разнообразных повреждающих факторов (встречается в боевых условиях, при землятресениях, пожарах и др.). Классификация: первичный (ранний), развивается сразу после травмы (реакция на травму); вторичный (поздний), развивается через 4—24 часа после травмы и может быть следствием дополнительных повреждений (транспортировка, операция и др.)
Этиология
Тяжелая травма
Механизм
В основе травматического шока лежит гиповолемия, усугубляющаяся специфическим воздействием повреждающего фактора.
При краш-синдроме:
Болевая импульсация вследствие сдавления мягких тканей вызывает нервно-психический стресс, образование миоглобина из разрушенных мышечных тканей и миоглобиновый токсикоз, приводящий к острой почечной недостаточности вследствие закупорки извитых канальцев почек, возникает олиго-анурия, развивается ДВС-синдром.
При ожоговом шоке
Развивается при глубоком поражении кожи S=10—15%, при поверхностных – S=30—35%. Последовательно возникают: нервно-психический стресс из-за боли, плазмопотеря с обожженной поверхности кожи, ожоговая токсемия, «шоковая почка», метаболический ацидоз, гипоксия, ДВС-синдром.
Клиника
Эректильная фаза. (от нескольких минут до 2 час. при ожоговом шоке).
Характерно возбуждение, испуг, тревога, в редких случаях эйфория. Пострадавший ведет себя беспокойно (страх смерти), кричит, стонет, жалуется на боль, мечется, требует немедленной помощи или, напротив, отказывается от осмотра. Объективно: зрачки расширены, глаза блестят, кожные покровы бледные, холодные на ощупь, покрытые липким потом (без запаха), иногда с «гусиной кожей» (пилоэрекция) наблюдается тахикардия, тахипноэ, А/Д в норме или слегка повышено (!) при отсутствии кровопотери. Кожные покровы бледные, цианоза нет.
Торпидная фаза.
Пострадавший перестает метаться и просить помощи, на манипуляции в области раны не реагирует. При ожоговом шоке беспокоит сильная жажда, тошнота, могут быть эпизоды рвоты (является неблагоприятным прогностическим признаком), губы запекшиеся сухие, язык сильно обложен. Характерна психическая заторможенность, голос слабый, на вопросы не отвечает, гиподинамия, черты лица заострены, глаза тусклые, зрачки расширены, взгляд невыразителен, кожные покровы сухие, с землистым оттенком (цианоз), тургор кожи снижен. Температура тела понижена или нормальна, тахикардия, постепенно переходящая в брадикардию, пульс нитевидный (чем чаще и слабее пульс, тем тяжелее шок), тахипноэ (синдром «шокового легкого»), А/Д снижено, могут быть судороги; анурия или олигурия, моча концентрированная темная (синдром «шоковой почки»), также нарушается функция печени.
Диагностика
См. выше клинико-лабораторные показатели
Лечение
– Реанимационные мероприятия при необходимости
– Согревание (укутать одеялом), если нет травмы живота, головы или шеи можно давать пить подсоленную воду (регидрон, физиологический раствор).
– Обезболивающие: закись азота, анальгин, аспирин, кеторалак.
– Наркотические анальгетики: промедол, трамадол, бутарфанол (морадол, стадол), нальбуфин (нубаин)
– Инфузионная терапия: в/в струйно реополиглюкин, физиологический р-р, гидрокарбонат натрия в общем объеме 60 мл/кг массы.
– Асептическая повязка.
– Иммобилизация переломов.
– Диазепам 0,5% -1-2 мл парентерально (при судорогах)
При отсутствии противопоказаний – строфантин 0,05%-0,5—1,0 в 20 мл физиологического раствора
– Рациональная укладка на носилки и транспортировка
В стационаре лечение проводится аналогично геморрагическому шоку (см. выше).
Септический шок
– это критическое состояние организма, угрожающее жизни, возникающее на фоне инфицирования (гнойного очага) и сниженного иммунитета.
Этиология
Бактериальная инфекция.
Механизм
Наличие инфекции (чаще грамотрицательной) вызывает образование высокомолекулярного эндотоксина, происходит стимуляция надпочечников с выбросом катехоламинов и вазоконстрикцией с ишемией внутренних органов. Развивается миокардиодистрофия или даже коронарная недостаточность. Происходит мультиорганное нарушение микроциркуляции (ДВС-синдром) с формированием «шокового лёгкого» (см.), печёночной, почечной недостаточности (тубулярный некроз); повреждением поджелудочной железы (панкреонекроз). Повышается проницаемость сосудистой стенки, нарушается водно-электролитный баланс, снижается А/Д, нарастает метаболический ацидоз и вторичный иммунодефицит.
Клиника
Изменяется психика (беспокойство или безразличие). Характерны мышечные боли, парестезии, высокая лихорадка с ознобами, и температурными свечками на фоне бактериемии. Объективно: кожные покровы гиперемированные, тёплые сухие (гипердинамический синдром) или влажные холодные, мраморный цианоз (гиподинамический синдром), губы цианотичны, в дальнейшем появляются геморрагические высыпания (тромбогеморрагический синдром) или кровотечения из ЖКТ. Возникает артериальная гипотензия до 60/20 мм рт. ст. (встречаются случаи нормального или повышенного А/Д), частый ритмичный пульс, одышка с влажными хрипами в легких, гепатомегалия, селезенка не увеличена. Иногда на первый план выступают симптомы сердечной или легочной недостаточности вследствие интерстициального отека (рентгенологически облаковидные затемнения). Характерны схваткообразные боли в животе, обильный стул. Изменяется цвет мочи, олигурия (менее 20 мл/час.), протеинурия.
Диагностика
– Анализ крови: лейкопения или лейкоцитоз
– Бактериологическое исследование крови – верификация возбудителя
– Коагулопатия: тромбоцитопения (менее 150 тыс.), снижение фибриногена (менее 1,5 г/л), увеличением продуктов деградации фибрина (ПДФ) и растворимых комплексов мономеров фибрина (РКМФ), повышенное потребление антитромбина Ш и плазминогена
– Гипокалиемия
Лечение
– Хирургическая ликвидация очагов инфекции.
– Антибиотики в зависимости от чувствительности микроорганизмов: бензил-пенициллина натриевая соль 6—20 млн. сут. (ампициллин 4—6 г/сут.) в сочетании с гентамицином до 240 мг/ сут. или канамицином 2 г/сут.; цефалоспорины (клафоран, цефамизин) до 4—8 г /сут. в сочетании с гентамицином 240 мг/сут.
– ГКС до 2 г/сут.
Инфузионная терапия (коллоидные растворы 7 мл/кг) под контролем ОЦК.
– При необходимости – ИВЛ для обеспечения сатурации тканей
– Коррекция КОС крови, электролиты.
– Ингибиторы протеаз: гордокс 30.000—50.000 ЕД.; контрикал 80.000—150.000 ЕД.; трасилол 125.000—200.000 ЕД. в суточной дозе
– Антиагреганты: трентал 100—200 мг/сут.
– Антикоагулянты: внутривенно капельно или подкожно гепарин 20000—60000 ЕД./сут. (фраксипарин 0,4 мл/сут., клексан 0,2 мл подкожно 1 р./сут.)
Трансфузии свежезамороженной плазмы 250—400 мл/сут.
– Контроль гемодинамики: дигоксин 0,025%-1,0 на глюкозе в/в 5%-10,0 медленно.
– Профилактика микозов и дисбактериоза (амфотерицин В, дифлукан, бифидумбактерин).
Кардиогенный шок
– это крайняя степень развития левожелудочковой недостаточности (отек легких) в условиях коллапса, обусловленного системными нарушениями центральной гемодинамики, микроциркуляции, патологии водно-электролитного и кислотно-щелочного состава, изменения нервно-рефлекторных и нейрогуморальных механизмов регуляции и клеточного метаболизма. Классификация: рефлекторный (как реакция на массивную ТЭЛА, боль и пр.), истинный кардиогенный (при поражении миокарда левого желудочка), аритмический (при аритмии), ареактивный (при отсутствии реакции на введение вазоконстрикторов)
Этиология
Острый инфаркт миокарда при вовлечении более 40% объема миокарда, острый миокардит, острая митральная, аортальная недостаточность, разрыв межжелудочковой перегородки, жизнеопасные аритмии
Механизм
– Боль
– Снижение сердечного выброса
– увеличение концентрации катехоламинов в плазме крови
– неэффективное повышение ОПСС
– нарушение диастолического расслабления левого желудочка
– снижение почечного кровотока
– задержка жидкости
– гипоперфузия ткани
– метаболический ацидоз и нарушение микроциркуляции с увеличением вязкости крови
Клиника
– А/Д систолическое менее 90 мм рт. ст. Сердечный индекс менее 1,8—2 л/мин/м².
Объективно: бледность кожных покровов и видимых слизистых, цианоз, холодный липкий пот, одышка, сопор, адинамия. Пульс слабый частый, аритмичный. Снижение пульсового давления ниже 20—25 мм рт. ст. Аускультативно: влажные хрипы в легких, приглушенные тоны сердца, ритм галопа; олиго-анурия (менее 20 мл/мин), иногда наблюдается потеря сознания.
Диагностика
– ЭКГ
– ЭХОКГ – повышение давления в легочной артерии, снижение сердечного выброса.
Лечение
При рефлекторном шоке.
Положение Тренделенбурга.
Наркотические анальгетики
– Промедол 2%-1,0 п/к или в/в. Наркоз с закисью азота.
– Таламонал 2—4 мл в/в (дроперидол 2 мл 0,25% раствора + фентанил 0,05 -0,1 мг)
– Вазоконстрикторы внутривенно:
– Добутамин 2,5—10 мкг/кг/мин.
– Допамин 2,5—10 мкг/кг с постепенным увеличением дозы
– Норадреналин (норэпинефрин) 2—15 мкг/мин/кг в/в капельно по 2—4 мл 0,2% р-ра в 1 л 5% р-ра глюкозы со скоростью 0,5—1 мл конечного р-ра на 10 кг/ 1 мин.
– Реополиглюкин 200 мл в/в капельно со скоростью 20 мл/мин
– Натрия бикарбонат 150—200 мл 5% раствора
При брадикардии – атропин 0,1% – 0,5—1 мл в/в
– Чистый кислород через маску или носовой катетер
– Преднизолон в/в (в дозе 180 мг и более) или гидрокортизон (в дозе 300—400 мг).
– Фибринолизин 60000 ЕД с гепарином 15000 в/в капельно
– Гепарин 10.000 ЕД п/к или в/в 4 р/сут.
– Внутриаортальная баллонная контрпульсация
При истинном кардиогенном шоке.
Кроме вышеуказанных средств внутривенно:
– Строфантин 0,05%-0,5—1,0 на физиологическом р-ре 20 мл.
– Панангин 10—20 мл в 100—150 мл 5% глюкозы с 8—10 ЕД инсулина в/в капельно или калия хлорид 1%-100 мл.
– Реополиглюкин 400 мл в/в капельно.
– Преднизолон до 300 мг или гидрокортизон до 500 мг
– Натрия гидрокарбонат 5%-200 мл.
При аритмическом шоке.
– Лидокаин 0,1—0,2 в/в
– Изопротеренол в дозе 2,4 мг на 300—600 мл растворителя внутривенно капельно
Электроимпульсная терапия.
Ареактивный шок.
– Аналогично истинному кардиогенному
– Контрпульсация.
– См. также внезапная смерть.
Анафилактический шок
– это генерализованная реакция организма в ответ на введение аллергена, сопровождающаяся сосудистым коллапсом, крапивницей, локальным отеком, бронхоспазмом и диспепсией с присоединением судорог. Классификация: типичный вариант (по степени тяжести: I ст. – коллапс; II ст. – присоединяется отек Квинке; Ш ст.– присоединяются судороги и асфиксия); атипичный вариант {гемодинамический; абдоминальный (диспепсический); церебральный (судорожный); молниеносная форма}.
Этиология
Введение или образование аллергена
Механизм
В основе лежит развитие IgE- опосредуемой аллергической реакции
Иммунологическая стадия – прикрепление IgE-антител на мембранах тучных клеток.
Патохимическая стадия – дегрануляция и высвобождение гистамина, эозинофильного и нейтрофильного хемотаксических факторов, синтезируемых de novo (лейкотриенов, простагландинов, простациклинов, тромбоксанов), медиаторов и др.
Патофизиологическая стадия – спазм гладкой мускулатуры внутренних органов, расширение периферических сосудов с последующим развитием венозного, артериального стаза, гемолиза и недостаточности кровообращения, резкое повышение проницаемости сосудов с последующим выходом жидкости во внесосудистое русло и возникновением отека.
Клиника
Сразу или через 15—30 мин. (до 2 часов) после попадания аллергена появляется чувство беспокойства, резкая гипотензия тахикардия, гиперемия кожи, крапивница, ангионевротический отек, зуд кожи, бронхоспазм, тошнота, рвота, диарея, абдоминальная боль, судороги, потеря сознания.
Отличительной чертой анафилактического шока является очень частое сочетание с кожными проявлениями в виде уртикарий, эритемы, отека, а также с развитием бронхоспазма с одновременным появлением гемодинамических нарушений. Остальные проявления могут быть похожими на любой вид шока.
Диагностика.
Сбор аллергологического анамнеза. Постановка кожных аллергических проб. Проведение провокационных аллергических тестов. Лабораторные, иммунологические методы исследования крови
Лечение «ТАДДКЭС»
– Т – Тренделенбурга положение. Жгут на конечность до 25 мин.
– А – адреналин первая инъекция в уздечку языка. Обколоть место инъекции 0,3—0,5 мл (детям 0,1мл/год жизни) 0,1% раствора адреналина с 4,5 мл физиологического раствора, затем в/м или в/в (0,3—0,5 мл каждые 5—10 мин. Для внутривенного введения адреналин развести в 10 раз физиологическим раствором (для получения 0,01% раствора). Общая доза адреналина не должна превышать 2 мл 0,1% раствора. К месту инъекции приложить пузырь со льдом.
– Д – дофамин 2% 1,0—2,0 мл на 500 мл 5% раствора глюкозы или физиологического раствора.
– Д – димедрол
1%-2.0 в/м. или 2,0 мл 2% раствора супрастина (детям 0,1—0,15 мл/год жизни) или 0,1% раствора тавегила.
– К – кортикостероиды
Внутривенно струйно ввести: преднизолон – 60—180 мг (детям 5 мг/кг), дексаметазон – 8—20 мг (детям 0,3—0,6 мг/кг), гидрокортизон гемисукцинат – 200—400 мг (детям 4—8 мг/кг).
– Э – эуфиллин внутривенно 10,0 мл 2,4% на физиологическом растворе (детям 1 мл/год жизни).
– С – седуксен 0,5% -2,0. При судорогах. При необходимости вводятся сердечные гликозиды
При возникновении анафилактического шока от пенициллина внутримышечно можно ввести 1670 МЕ пенициллиназы, растворенной в 2 мл физиологического раствора.
Лечение острой крапивницы
Проводится последовательно, с добавлением каждой следующей группы средств при отсутствии эффекта от введения предыдущей.
– Антигистаминные препараты внутрь: супрастин (I поколение), тавегил /clemastin/ – II поколение; кестин (ebastin) – III поколение
– Антагонисты Н1 рецепторов: фексофенадин 60—240 мг 1—2 р/сут.; дезлоратадин 5 мг/сут.; лоратидин 10 мг/сут.
– Антагонисты Н2 рецепторов: ранитидин 150 мг 2 раза в сутки, циметидин 300 мг 4 раза в сутки, фамотидин 20 мг 2 раза в сутки.
– Кортикостероиды: преднизолон 40—60 мг/сут. (базисная терапия 20—40 мг через день) или дексаметазон 4—20 мг/сут.
– Антагонисты лейкотриеновых рецепторов – монтелукаст 10 мг/сут.
– Блокаторы кальциевых каналов – нифедипин 20—60 мг/сут.
– Андрогены: андростендиол, тестостерон в обычных дозах
– Иммунодепрессанты – циклоспорин 4 мг/кг/сут.
– Антидепрессанты: пароксетин, флуоксетин, бензодиазепины в обычных дозах
При холинергической крапивнице
алкалоиды белладонны в обычных дозах + фенобарбитал в обычных дозах + эрготамин 1 драже 3 раза в сутки, белласпон 1 таблетка 3 раза в сутки.
При холодовой крапивнице – ципрогептадин 2—4 мг каждые 6—8 час.
ГЛАВА III. Синдром артериальной гипертензии
Гипертонический криз
– это острое нейрогуморальное нарушение, проявляющееся внезапным резким повышением артериального давления. Частота 1% больных с АГ. Классификация: неосложненный (без поражения органов – мишеней); осложненный (с поражениями органов-мишеней). Величину артериального давления определяет частота сердечных сокращений и величина общего периферического сосудистого сопротивления, которую можно представить следующей формулой: А/Д = ЧСС ×ОПСС
Этиология
Феохромоцитома, эклампсия, эссенциальная АГ, заболевания почек, тяжелые ожоги потребление кокаина, амфетаминов, лекарственная (ГКС, контрацептивы, анорексанты, алкоголь).
Механизм
сосудистый вследствие повышения ОПСС за счет увеличения вазомоторного компонента (спазм) из-за роста содержания адреналина в крови и соответственно базального тонуса артериол (задержка натрия и рост концентрации норадреналина);
кардиальный – увеличение сердечного выброса за счет повышения частоты сердечных сокращений (ЧСС), а также объема циркулирующей крови и сократимости миокарда;
вискозный – увеличение вязкости крови и повышенное тромбообразование
Клиника
Общие признаки: головная боль, головокружение, тошнота, потливость, слабость, рвота, сердцебиение, экстрасистолы, одышка, загрудинная боль, расстройства зрения, возможны боли в животе по типу «брюшной жабы», парестезии, судороги. Аускультативно: тахикардия, акцент II тона над лёгочной артерией и аортой, расширение границ сердца влево. Возможно развитие апоплексической комы (см. ниже).
Гипертонический криз по кардиальному типу – резкое повышение А/Д сопровождается явлениями острой левожелудочковой недостаточности с клинической картиной сердечной астмы или отека легких (см. выше)
Гипертонический криз по типу гипертензивной энцефалопатии
Характерно постепенное, иногда на протяжении нескольких суток (часто вследствие хронического стресса) неуклонно нарастающее повышение А/Д до 220/120 мм рт. ст. Больные предъявляют жалобы на боли преимущественно в затылочной области, в глазах (затруднение оттока крови из вен головы), усиливающиеся при натуживании, кашле, без динамики в горизонтальном, однако несколько уменьшаются в вертикальном положении. Беспокоит тошнота, эпизоды рвоты (повышение внутричерепного давления), «мелькание мушек перед глазами», резкое снижение трудоспособности, при осмотре отмечается цианотичная гиперемия лица, кожные покровы влажные.
Гипертонический криз по типу церебральной ишемии
На фоне резкого повышения А/Д (часто вследствие эмоционального или интеллектуального напряжения) наблюдается снижение или полное отсутствие критики. Появляется эйфория, мышечная дрожь, повышенная агрессивность, побледнение или покраснение лица; возможна также противоположная реакция: резкое угнетение (депрессия), слезливость, мышечная слабость. Возникают преходящие очаговые неврологические расстройства (парезы, дизартрия).
Диагностика
– Анализ мочи с оценкой функции почек (гематурия, протеинурия)
– Электролиты крови – характерен гипокалиемический алкалоз
– Допплер УЗИ исследование почек – характерно ускорение кровотока.
– Мочевая субстанция плазмы крови (креатининемия)
– Токсикологический анализ мочи на прием наркотиков (при необходимости).
– ЭКГ – признаки гипертрофии левого желудочка, ишемии, депрессия сегмента ST и сглаженность зубца Т.
– Глазное дно – изменение диаметра сосудов, отек соска зрительного нерва, кровоизлияния
– Рентгенография органов грудной клетки: гипертрофия миокарда левого желудочка, гипергидратация лёгких. Расширение средостения и сглаженность дуги аорты при расслаивающейся аневризме аорты.
– МРТ/КРТ головного мозга при подозрении на опухоль, внутричерепные кровоизлияния
Лечение
Цель: снижение среднего А/Д на 20—25% в течение 1 часа от исходного и диастоличекого давления до 100—110 мм рт. ст.
– придать больному горизонтальное положение
– нифедипин 5—10 мг разжевать, сублингвально или каптоприл 6,25—50 мг
– клофелин (гемитон, катапрессан) внутрь, начальная доза 0,2 мг, затем по 0,1 мг каждый час до общей дозы 0,6 мг или в/в капельно 0,01%-1 мл в 10 мл физиологического р-ра
– диазепам 10 мг в/в
– эналаприл 1,25—5 мг в/в раствора.
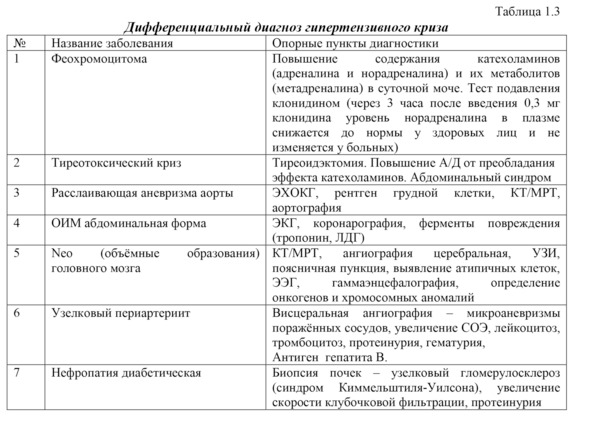
Гипертонический криз, сочетающийся с острым коронарным синдромом (кардиальный тип)
Протекает по типу острой левожелудочковой недостаточности с переходом в сердечную астму или отек лёгких
Этиология
Инфаркт миокарда, тиреотоксикоз, увеличение ОЦК, метаболическое повреждение миокарда
Патогенез:
в основе лежит кардиальный механизм, включающий возникновение артериальной гипертензии вследствие неадекватного увеличения сердечного выброса (за счет повышения частоты сердечных сокращений), объема циркулирующей крови, сократимости миокарда, что приводит к острому повышению потребности миокарда в кислороде, с одной стороны, и невозможностью ее обеспечить, с другой, т.е. развитию коронарного синдрома.

