Полная версия
ИЭМК: просто о сложном, сложно о простом, и что с этим делать

ИЭМК: просто о сложном, сложно о простом, и что с этим делать
Андрей Мжельский
Дизайнер обложки Анна Бездидько
© Андрей Мжельский, 2019
© Анна Бездидько, дизайн обложки, 2019
ISBN 978-5-0050-8655-6
Создано в интеллектуальной издательской системе Ridero
Самая короткая глава
Эпиграф 1
Электронное здравоохранение является экономически эффективной
и надежной формой использования информационно-коммуникационных
технологий в интересах здравоохранения и связанных с ним областей, включая службы медико-санитарной помощи, медицинский надзор, медицинскую литературу, медицинское образование, знания
и научные исследования в области здравоохранения.
(Пятьдесят восьмая сессия Всемирной ассамблеи здравоохранения)
О чем эта книга:
– О здравоохранении, об информационных технологиях в здравоохранении, о врачах и врачебной деятельности.
– О медицинской документации, ее формировании и использованию информации, содержащейся в медицинской документации.
– О структуре медицинской информации и ее значимости в лечебно-диагностическом процессе.
– Об интегрированной электронной медицинской карте (ИЭМК).
– И многом другом…
Для кого эта книга:
– Для врачей.
– Для руководителей здравоохранения.
– И для всех, кто пытается изменить условия работы тех и других в ту, или иную сторону.
Что будет в книге:
– Структурированные разделы ИЭМК.
– Формирование ИЭМК.
– Практическое применение ИЭМК в здравоохранении.
– Поиск точки разумной достаточности в степени структурирования медицинской информации.
– Открытые вопросы, требующие экспертного мнения и коллективных решений.
– Приглашение к обсуждению.
Чего не будет в книге:
– Полностью готовых для реализации решений.
– Безукоризненного соблюдения требований нормативно-правовых актов, регулирующих практическую деятельность в области здравоохранения.
– Привычной интерпретации многих терминов.
– Единственно верной точки зрения по тому, или иному вопросу.
Глава первая. Просто о сложном…
Эпиграф 2
Проклятье века – это спешка,
И человек, стирая пот,
По жизни мечется, как пешка,
Попав затравленно в цейтнот.
(Омар Хайям)
Время на одно посещение пациентом врача-специалиста в связи с заболеванием, необходимое для выполнения в амбулаторных условиях трудовых действий по оказанию медицинской помощи составляет:
– для врача-педиатра участкового – 15 минут;
– для врача-терапевта участкового – 15 минут;
– для врача общей практики (семейного врача) – 18 минут.
Затраты времени врача-специалиста на оформление медицинской документации с учетом рациональной организации труда, оснащения рабочих мест компьютерной и организационной техникой, должны составлять не более 35% от норм времени, связанных с посещением одним пациентом врача-специалиста в связи с заболеванием (из приказа Министерства здравоохранения РФ №290н от 02.06.2015).
Понятно, что приведенные выше нормы носят рекомендательный характер, как понятно и то, что при необходимости врач затратит на прием пациента столько времени, сколько посчитает нужным.
Тем не менее, в качестве рабочей гипотезы определим время, необходимое врачу для оформления медицинской документации, в количестве 6 минут. Потенциально в состав медицинской документации, оформляемой врачом-специалистом на приеме пациента, может включаться:
– описание результатов объективного осмотра пациента;
– талон пациента, получающего помощь в амбулаторных условиях;
– рецепт (рецепты) на лекарственные препараты;
– направление (направления) на консультацию, обследование, госпитализацию.
Естественно, перечень медицинской документации намного шире, и, в ряде случаев, особенно при приеме пациентов с хроническими заболеваниями, врачу необходимо будет дополнительно оформить контрольную карту диспансерного наблюдения, этапный эпикриз и другие документы.
Но даже без учета необходимости оформления дополнительной медицинской документации четыре приведенные выше документа врачу необходимо заполнить за 6 минут. Вряд ли за указанное время медицинская документация будет оформлена качественно и содержать исчерпывающие сведения, необходимые как для лечебно-диагностического процесса, так и для административных задач медицинской организации – формирования аналитической и статистической отчетности, информационного обмена с внешними организациями и т. д.
Одним из вариантов решения данной проблемы является привлечение к заполнению медицинской документации средних медицинских работников. Например, часть информации в медицинской документации, либо полностью медицинский документ заполняет медицинская сестра, сидящая на приеме с врачом, а врач визирует уже заполненный документ. Однако не всегда у медицинских организаций есть возможность для каждого врача-специалиста, ведущего прием, выделить отдельную медицинскую сестру. Кроме того, при таком варианте организации работы повышается риск некорректного заполнения медицинской документации.
Другой вариант – формировать медицинскую документацию на основании информации, внесенной в медицинскую информационную систему (МИС). С учетом того, что в вышеперечисленных документах информация частично дублируется (например, информация о диагнозе, враче, медицинской организации и т.д.), в МИС можно предусмотреть формирование нескольких медицинских документов, содержащих информацию из одного заполненного информационного поля.
То есть, указав в информационном поле диагноз, установленный пациенту на приеме, врач, инициировав в МИС формирование медицинских документов, получит значение данного информационного поля во всех документах, в которых оно имеется. При этих условиях оформление нескольких медицинских документов за время, отведенное врачу на работу с медицинской документацией, не кажется трудновыполнимой задачей.
Но, с другой стороны, использовать МИС и реализованную в ней ИЭМК только для формирования медицинской документации нерационально.
В третьей главе книги будут рассмотрены области применения ИЭМК, в том числе в качестве первоисточника данных для:
– системы поддержки принятия врачебных решений;
– формирования различных групп пациентов (регистров, диспансерных групп, групп пациентов с факторами риска развития определенных заболеваний и др.);
– выполнения мониторинга, предоставления статистической отчетности, осуществления информационного обмена с другими информационными системами и т. д.
Если рассматривать максимальный спектр применения ИЭМК, то, скорее всего, время, отведенное врачу на работу с медицинской документацией (в нашем случае – фиксирование медицинской информации в МИС) явно превысит регламентированные 6 минут. В связи с этим возникает необходимость рассмотреть новый термин – точку разумной достаточности (Рисунок 1).
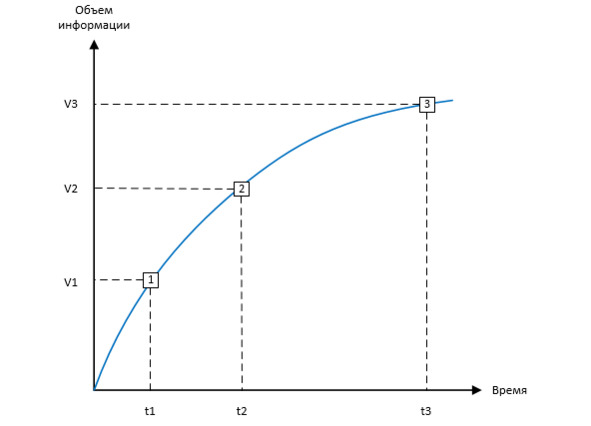
Рисунок 1. Поиск точки разумной достаточности
Точка разумной достаточности определяет фиксируемый врачом в МИС за определенный период времени объем информации, достаточный для использования ИЭМК в качестве первоисточника данных для решения установленного спектра задач.
Точка 1 – минимальное время работы врача в МИС, минимальный объем фиксируемой информации, минимальный спектр решаемых с помощью ИЭМК задач.
Точка 2 – оптимальное время работы врача в МИС, оптимальный объем фиксируемой информации, оптимальный спектр решаемых с помощью ИЭМК задач.
Точка 3 – максимальное время работы врача в МИС, максимальный объем фиксируемой в информации, максимальный спектр решаемых с помощью ИЭМК задач.
С одной стороны, уделяя больше времени работе с МИС, врач фиксирует в ней больше информации, следовательно, появляется больше возможностей по использованию ИЭМК для решения различных задач.
С другой стороны, увеличение времени работы с МИС (без увеличения общей продолжительности приема) происходит в ущерб времени, которое врач уделяет непосредственно пациенту, что сказывается на качестве проведенного приема, и, в дальнейшем – на ходе всего лечебно-диагностического процесса.
Частично сократить временные затраты на работу врача в МИС можно за счет регулируемых факторов – использовании в МИС дружелюбного и интуитивно понятного интерфейса, оптимизации функций МИС (например, автоматическом заполнении ряда информационных полей при повторных приемах пациента), повышении компьютерной грамотности врачей и т. д. Многие из регулируемых факторов будут рассмотрены в данной книге.
Разделы ИЭМК, описанные в первой главе, представлены в структурированном виде с максимальным уровнем детализации информации, обеспечивающей высокий потенциал ее дальнейшего использования для решения различных клинических и административных задач. Однако это вовсе не означает, что именно такой уровень детализации необходимо использовать при проектировании и разработке МИС.
Уровень детализации различных блоков медицинской информации в ИЭМК не может быть жестко определен в тех, или иных нормативно-правовых актах без учета ряда факторов. Изменение уровня детализации в различных разделах ИЭМК, например, в сторону еще большей детализации, или наоборот, в сторону замены структурированных и детализированных разделов полями со свободным описанием определяется:
– типом медицинской организации (поликлиника, диспансер, медицинский специализированный центр, станция скорой медицинской помощи и т.д.);
– системой оплаты медицинской помощи, оказываемой медицинской организацией (ОМС, ДМС, платно);
– возможностями медицинской организации (кадровые, материальные и финансовые ресурсы);
– контингентом, обслуживаемым в медицинской организации (преимущественно молодые пациенты, пациенты с тяжелыми хроническими заболеваниями) и т. д.
1. Жалобы
Эпиграф 3
– Вы скорее умрете с голоду, чем станете жаловаться!
– А что толку в жалобах?
– Что толку? Пожалуешься, и все как-то легче!
(Жюль Верн. Двадцать тысяч лье под водой)
Едва ли не первый вопрос, который врач задает пациенту на приеме, является вопросом про жалобы. «Пожалуешься – и все как-то легче» – говорит гарпунер из романа Жюля Верна.
Смысловое значение данной фразы к сбору жалоб врачом на приеме пациента можно применить двояко:
– легче – для пациента, который поделился информацией о том, что его беспокоит;
– легче – для врача, получающего первую важную информацию, которую можно (нужно) использовать для формирования лечебно-диагностического плана.
Необходимо учитывать, что при описании жалоб пациент предоставляет врачу данную информацию со своей позиции, особенно не задумываясь о том, зачем эта информация врачу, и как он будет ее использовать.
Один пациент может излишне драматизировать ситуацию, и преувеличивать свои ощущения и переживания, другой – наоборот, преуменьшать их, или вовсе скрывать, особенно если они кажутся пациенту постыдными, или неприличными (например, выделения из мочеполовых путей).
Кроме того, часть информации пациент мог забыть – например, о точном времени болевого приступа, а часть информации, уточняемой врачом, мог вообще не понять и неверно истолковать – например, о характере боли (ноющая, давящая, режущая и т.д.).
Жалобы – это объективное, но не всегда достоверное описание пациентом своих ощущений и переживаний за определенный период времени, которыми он делится с врачом.
В свою очередь врач, получив данную информацию, может ее уточнить, конкретизировать и, на свое усмотрение, использовать полностью, или частично в лечебно-диагностическом процессе.
Исходя из определения, что информация, полученная от пациента может быть недостоверной, необходимо рассмотреть еще один термин – степень достоверности клинической информации.
Клиническую информацию, необходимую для лечебно-диагностического процесса, врач может получить из следующих источников:
– непосредственно от пациента;
– от других лиц, близких к пациенту (например, от родственников, опекунов, соседей);
– от других врачей (из медицинских документов, оформленных врачами).
В свою очередь информация, оформленная врачами, может быть:
– зафиксирована со слов пациента – например, другой врач на ранее состоявшемся приеме сделал запись об анамнезе заболевания пациента;
– зафиксирована по факту медицинского вмешательства – например, данные о госпитализации по поводу заболевания пациента.
Как правило, клиническая информация, зафиксированная по факту медицинского вмешательства, является более достоверной, чем информация со слов пациента или других лиц.
Информация, зафиксированная со слов пациента (других лиц) хотя и имеет меньшую степень достоверности, также должна учитываться врачом при планировании лечебно-диагностического процесса.
Степень достоверности клинической информации – это уровень доверия лечащего врача сведениям, содержащихся в ИЭМК пациента, и необходимых для лечебно-диагностического процесса.
В рассматриваемых ниже примерах минимальная степень достоверности клинической информации равна единице, максимальная – десяти.
Для дальнейшего анализа необходимо рассмотреть еще несколько терминов.
Степень структурированности информации – разумный уровень формирования клинической информации в том, или ином блоке ИЭМК в структурированном виде, необходимом для дальнейшего использования данной информации в лечебно-диагностическом процессе.
Для структурирования клинической информации используются шаблоны документов различного уровня детализации, при заполнении сведений в которых предпочтение отдается использованию предустановленных (справочных) значений, и лишь в последнюю очередь – допускается использование свободного текстового заполнения.
В рассматриваемых ниже примерах минимальная степень структурированности информации для определенных блоков ИЭМК равна единице, максимальная – десяти.
Значимость информации в лечебно-диагностическом процессе – усредненный показатель влияния сведений в определенном информационном блоке ИЭМК на принятие решений в ходе лечебно-диагностического процесса.
Данный показатель безусловно следует учитывать в ходе дальнейшего анализа, однако необходимо учитывать его зависимость от ряда факторов – состояния пациента, необходимости срочного оказания медицинской помощи, доступности и оперативности диагностических служб и многих других.
В рассматриваемых ниже примерах минимальная степень значимости информации равна единице, максимальная – десяти.
Сколько же времени необходимо врачу для сбора и фиксирования информации о жалобах пациента, а также насколько структурированной и детализированной должна быть эта информация в ИЭМК?
При ответе на данный вопрос необходимо учесть, первичный это или повторный визит пациента к конкретному врачу, а также имеется ли какая-либо информация о пациенте в его ИЭМК, или этот пациент не только первый раз обращается к врачу, но и в данную медицинскую организацию обращается впервые.
Рассмотрим три варианта.
1 вариант
Пациент впервые обратился с жалобами на состояние своего здоровья к конкретному врачу медицинской организации, при этом никаких сведений о пациенте в МИС нет.
Основной акцент по сбору жалоб в данном случае – получить максимум информации для поиска возможной причины расстройства здоровья пациента.
Время на сбор и фиксирование жалоб в МИС – максимально возможное из трех вариантов, степень детализации информации о жалобах – высокая.
2 вариант
Пациент впервые обратился с жалобами на состояние своего здоровья к конкретному врачу медицинской организации, при этом пациент ранее обращался в данную медицинскую организацию, сведения о пациенте имеются в МИС.
Основной акцент по сбору жалоб в данном случае – используя имеющуюся информацию о пациенте в его ИЭМК, получить дополнительные данные для поиска возможной причины расстройства здоровья пациента.
Время на сбор и фиксирование жалоб в МИС – среднее из трех вариантов, степень детализации информации о жалобах – средняя.
3 вариант
Пациент повторно обратился к одному и тому же врачу (например, в рамках динамического наблюдения), сведения о пациенте имеются в МИС. При этом пациент может как жаловаться на состояние своего здоровья, так и не предъявлять никаких жалоб.
Основной акцент по сбору жалоб в данном случае (при их наличии) – используя имеющуюся информацию о пациенте в его ИЭМК, получить дополнительные данные для оценки ранее выявленного расстройства здоровья, эффективности назначенного лечения и, возможно – поиска причины ранее не установленного расстройства здоровья.
Время на сбор и фиксирование жалоб в МИС – среднее или минимальное (в случае, если пациент жалоб не предъявляет), степень детализации об имеющихся жалобах – средняя или высокая.
Для фиксирования информации по жалобам в структурированном виде могут использоваться сведения, перечисленные ниже.
1. Вид жалобы – основной симптом (или симптомы), описываемые пациентом на приеме у врача, в том числе:
– боль;
– головокружение;
– тошнота;
– рвота;
– слабость;
– сердцебиение;
– усталость и т. д.
2. Характеристики жалобы – данные, дополняющие информацию о жалобах, описываемых пациентом.
Они могут быть общими для различных видов жалоб, например – время возникновения, а могут быть уникальными, характерными только для одного вида жалоб, например – интенсивность боли.
Необходимо учитывать, что пациенты (особенно страдающие хроническими заболеваниями), предъявляют, как правило, несколько жалоб за один прием у врача.
Пример данных, необходимых для описания информации в структурированном виде по жалобе «боль» представлен на схеме (Рисунок 2).
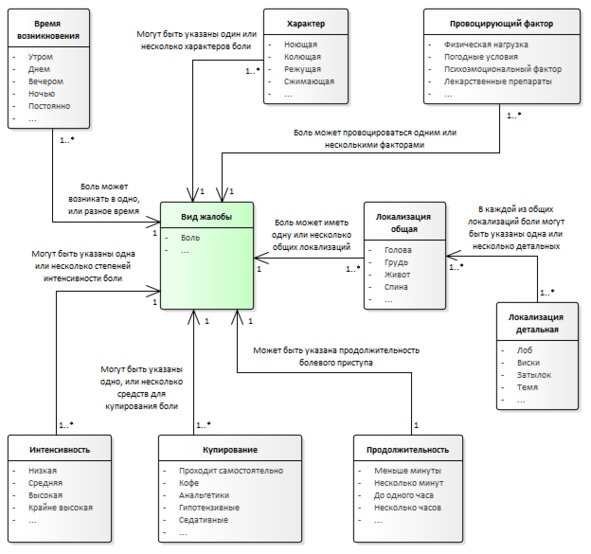
Рисунок 2. Данные для структурированного описания боли
Фиксирование информации о жалобах, анамнезе заболевания, анамнезе жизни, образе жизни и других данных в структурированном виде может использоваться в системе поддержки принятия врачебных решений (СППВР) – для формирования диагноза, определения схемы лечения и других задач.
В данной главе рассмотрим короткий пример: пациент пожаловался врачу на боли в грудной клетке.
Врач, фиксируя информацию о жалобе и ее характеристиках в МИС в структурированном виде, формирует сведения, необходимые для исключения заболеваний, при которых характерны подобные жалобы:
– заболевания дыхательной системы (например, пневмония);
– заболевания сердечно-сосудистой системы (например, стенокардия);
– заболевания костно-мышечной системы (например, остеохондроз).
Врач отметил, что на кашель пациент не жаловался (СППВР понизила вероятность пневмонии), боль не купировалась нитроглицерином (СППВР понизила вероятность стенокардии), боль усиливалась при активном движении – СППВР выдала рекомендацию врачу, что наиболее вероятным заболеванием в данном случае является остеохондроз.
Данная информация может быть подтверждена или опровергнута врачом в ходе объективного осмотра пациента, а в дальнейшем – при дополнительном обследовании (консультациях других врачей-специалистов, инструментальных и лабораторных исследованиях), но первый камень в фундамент постановки диагноза будет заложен с помощью структурированной информации о жалобах.
С другой стороны, структурированное описание жалоб имеет следующие недостатки:
– значительный объем информации, который необходимо зафиксировать за короткое время, особенно в случаях, когда пациент предъявляет несколько жалоб;
– погрешности и искажение реальной картины своих ощущений и переживаний при описании пациентом своих жалоб врачу, и, как следствие – фиксирование не всегда достоверной информации в МИС.

Рисунок 3. Пользовательские показатели блока Жалобы
Определим пользовательские показатели по данному блоку1 ИЭМК (Рисунок 3).
Степень структурированности информации – 5 (из 10).
Степень достоверности информации – 6 (из 10).
Значимость в лечебно-диагностическом процессе – 5—6 (из 10).
Доля времени на фиксирование информации в МИС – 1—2 (из 10), при этом:
1 – на повторном приеме, или при фиксировании информации об одной жалобе пациента;
2 – на первичном приеме, или при фиксировании информации о нескольких жалобах пациента.
Примечание: на заднем фоне всех рисунков «Пользовательские показатели блоков ИЭМК» приводится проекция максимально возможных показателей структурированности, достоверности и значимости клинической информации.
2. Анамнез заболевания
Эпиграф 4
– Как ты полагаешь, не лучше ли нам прижечь железом?
– Это бы раньше надо сделать, а теперь, по-настоящему, и адский камень не нужен. Если я заразился, так уж теперь поздно.
– Как… Поздно…
– Еще бы! С тех пор четыре часа прошло с лишком.
(Иван Тургенев. Отцы и дети)
Выяснив жалобы, врач переходит к сбору информации о том, когда у пациента возникли проблемы со здоровьем, как они проявлялись, обращался ли пациент к другим врачам, или в другие медицинские организации, проводились или нет какие-либо диагностические исследования, назначались ли лекарственные препараты и т. д.
Данная информация необходима для определения дальнейшей тактики лечебно-диагностического процесса.
Отец и сын Базаровы по-разному реагируют на рану Евгения. Отец, сначала не имеющий достаточной информации о том, когда это случилось и какая помощь была оказана, настаивает на дальнейшем прижигании раны.
В то время как Евгений, зная, что с момента потенциального инфицирования прошло уже более четырех часов, считает данную процедуру бессмысленной.
Также, как и при описании жалоб, следует учитывать, что данную информацию пациент будет излагать со своей точки зрения, вольно, или невольно искажая прошедшие события.
Пациентом могут быть допущены ошибки при изложении времени возникновения заболевания, в датах обращения к врачам и в датах госпитализации, наименовании назначенных лекарственных препаратов и других сведений.
В ряде случаев, особенно при приемах пациентов с хроническими заболеваниями, врач может воспользоваться информацией в ИЭМК пациента о ранее зафиксированных сведениях по анамнезу данного заболевания – например, о случаях госпитализации, результатах инструментальных и лабораторных исследований, заключениях врачей-специалистов и других.
Анамнез заболевания – информация, излагаемая в хронологическом порядке о возникновении, течении и развитии настоящего заболевания с момента появления первых симптомов до текущего приема врача.
Источником информации о сведениях по анамнезу заболевания для врача, ведущего прием, может являться как сам пациент, так и данные его медицинской карты (бумажной или электронной).
Рассмотрим три варианта формирования данных об анамнезе заболевания.
1 вариант
Пациент впервые обратился с данным заболеванием к конкретному врачу медицинской организации, при этом никаких сведений о пациенте в МИС нет.
Основной акцент по сбору данных об анамнезе заболевания в данном случае направлен на получение (в дополнение к жалобам) максимального объема информации, которая в дальнейшем будет использоваться для определения тактики лечебно-диагностического процесса.
Время на сбор и фиксирование данных об анамнезе заболевания – максимально возможное из трех вариантов, степень детализации – средняя.
2 вариант
Пациент повторно обратился с данным заболеванием к конкретному врачу медицинской организации, в ИЭМК пациента имеются отдельные сведения об анамнезе данного заболевания.
Основной акцент по сбору данных в этом случае направлен на выяснение недостающей информации по анамнезу заболевания для ее дальнейшего использования (вместе с информацией по жалобам) при определении тактики лечебно-диагностического процесса.



