
Полная версия
Акушерство
ПРИСТЕНОЧНЫЕ МЫШЦЫ МАЛОГО ТАЗА И МЫШЦЫ ТАЗОВОГО ДНА
Мягкие ткани малого таза, выстилая родовой канал, не уменьшают его размеров. Тазовые мышцы создают наилучшие условия для продвижения головки плода в процессе родов.
Плоскость входа в малый таз по обеим сторонам частично прикрывается m. iliopsoas. Боковые стенки малого таза выстланы запирательными (m. obturatorius) и грушевидными (m. piriformis) мышцами. На них лежат сосуды и нервы. Крестцовая впадина прикрыта прямой кишкой. Позади лобкового сочленения располагается мочевой пузырь, окруженный рыхлой клетчаткой.
Область выхода из полости малого таза называют промежностью (perineum). Область промежности имеет ромбовидную форму; спереди она простирается до нижнего края лобкового симфиза, сзади – до верхушки копчика, по бокам она ограничена ветвями лобковых и седалищных костей и седалищными буграми.
Область промежности (regio perinealis) образует дно таза, закрывая выход из него. Она делится на передневерхнюю, меньшую, мочеполовую область (regio urogenitalis) и нижнезаднюю, большую, заднепроходную область (regio analis). Границей этих двух областей является слегка выпуклая кзади линия, соединяющая правый и левый седалищные бугры.
В образовании дна малого таза принимают участие две диафрагмы — тазовая (diaphragma pelvis) и мочеполовая (diaphragma urogenitalis). Диафрагма таза занимает заднюю часть промежности и имеет вид треугольника, вершина которого обращена к копчику, а углы – к седалищным буграм.
Диафрагма таза. Поверхностный слой мышц диафрагмы таза представлен непарной мышцей — наружным сфинктером заднего прохода (m. sphincter ani externus). Эта мышца охватывает промежностный отдел прямой кишки. Она состоит из нескольких пучков, поверхностные из которых оканчиваются в подкожной клетчатке. Пучки, начинающиеся от верхушки копчика, охватывают задний проход и заканчиваются в сухожильном центре промежности. Наиболее глубокие пучки этой мышцы прилегают к мышце, поднимающей задний проход.
К глубоким мышцам диафрагмы таза относятся две мышцы: мышца, поднимающая задний проход, и копчиковая мышца.
Мышца, поднимающая задний проход (m. levator ani), – парная, треугольной формы, образует с аналогичной мышцей другой стороны воронку, широкой частью обращенную кверху. Нижние части обеих мышц, суживаясь, охватывают прямую кишку в виде петли.
Эта мышца состоит из лобково-копчиковой (m. pubococcygeus) и подвздошно-копчиковой мышц (m. iliococcygeus).
Лобково-копчиковая мышца (m. pubococcygeus) своей латеральной частью начинается от переднего отдела сухожильной дуги мышцы, поднимающей задний проход (arcus tendineus m. levatoris ani). Внутренние участки этой мышцы начинаются возле верхнемедиального отдела запирательного отверстия от внутренней поверхности ветвей лобковой кости. Мышца направляется назад вниз и медиально к копчику и прикрепляется к заднепроходно-копчиковой связке (lig. anococcygeum), к крестцово-копчиковой связке (lig. sacrococcygeum), вплетаясь частью пучков в мышечную оболочку влагалища, частью в продольный слой мышечной оболочки прямой кишки. Спереди лобково-копчиковая мышца прилежит к мочеиспускательному каналу.
Подвздошно-копчиковая мышца (m. iliococcygeus) начинается также от сухожильной дуги, кзади от начала лобково-копчиковой мышцы. Мышца направляется назад вниз и медиально и прикрепляется к копчиковой кости ниже лобково-копчиковой мышцы.
Копчиковая мышца (m. coccygeus) в виде треугольной пластинки располагается на внутренней поверхности крестцово-остистой связки. Узкой верхушкой она начинается от седалищной ости, широким основанием прикрепляется к боковым краям нижних крестцовых и копчиковых позвонков.
Мочеполовая диафрагма – это фасциально-мышечная пластинка (рис. 6), расположена в передней части дна малого таза между нижними ветвями лобковых и седалищных костей. В состав этой пластинки входят верхняя и нижняя фасции мочеполовой диафрагмы. Обе фасции срастаются с каждой стороны с надкостницей нижних ветвей лобковых и с надкостницей седалищных костей. Между верхней и нижней фасциями мочеполовой диафрагмы находится глубокое пространство промежности (spatium perinei profundum).
Мышцы мочеполовой диафрагмы делятся на поверхностные и глубокие.
К поверхностным относятся поверхностная поперечная мышца промежности, седалищно-пещеристая мышца и луковично-губчатая.
Поверхностная поперечная мышца промежности (m. transversus perinei superficialis) – парная, непостоянная, иногда может отсутствовать на одной или обеих сторонах. Эта мышца представляет собой тонкую мышечную пластинку, расположенную у заднего края мочеполовой диафрагмы и идущую поперек промежности. Латеральным концом она прикрепляется к седалищной кости, медиальной частью перекрещивается по средней линии с одноименной мышцей противоположной стороны, частично вплетаясь в луковично-губчатую мышцу, частично – в наружную мышцу, сжимающую задний проход.
Седалищно-пещеристая мышца (m. ischiocavernosus) – парная, имеющая вид узкой мышечной полоски. Она начинается узким сухожилием от внутренней поверхности седалищного бугра, обходит ножку клитора и вплетается в его белочную оболочку.
Луковично-губчатая мышца (m. bulbospongiosus) – парная, окружает вход во влагалище, имеет форму вытянутого овала. Эта мышца начинается от сухожильного центра промежности и наружного сфинктера заднего прохода и прикрепляется к дорсальной поверхности клитора, вплетаясь в его белочную оболочку.
К глубоким мышцам мочеполовой диафрагмы относятся глубокая поперечная мышца промежности и сфинктер мочеиспускательного канала.

Рис. 6. Мочеполовая диафрагма:
1 – m. ischiocavernosus; 2 – bulbus vestibuli; 3 – m. transversus perinei profundus; 4 – glandula vestibularis major; 5 – anus et m. sphincter ani externus; 6 – m. bulbospongiosus; 7 – m. transversus perinei superficialis; 8 – fascia diaphragmatis urogenitalis inferior; 9 – ostium vaginae; 10 – ostium uretrae externum; 11 – clitoris
Глубокая поперечная мышца промежности (m. transversus perinei profundus) – парная, узкая мышца, начинающаяся от седалищных бугров (кзади от прикрепления m. ischiocavernosus). Она направляется к срединной линии, где соединяется с одноименной мышцей противоположной стороны, участвуя в образовании сухожильного центра промежности.
Сфинктер мочеиспускательного канала (m. sphincter urethrae) – парная, лежит кпереди от предыдущей. Периферически расположенные пучки этой мышцы направляются к ветвям лобковых костей и к фасциям мочеполовой диафрагмы. Пучки этой мышцы окружают мочеиспускательный канал. Эта мышца соединяется с влагалищем.
Строение мышц тазового дна необходимо знать для изучения биомеханизма родов.
Все мышцы тазового дна образуют, расширяясь, одну удлиненную трубку, состоящую из отдельных мышечных трубок, которые лишь соприкасаются своими краями. Вследствие этого трубка вместо почти прямолинейного направления от симфиза к верхушке копчика принимает косое направление, изгибаясь кзади и в виде дуги.
ПОЛОВЫЕ ОРГАНЫ ЖЕНЩИНЫ
НАРУЖНЫЕ ПОЛОВЫЕ ОРГАНЫ
Органы, расположенные снаружи от полости малого таза и доступные осмотру, относятся к наружным половым органам. Границей между ними и внутренними половыми органами является девственная плева.
Лобок (mons pubis, mons veneris) – самый нижний участок передней брюшной стенки, располагающийся над лобковым сочленением, с обильно развитой подкожной жировой клетчаткой, покрытый волосами. У большинства женщин верхняя граница волосяного покрова горизонтальная. Несколько выше границы волосистости располагается изогнутая книзу лобковая борозда. Книзу лобок переходит в большие половые губы.
Большие половые губы (labia majora pudendi) – две толстые кожные складки, покрытые волосами, с потовыми и сальными железами. Внутренняя поверхность больших половых губ лишена растительности, нежна, похожа на слизистую оболочку.
Пространство между большими половыми губами называется половой щелью (rima pudendi). Кзади большие половые губы сходятся, образуя заднюю спайку (comissura labiorum posterior). В толще больших половых губ располагается жировая клетчатка, богатая венозными сосудами. В глубине больших половых губ сзади находятся большие железы преддверия (бартолиновы).
Малые половые губы (labia minora pudendi) – кожные складки, расположенные кнутри от больших половых губ. Покрывающая их кожа похожа на слизистую оболочку, бледно-розового цвета, часто пигментирована, лишена волосяного покрова и жировой ткани, богата сальными железами, эластической тканью, венозными сосудами и нервными окончаниями. Кзади малые половые губы сливаются с большими половыми губами. Кпереди каждая малая половая губа делится на 2 ножки. Верхняя пара ножек обеих губ, соединяясь над клитором, образует крайнюю плоть (preputium clitoridis); нижняя пара, соединяясь под клитором, образует его уздечку (frenulum clitoridis).
Клитор (clitoris) – непарный орган, аналог мужского полового члена, образуется двумя пещеристыми телами, расположенными на нисходящих ветвях лобковых костей и покрытых m. ischiocavernosus. Под симфизом ножки клитора сливаются, образуя тело клитора (corpus clitoridis) с хорошо выраженной головкой (glans clitoridis). Клитор окружен белочной оболочкой, состоит из кавернозной ткани. Кожный покров его очень богат нервами и нервными окончаниями (тельца Мейсснера, Фатера – Пачини, колбы Краузе). Ниже клитора по средней линии расположено наружное отверстие мочеиспускательного канала (orificium urethrae externum), длина которого составляет 3 – 4 см.
Ниже наружного отверстия уретры расположено входное отверстие во влагалище (ostium vaginae).
Девственная плева (hymen) представляет собой соединительнотканную перепонку, покрытую снаружи и изнутри многослойным плоским эпителием. В ее толще проходят эластические волокна, мышечные пучки. Форма ее самая разнообразная: кольцевидная (hymen annularis), полулунная (hymen semilunaris), лопастная (hymen fimbriatus), решетчатая (hymen cribrosus). Надрывается плева (но не всегда) при первом половом сношении, а разрушается в родах. На ее месте остаются неправильной формы образования, похожие на сосочки, – carunculae hymenales.
Преддверие влагалища (vestibulum vaginae) спереди ограничено клитором, с боков – внутренней поверхностью малых половых губ, сзади – задней спайкой и находящейся между ней и плевой ладьевидной ямкой (fossa navicularis). В преддверии влагалища располагаются венозные сплетения – луковицы преддверия (bulbi vestibuli). В преддверие влагалища открываются мочеиспускательный канал, парауретральные ходы, выводные протоки больших желез преддверия. В центре расположен вход во влагалище, окруженный девственной плевой.
ВНУТРЕННИЕ ПОЛОВЫЕ ОРГАНЫ
Влагалище (vagina, colpos) – легко растяжимая мышечно-фиброзная трубка длиной около 10 см. Оно несколько изогнуто, выпуклость обращена кзади. Верхним своим краем влагалище охватывает шейку матки, а нижним – открывается в преддверие влагалища.
Передняя и задняя стенки влагалища соприкасаются между собой. Шейка матки вдается в полость влагалища, вокруг шейки образуется желобообразное пространство – свод влагалища (fornix vaginae). В нем различают задний свод (более глубокий) и передний (более плоский). Передняя стенка влагалища в верхней части прилежит к дну мочевого пузыря и отделена от него рыхлой клетчаткой, а нижней соприкасается с мочеиспускательным каналом. Верхняя четверть задней стенки влагалища покрыта брюшиной (прямокишечно-маточное углубление – excavatio rectouterina); ниже задняя стенка влагалища прилежит к прямой кишке.
Стенки влагалища состоят из трех оболочек: наружной (плотная соединительная ткань), средней (тонкие мышечные волокна, перекрещивающиеся в различных направлениях) и внутренней (слизистая оболочка, покрытая многочисленными поперечными складками – rugae vaginales).
Матка (uterus, или metra, hystera) – непарный полый мышечный орган, располагающийся в малом тазу между мочевым пузырем (спереди) и прямой кишкой (сзади). Длина матки колеблется от 6,0 до 7,5 см, из которых на шейку приходится 2,5 – 3 см. Ширина в области дна – 4 – 5,5 см, толщина стенок – 1 – 2 см (по В. С. Груздеву). Матка имеет форму сплющенной спереди назад груши. В ней различают дно, тело и шейку.
Дно матки (fundus uteri) – верхняя часть, выступающая выше уровня вхождения в матку маточных труб. Тело матки (corpus uteri) имеет треугольные очертания, суживаясь постепенно по направлению к шейке. Шейка (cervix uteri) – продолжение тела. В ней различают влагалищную часть (portio vaginalis) и верхний отрезок, непосредственно примыкающий к телу (portio supravaginalis).
На фронтальном срезе (рис. 7) полость матки имеет вид треугольника с основанием, обращенным к дну матки, и вершиной – к шейке. В области углов основания в полость матки открываются маточные трубы. Вершина треугольника полости матки продолжается в канал шейки матки (canalis cervicalis uteri).
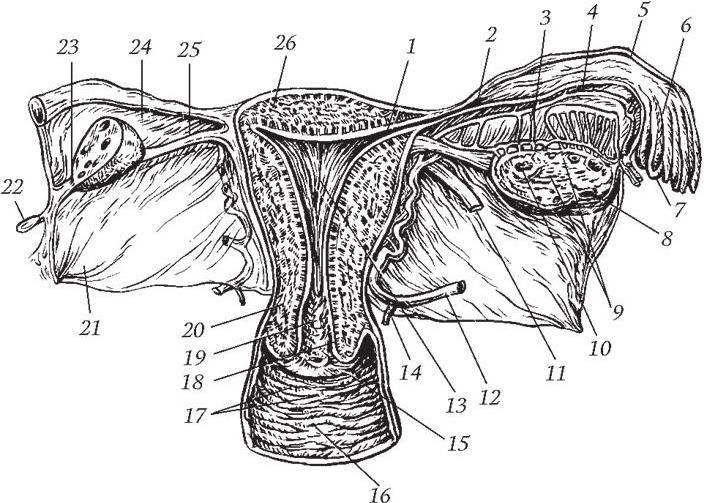
Рис. 7. Матка, маточные трубы, яичники и часть влагалища (фронтальный срез, вид с зади):
1 – ostium uterinum tubae; 2 – plicae istmicae; 3 – ramus ovaricus a. uterinae; 4 – ramus tubarius a. uterinae; 5 – plicae ampullares; 6 – ampulla tubae; 7 – fimbriae tubae; 8 – folliculis ovaricus vesiculosus; 9 – stroma ovarii; 10 – corpus luteum; 11 – lig. teres uteri; 12 – a. uterina; 13 – cavum uteri;
14 – r. vaginalis a. uterinae; 15 – ostium uteri; 16 – columna rugarum anterior; 17 – rugae vaginales; 18 – plicae palmatae; 19 – canalis cervicis uteri; 20 – cervix uteri; 21 – lig. latum uteri; 22 – lig. teres uteri; 23 – mesovarium; 24 – mesosalpinx; 25 – lig. ovarii proprium; 26 – fundus uteri
На границе между телом матки и шейкой располагается небольшой отдел – перешеек матки (isthmus uteri), из которого во время беременности формируется нижний сегмент матки. Канал шейки матки имеет 2 сужения. Место перехода шейки матки в перешеек соответствует внутреннему зеву (orificium uteri internum). Во влагалище канал шейки открывается наружным зевом (orificium uteri externum). Это отверстие бывает круглым (у нерожавших) или поперечно-овальным (у рожавших). Наружный зев шейки матки ограничен двумя губами – передней (labium anterius) и задней (labium posterius).
Стенка матки состоит из трех основных слоев. Наружный слой (perimetrium) представлен висцеральной брюшиной, сросшейся с маткой и являющейся ее серозной оболочкой. Средний слой (miometrium) – мышечная оболочка, составляющая главную часть стенки. Гладкомышечные волокна переплетаются в различных направлениях. В теле матки (и особенно в дне) значительно больше мышечной, чем соединительной, ткани. В шейке матки, наоборот, более выражена соединительнотканная структура. Внутренний слой (endometrium) является слизистой оболочкой, покрытой мерцательным эпителием, не имеющей складок. Она пронизана простыми трубчатыми железами (glandulae uterinae). В слизистой оболочке шейки, кроме трубчатых желез, находятся слизистые железы (glandulae cervicales).
От боковых поверхностей дна матки с обеих сторон отходят маточные трубы (tuba uterinae, salpinx, tuba Fallopii). Это парный трубчатый орган длиной 10 – 12 см. Трубы заключены в складку брюшины, составляющую верхнюю часть широкой маточной связки и носящую название «брыжейка трубы» (mesosalpinx). Маточная труба имеет следующие отделы: маточная часть (pars uterina) расположена в толще стенки матки, перешеек (isthmus tubae uterinae), находящийся в складке брюшины, и ампула маточной трубы (ampula tubae uterinae) – латеральная расширенная часть трубы, следующая за перешейком. На нее приходится около половины протяжения трубы. Конечное воронкообразное расширение трубы называется воронкой трубы (infundibulum tubae uterinae). Края воронки снабжены многочисленными отростками неправильной формы – fimbriae tubae (бахромки). Одна из бахромок тянется в складке брюшины до яичника (fimbria ovarica). В верхушке воронки находится круглое отверстие (ostium abdominale tubae). В проксимальном направлении труба соединяется с полостью матки (ostium uterinum tubae). Просвет канала трубы, чрезвычайно узкий в интерстициальной части (1 мм), по направлению к воронке постепенно расширяется до 6 – 8 см.
Снаружи труба покрыта серозной оболочкой. Под ней располагается соединительнотканная оболочка, содержащая сосуды и нервы. Под соединительнотканной оболочкой находится мышечная оболочка (гладкие мышцы), состоящая из двух слоев: продольного и циркулярного. Следующий слой стенки маточной трубы представлен слизистой оболочкой с продольными складками. Чем ближе к воронке, тем складки выражены сильнее.
Яичник (ovarium, oophoron) – парный орган, является женской половой железой. Это овальное тело длиной 2,5 см, шириной 1,5 см, толщиной 1 см (см. рис. 7). В нем различают две поверхности и два полюса. Верхний край яичника, несколько закругленный, обращен к маточной трубе. Один полюс яичника соединен с маткой собственной связкой (lig. ovarii proprium). Второй полюс обращен к боковой стенке таза. Свободный край яичника смотрит в брюшную полость (margo liber). Другим краем яичник прикрепляется к заднему листку широкой связки (margo mesovaricus). Этот край обозначается белой линией (линия Фарре) – местом перехода брюшинного покрова в зародышевый эпителий, который покрывает всю свободную поверхность яичника. Под эпителиальным покровом расположена белочная оболочка (tunica albuginea). Этот слой без резкой границы переходит в мощный корковый слой (cortex ovarii).
К верхнему трубному концу яичника прикрепляется яичниковая фимбрия, а также треугольной формы складка брюшины – связка, подвешивающая яичник (lig. suspensorium ovarii), спускающаяся к яичнику сверху от пограничной линии (linea terminalis pelvis) и заключающая яичниковые сосуды и нервы.
КРОВОСНАБЖЕНИЕ И ИННЕРВАЦИЯ ЖЕНСКИХ ПОЛОВЫХ ОРГАНОВ
Кровоснабжение матки происходит за счет маточных артерий, артерий круглых маточных связок и ветвей яичниковой артерии.
Маточная артерия (a. uterina) отходит от подчревной артерии (a. hypogastrica) в глубине малого таза вблизи боковой стенки таза, подходит к боковой поверхности матки на уровне внутреннего зева. Не доходя до матки 1 – 2 см, она перекрещивается с мочеточником, располагаясь сверху и спереди от него, и отдает ему веточку (ramus uretericum). Далее маточная артерия делится на 2 ветви: шеечно-влагалищную (ramus cervicovaginalis), питающую шейку и верхнюю часть влагалища, и восходящую ветвь, идущую к верхнему углу матки. Достигнув дна, маточная артерия делится на 2 конечные ветви, идущие к трубе (ramus tubarius) и к яичнику (ramus ovaricus). В толще матки ветви маточной артерии анастомозируют с такими же ветвями противоположной стороны.
Артерия круглой маточной связки (a. ligamenti teretis uteri) является ветвью a. epigastrica inferior. Она подходит к матке в круглой маточной связке.
Яичник получает питание из яичниковой артерии (a. ovarica) и яичниковой ветви маточной артерии (r. ovaricus) (рис. 8). Яичниковая артерия отходит длинным тонким стволом от брюшной аорты (ниже почечных артерий). Иногда левая яичниковая артерия может начинаться от левой почечной артерии (a. renalis sin.). Яичниковая артерия спускается вдоль большой поясничной мышцы ретроперитонеально, перекрещивает мочеточник и проходит в связке, подвешивающей яичник, отдавая ветвь яичнику и трубе, и анастомозирует с конечным отделом маточной артерии, образуя с ней артериальную дугу.
Средняя треть влагалища получает питание из a. vesicalis inferior (ветвь a. hypogastricae), нижняя его треть – из a. haemorrhoidalis media (ветвь a. hypogastricae) и a. pudenda interna.
Кровь от матки оттекает по венам, образующим маточное сплетение (plexus uterinus). Из этого сплетения кровь оттекает по трем направлениям: 1) v. ovarica (из яичника, трубы и верхнего отдела матки); 2) v. uterina (из нижней половины тела матки и верхней части шейки); 3) v. iliaca interna (из нижней части шейки и влагалища). Plexus uterinus анастомозирует с венами мочевого пузыря и plexus rectalis. Венозный отток из яичника осуществляется по vv. ovaricae, которые соответствуют артериям. Они начинаются от plexus pampiniformis (лозовидное сплетение), идут через lig. suspensorium ovarii и впадают в нижнюю полую вену (правая) и в левую почечную вену (левая).
Вены влагалища образуют по боковым его стенкам венозные сплетения, анастомозирующие с венами наружных половых органов и венозными сплетениями соседних органов малого таза. Отток крови из этих сплетений происходит в v. iliaca interna.
Наружные половые органы питаются из a. pudenda interna, a. pudenda externa и a. spermatica externa (рис. 9).
Иннервация матки и влагалища обеспечивается plexus hypogastricus inferior (симпатическая) и nn. splanchnici pelvini (парасимпатическая). Иннервация наружных половых органов осуществляется nn. ilioinguinalis, genitofemoralis, pudendus и из truncus sympaticus; иннервация яичника – от plexus coeliacus, plexus ovaricus и plexus hypogastricus inferior.
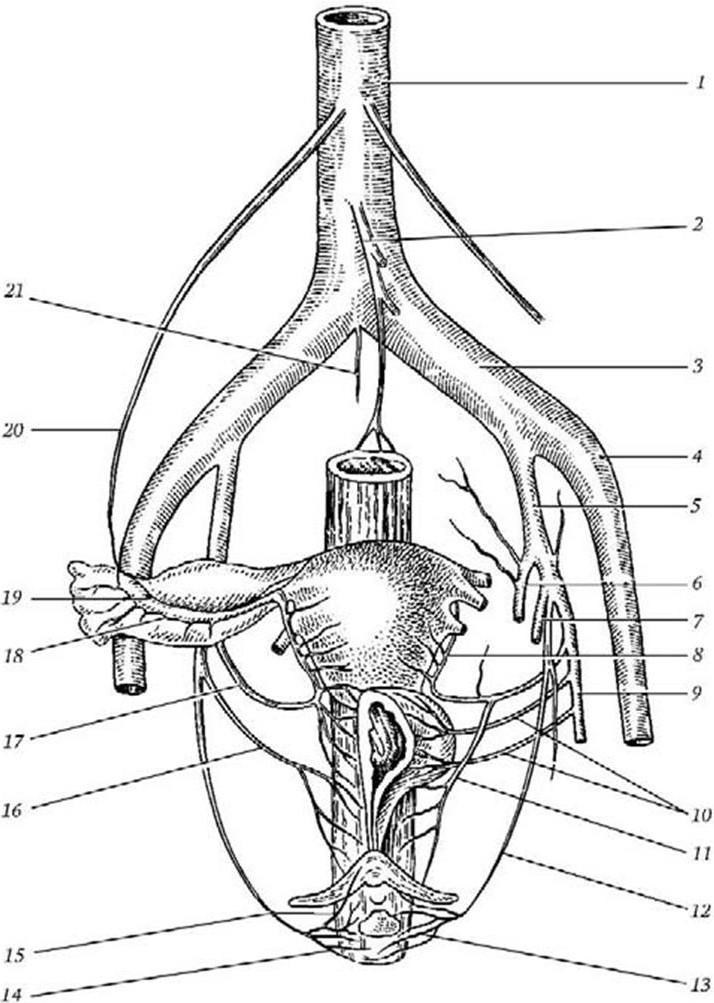
Рис. 8. Кровоснабжение тазовых органов:
1 – aorta abdominalis; 2 – a. mesenterica inferior; 3 – a. iliaca communis; 4 – a. iliaca externa; 5 —a. iliaca interna; 6 – a. glutea superior; 7 – a. glutea inferior; 8 – a. uterina; 9 – a. umbilicalis; 10 – aa. vesicales; 11 – a. vaginalis; 12 – a. pudenda interna; 13 – a. perinealis; 14 – a. rectalis inferior; 15 – a. clitoridis; 16 – a. rectalis media; 17 – a. uterina; 18 – r. tubarius a. uterinae; 19 – r. ovaricus a. uterinae; 20 – a. ovarica; 21 – a. sacralis mediana
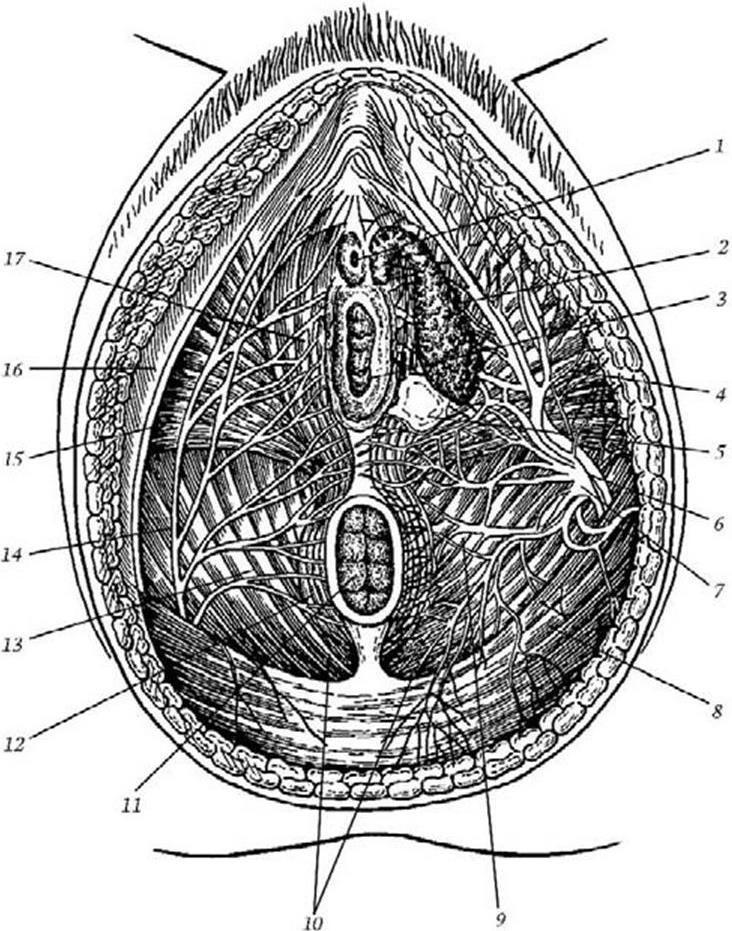
Рис. 9. Сосуды, нервы и мышцы наружных половых органов:
1 – ostium urethrae externum; 2 – bulbus vestibuli; 3 – ostium vaginae; 4 – m. ishiocavernosus; 5 —glandula vestibularis major; 6 – a. pudenda interna; 7 – v. pudenda interna; 8 – n. gluteus maximus; 9 – a. et v. rectalis inferior; 10 – fossa ischiorectalis; 11 – anus; 12 – m. sphincter ani externus; 13 – m. levator ani; 14 – n. pudendus; 15 – m. transversus perinei superficialis; 16 – n. cutaneus femoris posterior (rr. perineales); 17 – m. bulbospongiosus
ПОРОКИ РАЗВИТИЯ ЖЕНСКИХ ПОЛОВЫХ ОРГАНОВ
Аномалии развития встречаются у 0,23 – 0,90 % женщин. Нарушение развития женских половых органов может быть связано с наследственными заболеваниями, профессиональными вредностями, другими экзогенными факторами. Чаще всего имеет место воздействие нескольких неблагоприятных факторов.
Пороки развития половых органов возникают в период раннего онтогенеза и связаны с нарушениями слияния парамезонефральных протоков, их реканализации, отклонениями в формировании урогенитального синуса, неправильным формированием гонад. Повреждающие факторы действуют не только на закладку половых органов, они влияют и на развитие других органов (в первую очередь, почек). Поэтому у каждой 4-й женщины с пороками развития матки обнаруживаются аномалии развития почек.
Аномалии развития половых органов могут быть различными: агенезия – отсутствие органа; аплазия – отсутствие части органа; гипоплазия – несовершенное образование органа; дизрафия – отсутствие срастания или закрытия частей органа; мультипликация – умножение частей или количества органов; гетеротопия (эктопия) – развитие тканей или органов в местах, где они в норме отсутствуют; атрезия – недоразвитие, возникающее вторично (заращение); гинатрезия – заращение отдела женского полового аппарата в нижней части (девственная плева, влагалище) или в средней трети (цервикальный канал, полость матки).



