
Полная версия
Акушерство
В клиническом отделении института за первые сто лет было принято 45 тыс. родов, здесь были внедрены все новейшие по тем временам методики и разработаны новые, что позволило уменьшить и материнскую, и младенческую смертность. Для выхаживания недоношенных новорожденных применялся специальный паровой кювез.
В начале XX в. Повивальный инстутут, возглавляемый в то время Д. О. Оттом, получил новое, совершенное по тем временам, здание. Теперь в этом здании находится Институт акушерства и гинекологии им. Д. О. Отта, названный в честь выдающегося ученого и врача. А Повивальная школа со временем отделилась от клиники, получила новое учебное здание и называется теперь Санкт-Петербургским акушерским базовым колледжем.
В течение XIX – XX вв. в России открылось более 200 медицинских школ и училищ, которые по современным программам обучают квалифицированных акушерок и медицинских сестер.
В 1798 г. в Санкт-Петербурге была организована Медико-хирургическая академия (ныне Военно-медицинская академия), в 1832 г. в ней была открыта акушерская кафедра, которую сначала возглавил С. Ф. Хотовицкий, а с 1848 г. – талантливый ученик Н. И. Пирогова А. А. Китер. Он способствовал развитию хирургических навыков у акушеров-гинекологов, первым выполнил в России влагалищную экстирпацию матки. Наибольшее развитие кафедра получила при А. Я. Крассовском (1823 – 1898), который был учеником А. А. Китера и Н. И. Пирогова. А. Я. Крассовский поднял акушерскую профессию на очень высокий уровень. По его инициативе были построены многие акушерские клиники, издан акушерский журнал, основано общество акушеров-гинекологов, подготовлено много выдающихся специалистов, изучены важнейшие проблемы и внедрены новые методики. Он особенно глубоко изучал узкие тазы, акушерские кровотечения, профилактику инфекционных осложнений, первым успешно удалил опухоль яичника, первым в Петербурге выполнил успешную операцию кесарево сечение и операцию удаления матки путем лапаротомии. А. Я. Крассовский – автор учебников и руководств по практическому консервативному и оперативному акушерству. У него было много выдающихся учеников и последователей, таких как В. С. Груздев, И. Ф. Баландин, Д. О. Отт, которые сами потом возглавили акушерские клиники и кафедры в Петербурге и других городах России.
Следует вспомнить, что А. Я. Крассовский сыграл важную роль в судьбе первой в истории мировой и отечественной медицины женщины – врача-акушера В. А. КашеваровойРудневой (1844 – 1890). А. Я. Крассовский отметил большие способности к учебе и огромное трудолюбие ученицы Повивального института, помог ей поступить в Медико-хирургическую академию и закончить обучение. После окончания Академии в 1868 г. она открыла собственную частную акушерскую практику, в 1876 г. защитила диссертацию на звание доктора медицины, выступала с лекциями за границей, написала книгу об анатомии и физиологии женщины. Опыт В. А. Кашеваровой-Рудневой показал, что женщина может быть прекрасным практическим врачом и научным работником. В 1898 г. был открыт первый Женский медицинский институт, а после революции женщины получили равные с мужчинами права, и теперь у нас женщин-врачей, и особенно акушеров, больше чем мужчин. Многие женщины-врачи стали выдающимися учеными (академик Г. М. Савельева, профессор М. А. Репина и др.).
В Москве Повивальный институт при Московском университете с Родильным госпиталем для бедных открылся в 1806 г., директором был профессор Рихтер. Это учреждение было закрыто в связи с войной 1812 г., но с 1820 г. открылось вновь. В 1846 г. открылась Факультетская акушерская клиника.
Важную роль для развития научного и клинического акушерства, и особенно гинекологии, сыграл выдающийся врач Вл. Ф. Снегирев (1847 – 1916/17). Он закончил Московский университет, работал врачом общей практики, защитил диссертацию о внематочной беременности, предложив оперативный метод лечения. Пройдя стажировку в нескольких европейских клиниках, он в 1875 г. стал доцентом клиники женских болезней Московского университета, а через 10 лет ее профессором. Сначала в гинекологическом отделении была одна палата на 4 койки. Но стараниями молодого доцента отделение расширялось. Выполнялись сложные по тем временам гинекологические операции. Проводились научные исследования и подготавливались квалифицированные кадры для Москвы и многих городов России. Благодаря Вл. Ф. Снегиреву было открыто несколько гинекологических отделений в московских больницах, в 1889 г. – образцовая гинекологическая клиника Московского университета на Девичьем поле на частные пожертвования, а в 1896 г. – институт усовершенствования врачей, директором которого стал Вл. Ф. Снегирев. Помимо оперативных методов лечения он внедрял физиотерапевтические методы при лечении воспалительных заболеваний, лучевую терапию при лечении рака гениталий.
Большой вклад в развитие акушерства внесли также И. Ф. Баландин, Д. О. Отт, Н. И. Побединский, В. В. Строганов, А. П. Губарев, В. С. Груздев, К. К. Скробанский и др.
Отдельно необходимо отметить выдающуюся роль Дмитрия Оскаровича Отта, который в 1893 г. возглавил Повивальный институт в Петербурге. Клинический отдел института в то время был небольшим. Благодаря активной деятельности придворного акушера Д. О. Отта было построено огромное новое здание с целым комплексом служебных корпусов. Здесь все было совершенно: и само здание, построенное на конкурсной основе по проекту архитектора Л. Н. Бенуа, и медицинское оборудование, удивительные для того времени операционные, родильные залы, послеродовые палаты, физиотерапевтическое отделение, учебные аудитории, залы для собраний. Здесь были водопровод, паровое отопление, мягкое искусственное освещение. Чтобы исключить оседание пыли, стены покрыли стекловидной массой, закруглили углы, сделали скрытую проводку. Воздух, подаваемый в палаты, летом забирался в гуще сиреневых кустов, проходил через бумазейные фильтры, увлажнялся над бассейном с фонтанчиками, согревался до необходимой температуры, поступал по каналам. В палаты подавалась стерильная вода. В зале был орган для услаждения больных и изучения влияния музыки и звуков на здоровье беременных. Д. О. Отт был прекрасным организатором, великолепным врачом акушером-гинекологом с прекрасной оперативной техникой, талантливым педагогом, который усовершенствовал программы подготовки и повышения квалификации врачей и акушерок, был одним из организаторов Женского медицинского института и профессором кафедры акушерства. Он предложил много новых медикаментозных и хирургических методик в акушерстве и гинекологии, добился по тем временам превосходных показателей в работе.
К началу XX в. акушерская помощь в Москве и Петербурге, а также в некоторых других крупных городах была организована не хуже, чем в Европе. Но, несмотря на все несомненные достижения, подавляющее большинство простых, и особенно деревенских, женщин рожало без квалифицированной помощи. Во всей стране в 1913 г. насчитывалось только 7500 акушерских коек, а медицинскую помощь в родах получали только 5 – 6 % женщин.
Коренным образом положение изменилось после революции 1917 г., когда женщины были политически уравнены в правах с мужчинамиивтожевремя получили уникальные возможности для обследования здоровья, бесплатную, а со временем и доступную высококвалифицированную помощь во время беременности и родов. Были организованы женские консультации, введены декретные отпуска для беременных и родильниц: сначала всего на 56 дней, а с 1956 г. – по 56 дней до и после родов.Теперь этот отпуск суммарно составляет 140 дней у здоровых женщин и 156 дней при осложнениях. Были разработаны и стали применяться схемы диспансеризации беременных, методы психопрофилактической подготовки. Было построено много современных родильных домов, причем эти преобразования затронули не только город, но и сельскую местность. К 1940 г. количество акушерских коек достигло почти 139 тыс. Даже в самое тяжелое военное время проявляли заботу о женщине-матери. В 1944 г. был издан Указ Президиума Верховного Совета СССР «Об увеличении государственной помощи беременным женщинам, многодетным и одиноким матерям, усилении охраны материнства и детства, об установлении почетного звания „Мать-героиня” и учреждении ордена „Материнская слава”».
Со временем положительный опыт советских акушеров был заимствован во многих других странах, где также было введено бесплатное обслуживание для беременных и рожениц, введены материальные пособия для матерей. Сейчас в стране работает 265 родильных домов и 2027 женских консультаций (по данным 2002 г.). Общее количество акушерско-гинекологических коек составляет почти 195 тыс. Помощь по поводу беременности и родов оказывают 38 тыс. акушеров-гинекологов и 94 тыс. акушерок.
К концу XX века более чем в полтора раза сократилась рождаемость. Это связано со сложными социальными и экономическими проблемами в нашей стране. Снижение рождаемости может нарушить демографию, а вследствие этого приведет к проблеме трудовых ресурсов, вызовет новые социальные, экономические и культурные проблемы. В этих условиях еще актуальнее охрана здоровья матери и плода.
В последние годы организованы современные перинатальные центры, построены новые родильные дома, усовершенствовано их оборудование. Применяется более индивидуальный подход к ведению беременности и родов, организованы индивидуальные родильные палаты, совместное пребывание матери и ребенка.
Внедрением новых медицинских технологий и подготовкой специалистов занимаются акушерские кафедры многих институтов и университетов. Усовершенствованы программы подготовки врачей и акушерок. Новые оперативные и консервативные методики позволили значительно уменьшить число акушерских осложнений.
В новом XXI веке рождаемость постепенно восстанавливается. Этому способствуют социальные программы, повышение уровня жизни.
Неоценим вклад в развитие акушерства врачей советского периода, таких, как М. С. Малиновский, Л. С. Персианинов, И. И. Яковлев, В. И. Бодяжина, удостоенных высоких научных степеней и званий, и многих других. В последние два десятилетия возглавляли научные исследования и практическую работу ведущих учреждений родовспоможения России известные своей научной, клинической и педагогической деятельностью акушеры-гинекологи В. Н. Серов, В. И. Кулаков, А. Н. Стрижаков, Е. А. Чернуха, В. И. Краснопольский, Г. М. Савельева, А. Д. Макацария, Э. К. Айламазян, В. В. Абрамченко, Н. Г. Кошелева, М. А. Репина, Б. Н. Новиков, Ю. А. Гуркин и многие другие.
Появились новые формы повышенного и высшего образования для акушерок, и теперь в нашей стране есть немало акушерок с высшим образованием, которые достойно выполняют лидирующую роль в профессии «акушерское дело», возглавляют ассоциации акушерок в крупнейших городах, принимают участие в усовершенствовании работы и учебы акушерок. Важнейшие проблемы обсуждаются на съездах акушерок.
Мы надеемся, что те, кто сейчас только приступили к освоению акушерской профессии, впишут свои имена в историю развития акушерства XXI в. и достигнут больших успехов в охране здоровья матери и ребенка.
СТРУКТУРА РОДОВСПОМОЖЕНИЯ. МЕСТО АКУШЕРКИ В СИСТЕМЕ ПЕРИНАТАЛЬНОЙ ПОМОЩИ
Основными учреждениями родовспоможения в городах являются женская консультация и родильный дом. Раньше эти учреждения были объединены. В некоторых областях такие объединения продолжают существовать или возобновлены, многие женские консультации являются структурным подразделением поликлинической службы. Женская консультация может быть самостоятельным учреждением.
Учреждения родовспоможения, как любые государственные учреждения здравоохранения (ГУЗ), подчиняются районным, территориальным или городским комитетам по здравоохранению. Городские комитеты подчиняются Министерству здравоохранения. Аналогичные структуры управления существуют в областях, краях, республиках, входящих в состав России. Но главнейшим органом в системе здравоохранения является Министерство здравоохранения России. В каждом головном учреждении имеется отдел по охране материнства и детства, учреждена должность главного специалиста по акушерству и гинекологии.
Клиники медицинских институтов, перинатальные центры республиканского и федерального значения подчиняются непосредственно министерству. Имеются акушерские учреждения, подчиняющиеся Академии медицинских наук, другим министерствам и ведомствам, например Министерству путей сообщения (схема 1).
Основным документом, по которому была организована работа женской консультации, является Приказ № 50 от 10 февраля 2003 г. «О совершенствовании акушерско-гинекологической помощи в амбулаторно-поликлинических учреждениях». В нем установлены задачи женской консультации, формы работы, документация. Даны установки по организации наблюдения и медицинской помощи беременным, родильницам, гинекологическим больным, в том числе работницам промышленных предприятий и жительницам села. Даны рекомендации по оценке пренатальных факторов риска. В дополнение издан приказ № 233 от 30 марта 2006 г. «О мерах по совершенствованию акушерско-гинекологической помощи населению Российской Федерации».
Организация работы родильного дома строится по Приказу № 55 от 9 января 1986 г. «Об организации работы родильных домов (отделений)». В нем предписан порядок госпитализации в родильный дом, организации работы родильного дома с подробным описанием отделений, дано описание некоторых методов обследования, приемов, применяемых при родоразрешении.
Несмотря на то что эти приказы существенно устарели, в них содержится много рациональных рекомендаций.
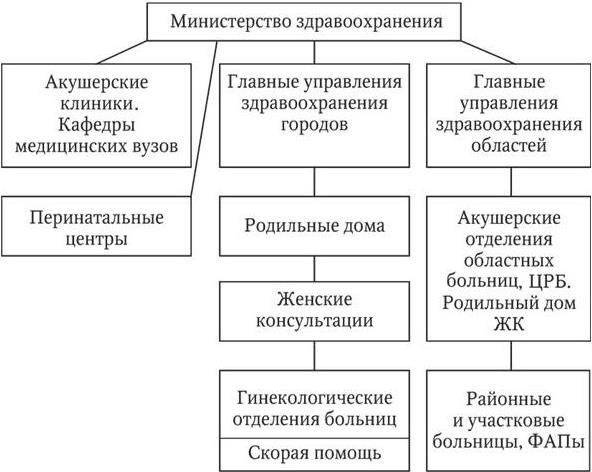
Схема 1. Учреждения родовспоможения
Женская консультация является лечебно-профилактическим учреждением, обеспечивающим амбулаторную акушерско-гинекологическую помощь (схема 2).
Основной целью работы женской консультации является охрана здоровья матери и ребенка путем оказания квалифицированной амбулаторной акушерско-гинекологической помощи во время беременности и в послеродовом периоде, услуг по планированию семьи и охране репродуктивного здоровья, охрана здоровья женщины.
Задачами женской консультации являются:
• оказание акушерской помощи женщинам во время беременности и в послеродовом периоде, при подготовке к беременности, родам и послеродовому периоду;
• проведение профилактических гинекологических осмотров с целью выявления гинекологических, онкогинекологических и венерических заболеваний, заболеваний, передающихся половым путем;
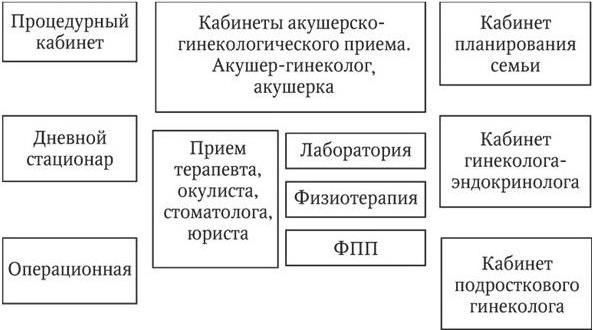
Схема 2. Структура женской консультации
• применение дополнительных методов диагностики по уточнению характера акушерской и гинекологической патологии;
• проведение лечения и диспансеризации гинекологических больных;
• обеспечение консультирования и услуг по планированию семьи, контрацепции, профилактике абортов;
• оказание социально-правовой помощи в соответствии с законодательством об охране здоровья матери и ребенка;
• проведение мероприятий по повышению знаний в области санитарной культуры и охраны репродуктивного здоровья;
• оказание акушерско-гинекологической помощи в условиях дневного стационара и на специализированных акушерско-гинекологических приемах.
Работающие в женской консультации врачи акушеры-гинекологи и акушерки обслуживают по участковому принципу всех женщин участка с их гинекологическими и акушерскими проблемами. Участок, на котором проживает 6 тысяч взрослого населения, обслуживают 1 врач и 1 акушерка.2 Обычно в женской консультации работает от 10 до 20 участков.
Для консультирования беременных женщин в штате женской консультации имеются терапевт, окулист, стоматолог. В женской консультации должны быть кабинеты акушерско-гинекологического приема, процедурные кабинеты, кабинет ультразвуковой диагностики, физиотерапии, лаборатория, помещение для занятий с беременными по подготовке их к родам, помещения для дневного стационара, кабинеты специалистов, операционная для малых амбулаторных гинекологических операций, регистратура, гардероб, вестибюли для посетителей, санитарные и служебные кабинеты и прочие помещения.
Возглавляет работу женской консультации главный врач (или заведующий), работой акушерок руководит старшая акушерка.
На участке акушерка работает под руководством врача, вместе с врачом ведет прием пациентов, следит за оформлением медицинской документации, диспансеризацией беременных, родильниц, гинекологических больных, проводит патронаж и санитарно-просветительную работу, составляет отчет, подготавливает кабинет и инструменты к приему и отвечает за обеспечение санитарно-эпидемического режима. В отношении беременных с физиологически протекающей беременностью акушерке разрешается вести самостоятельный прием, в случае необходимости – консультироваться с врачом.
Акушерки могут и должны вести занятия по подготовке беременных к родам, по вопросам гигиены беременных. Акушерка может работать в процедурном кабинете, в дневном стационаре, в кабинете по планированию семьи.
Акушерские стационары – учреждения для стационарной акушерской помощи: родильные дома или акушерские отделения больниц (схема 3).
Задачи акушерского стационара: обследование и лечение беременных с патологией, подготовка беременных к родам, оказание помощи женщине и новорожденному в родах и послеродовом периоде.
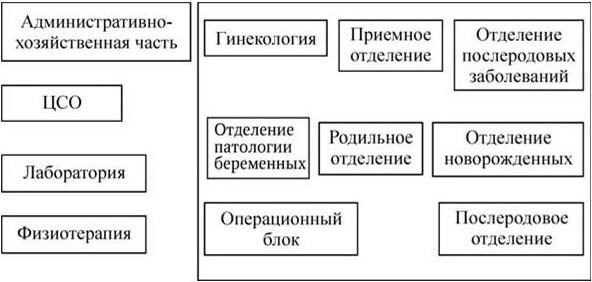
Схема 3. Структура родильного дома
Родильный дом имеет следующие отделения:
• приемно-пропускной блок;
• дородовое отделение или отделение патологии беременных;
• родильное отделение;
• физиологическое послеродовое отделение;
• отделение для новорожденных (или палаты для новорожденных, так как в современных родильных домах при совместном пребывании матери и ребенка необходимость в отделении новорожденных отпадает);
• обсервационное акушерское отделение (и при нем родильные палаты, палаты для новорожденных, послеродовые палаты) – это отделение для внутренней обсервации, так как заведомо инфицированные женщины должны поступать в родильные дома с внешней обсервацией;
• при некоторых родильных домах могут быть гинекологические отделения;
• помимо клинических отделений должны быть оперативный блок, лаборатория, аптека, физиотерапевтическое отделение, централизованное стерилизационное отделение (ЦСО) административно-хозяйственная часть.
Структура акушерских отделений многопрофильных больниц такая же, только вместо отделений – посты, блоки или палаты. В условиях многопрофильной больницы сложнее проводить профилактику внутрибольничной инфекции, но легче организовать помощь специалистов любого профиля, любое сложное обследование, обеспечение лекарственными средствами, кровью, диагностическим и хирургическим оборудованием.
Беременные в первой половине беременности могут проводить лечение не только в акушерском, но и в гинекологическом стационаре или отделении.
Акушерские стационары отличаются по количеству коек, отделений и по профилю. Различают родильные дома (отделения):
– для обследованных здоровых женщин (родильные дома общего профиля);
– для обследованных женщин с акушерской и экстрагенитальной патологией, но без инфекции (специализированные родильные дома);
– для необследованных и инфицированных женщин (родильные дома с внешней обсервацией). Инфицированные женщины с особенно опасными инфекциями в острой стадии (сифилис, СПИД, туберкулез, гепатит, кишечные инфекции, дифтерия и некоторые другие) должны направляться в акушерские отделения инфекционной больницы.
Возглавляет родильный дом главный врач, у которого имеются заместители по лечебной работе (начмед) и по административно-хозяйственной части. Главная акушерка является также заместителем главного врача по организации работы среднего и младшего персонала, инфекционному контролю, контролю за состоянием медицинского оснащения и многим другим важным вопросам. Она должна иметь высокий уровень образования, квалификацию и большой опыт работы, административные способности.
Во главе каждого отделения стоят заведующие отделениями, которые в целом отвечают за работу отделения и руководят лечебной работой, в качестве заместителей — старшие акушерки, отвечающие за работу среднего и младшего персонала, оснащение и порядок на отделении.
Практические врачи осуществляют лечебно-диагностическую (обследование, хирургические вмешательства) и профилактическую (беседы, занятия с персоналом) работу.
Акушерки работают во всех отделениях, выполняя под контролем врача лечебно-профилактическую работу: проводят общий и специализированный уход, акушерские пособия, санитарно-профилактические беседы, выполняют назначения врача, оказывают неотложную доврачебную помощь, ассистируют врачу при его диагностической и хирургической работе, подготавливают диагностические и процедурные кабинеты и операционные, отвечают за профилактику внутрибольничной инфекции. Акушерка первой встречает женщину в приемном отделении и последней провожает ее перед выпиской c послеродового отделения. В обязанности акушерки входит оформление и хранение большого количества медицинской документации. В родильных домах больших городов в связи с достаточным врачебным штатом работа в большей степени контролируется врачами. Однако акушерка, так же как и врач, является специалистом в родовспоможении, выполняющим при родоразрешении женщины важнейшие акушерские пособия. В родовспоможении каждый выполняет свои обязанности, работая согласованно, причем врач, доверяя акушерке больше самостоятельности при работе со здоровыми женщинами (уход, просветительскую работу) и выполнение тех акушерских пособий, которыми владеет акушерка, больше внимания может уделить женщинам с патологией.
Работу по уборке помещений, обработке инструментов, транспортировке, питанию пациентов осуществляет младший персонал. Акушерка контролирует работу младшего персонала. Существуют большие перинатальные центры, научно-исследовательские и институтские клиники акушерско-гинекологического профиля, в которых проводится научно-исследовательская работа, оказывается помощь пациентам с самой сложной патологией, ведется обучение и усовершенствование врачей и акушерок.
В последнее время появились хозрасчетные акушерские отделения, в которых предоставляется большой выбор медицинских услуг при создании более комфортных условий по сравнению с государственными учреждениями. Однако в нашем государстве остается и должна оставаться гарантия бесплатной, доступной, качественной квалифицированной медицинской помощи женщине в связи с беременностью и родами, и недопустимо развитие хозрасчетных форм обслуживания в ущерб бесплатным, так как это ущемляет права необеспеченных женщин. Для улучшения обслуживания беременных и рожениц в 2005 г. были введены специальные страховые сертификаты, по которым ЖК и родильные дома получают дополнительную сумму денег качественную помощь. В 2007 г. эти суммы составляли 3 тыс. для ЖК и 6 тыс. рублей для родильного дома за каждую женщину. Работа женских консультаций и родильных домов тесно связана не только между собой, но и с работой санэпидемстанции, кожно-венерологического диспансера, скорой помощи и детской поликлиники.
Помощь жительницам области.
1-й этап.Фельшерско-акушерский пункт (ФАП), который оказывает доврачебную первичную медицинскую помощь. Акушерка ФАП оказывает профилактическую и неотложную помощь беременным, роженицам, родильницам, новорожденным. На ФАПе работает только средний медицинский персонал. Для врачебной консультации либо беременная женщина отправляется на следующий этап, либо из района приглашается врач для консультации. Все роженицы, особенно из группы риска, проживающие в отдаленных районах, должны быть в плановом порядке заранее госпитализированы в акушерское отделение. 2-й этап.Районная больница – на этом этапе может быть оказана врачебная акушерская помощь как амбулаторная, так и стационарная. Правда, в этих больницах может быть всего один врач акушер-гинеколог. Поэтому и на первом, и на втором этапах очень важна и ответственна деятельность акушерки, которой часто приходится работать самостоятельно, проводить неотложную помощь, особенно в отдаленных районах при сложных погодных или дорожных условиях, когда невозможно транспортировать женщину в стационар или обеспечить вызов врачебной помощи.
3-й этап.Центральная районная больница, при которой имеются акушерское и гинекологическое отделения. Здесь оказывается круглосуточная специализированная акушерская помощь.






