
Полная версия
Сердце. Справочник кардиопациента
Салли Робинсон не пренебрегала визитами к докторам. К 50 годам она регулярно посещала своего ревматолога уже на протяжении почти тридцати лет, так как он постоянно подбирал Салли лекарственные средства для лечения ревматоидного артрита, который угрожал взять под контроль ее жизнь. По большей части усилия доктора Фрейзера были успешны. Несмотря на постоянную умеренную боль в колене, Салли могла делать почти все, что хотела, и у нее было лишь несколько килограммов лишнего веса. Салли добросовестно принимала свои лекарства от артрита, страдала от некоторых побочных эффектов, хотя стероиды, которые были ей необходимы, вызвали у нее небольшое повышение давления и уровня сахара в крови.
Однажды в воскресенье в полдень у Салли появилась боль в спине и левом плече, которую она приписала своему артриту. Хотя боль в плече была новой для Салли, она просто увеличила дозу своих лекарств от артрита, которые, казалось, сработали. На протяжении следующей недели боль в левом плече то усиливалась, то ослабевала. К пятнице ощущения стали столь неприятны, что она в конце концов позвонила доктору Фрейзеру, который назначил ей встречу в следующий понедельник и посоветовал спокойно переждать выходные. Когда доктор Фрейзер осматривал Салли, он надавливал ей на плечо, колол его, но так и не смог вызвать боль. Во время обычного обследования легких доктор Фрейзер вдруг стал серьезным. Он сказал Салли, что хочет получить рентгеновский снимок ее грудной клетки, чтобы проверить, что произошло, и проводил ее по коридору в рентгенкабинет. Нервничая, Салли наблюдала, как доктор Фрейзер молча рассматривал рентгеновский снимок, а потом попросил своего помощника сделать пациентке ЭКГ. Доктор Фрейзер наконец сказал Салли, что заметил хруст, выслушивая ее легкие. Этот хруст, подобный звуку, который бывает, когда наливаешь молоко в рисовые мюсли, указывал на возможное накопление жидкости в легких Салли, и рентген грудной клетки подтвердил его подозрения. Хотя ревматоидный артрит может вызывать проблемы в легких, сочетание боли в ее левом плече и новая находка в легких указывали на проблему с сердцем Салли.
Сравнивая новую ЭКГ Салли с предыдущей, сделанной несколько лет назад, доктор Фрейзер увидел изменения, указывающие на то, что она перенесла инфаркт, начало которого, вероятно, совпало с моментом, когда в ее левом плече появилась боль.
Салли была ошеломлена. Она считала, что только пожилые люди, а не ее ровесники страдают от сердечных болезней. Когда Салли обратилась к нам, чтобы решить свои проблемы с сердцем, мы сказали ей, что и у молодых женщин могут развиваться болезни сердца, особенно когда у них имеются факторы риска. Мы объяснили, что больные с ревматоидным артритом, который характеризуется воспалительными процессами, сталкиваются с повышенным риском развития ишемической болезни сердца. Если бы Салли знала это раньше, она, возможно, не игнорировала бы свои боли в плече.
К счастью, сердцу Салли не было нанесено значительного ущерба. Повреждения оказались незначительными, и сердечная катетеризация показала, что забита была лишь одна небольшая артерия. Салли не нуждалась в хирургическом вмешательстве или стенте, но ей было необходимо принимать жесткие меры, чтобы справиться с другими факторами риска, в том числе с несколько повышенным кровяным давлением, повышенным уровнем сахара в крови и с лишним весом. Сегодня Салли остается здоровой и активной, и ей не мешают ни ее суставы, ни ее сердце.
Как ишемическая болезнь сердца стала проблемой здоровья номер один
Ишемическая болезнь сердца (ИБС) в настоящее время принимает угрожающие масштабы как величайшая угроза для здоровья американцев. Ишемическая болезнь сердца оказалась в верхней части нашего медицинского списка неотложных дел, и это относительно новое явление. В 1900 г. пневмония была основной причиной смерти в Соединенных Штатах, а средняя продолжительность жизни составляла всего 47 лет. В первой половине ХХ в. врачи и ученые сосредоточились на лечении инфекционных заболеваний, в частности на разработке новых препаратов для лечения пневмонии и практического искоренения туберкулеза. Эти впечатляющие достижения позволили людям жить дольше и ненароком открыли дверь к ишемической болезни сердца.
К 1930 г. средняя продолжительность жизни в Америке выросла до 60 лет, и болезни сердца стали основной причиной смерти. Эти статистические данные отражают важную особенность ИБС: частота заболевания поразительно увеличивается с возрастом. Большая продолжительность жизни означает больше времени для образования артериальных бляшек, что и вызывает проблемы. Риск инфаркта у восьмидесятипятилетнего мужчины в двадцать пять раз больше, чем у сорокапятилетнего.
Большая продолжительность жизни не сама по себе вызывает ИБС, но сочетание большей продолжительности и неправильного образа жизни увеличивает риск развития коронарной болезни сердца. Современный образ жизни создал минное поле факторов риска ИБС. Освободившись от гнета инфекционных заболеваний, слишком многие из нас заполняют свои дополнительные годы жизни курением, перееданием и отговорками, чтобы избегать физических нагрузок.
Битва за здоровье ваших артерий: генезис ибс
Прежде чем мы рассмотрим факторы риска ишемической болезни сердца, обратим внимание на артерии и механизмы, с помощью которых образуются бляшки. Процесс начинается с повреждения эндотелия, гладкого, похожего на кафельное покрытие слоя особых клеток, выстилающих внутренние стенки кровеносных сосудов, по которым кровь перетекает к органам. Больше чем просто герметичное уплотнение для сохранения крови внутри артерии, прокладка из эндотелия биологически активна, производит химические вещества, которые не дают крови свертываться на ее поверхности. Кроме того, эндотелий выступает в качестве барьера для предотвращения попадания токсичных веществ через стенку кровеносного сосуда.
Многие из факторов риска ИБС инициируют и ускоряют болезнь, повреждая эндотелий. Курение и загрязнение воздуха повышают уровень окиси углерода и других токсичных химических веществ в крови, инициируя химические реакции, которые вредны для эндотелия и вызывают его повреждения. Высокое кровяное давление служит причиной того, что кровь действует как таран, пробивая и разрушая эндотелий.
В последние годы ученые признали, что воспаление также наносит вред эндотелиальным клеткам и способствует образованию бляшек. Английский термин «воспаление» происходит от латинского выражения «поставить на огонь». Воспаление – это не всегда плохо, оно на самом деле представляет нормальную реакцию организма на травмы и инфекции и в определенной обстановке восстанавливает здоровье. Но когда воспаление возникает внутри кровеносных сосудов, оно может инициировать образование бляшек.
Независимо от источника травмы, если эндотелий поврежден, холестерин липопротеидов низкой плотности (ЛПНП) может пробить его защиту и войти через артериальную стенку. Когда молекулы ЛПНП окисляются, то есть когда они взаимодействуют с кислородом крови, они становятся особенно опасными. Когда оксидированный ЛПНП прокладывает себе путь мимо поврежденного эндотелия и входит в стенку артерии, организм неверно истолковывает это событие и отвечает как на инфекцию, отправляя белые кровяные клетки, называемые макрофагами, в эту область. Макрофаги начинают поглощать оксидированный ЛПНП, что усиливает воспалительную реакцию и вызывает дальнейшие повреждения эндотелиальной оболочки. Цикл продолжается, и со временем белые клетки крови, холестерин и воспалительные белки вместе взятые образуют крупные бляшки на артериальной стенке.
Если разорвать этот цикл, удалив источники воспаления и повреждения эндотелия, можно заживить артерию, и для того, чтобы это произошло, у нас имеются инструменты. Статины помогают снизить концентрацию ЛПНП, и к тому они же подавляют воспаление. Лечение высокого кровяного давления предотвращает дальнейшее повреждение эндотелия. Отказ от курения снижает уровень окиси углерода и других вредных химических веществ в крови, предотвращая повреждения эндотелия этими вредными веществами.
Битва за здоровье ваших артерий начинается в молодом возрасте. Бляшки, образующиеся на стенках коронарных артерий на протяжении многих лет, изначально не проявляются никакими признаками или симптомами, сигнализирующими об их присутствии. Люди редко страдают от инфарктов в двадцатилетнем или тридцатилетнем возрасте, хотя бляшки у них уже имеются. Вскрытие молодых солдат, погибших во время корейской и вьетнамской войн, показало у них раннее бляшкообразование во многих артериях. Аналогичные исследования врачей Кливлендской клиники показали наличие бляшек в коронарных артериях у молодых жертв, пострадавших от травм в возрасте 30 лет, у более половины из них были умеренные атеросклеротические бляшки в коронарных артериях.
Означает ли это, что мы должны продолжать искать эти ранние бляшки у молодых людей? Наверное, нет. Обнаружить коронарные бляшки в их молчаливой фазе очень нелегко. Некоторые врачи пропагандируют тест, известный как сканирование кальция, чтобы попытаться обнаружить раннее развитие ИБС, но в этой процедуре есть много минусов (таких, как радиационное воздействие и ложноположительные результаты), и мы его не рекомендуем. Вместо этого мы считаем, что лучший подход для сбора разведывательной информации – это скрининг пациентов на факторы риска, которые вызывают ИБС, а затем агрессивное лечение этих факторов риска для предотвращения развития или прогрессирования заболевания.
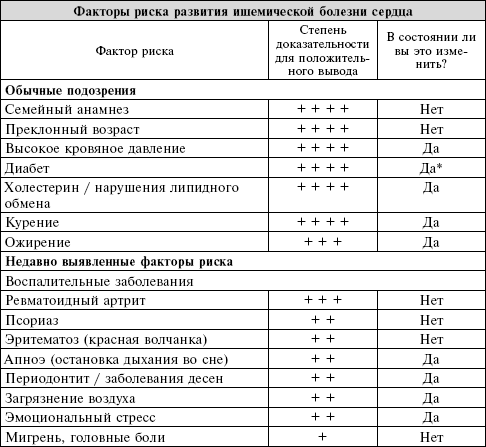
Примечания:
++++ Неопровержимые доказательства.
+++ Убедительные доказательства.
++ Умеренные доказательства.
+ Слабые доказательства.
* Сахарный диабет 2-го типа у многих пациентов можно вылечить с помощью изменения образа жизни.
Обратите внимание, что многие из наиболее важных факторов риска ишемической болезни сердца являются изменяемыми, то есть находятся под вашим контролем. Некоторые современные исследования показывают, что до 90 % случаев ИБС может быть предотвращено путем устранения этих поддающихся лечению факторов риска! Наиболее важными модифицируемыми факторами риска являются повышенный уровень холестерина, высокое кровяное давление, курение, сахарный диабет, абдоминальное ожирение и отсутствие регулярной физической активности.
Факторы риска, которые вы знаете
ХолестеринМы подробно рассмотрим проблему высокого уровня холестерина и его лечения в главе 3. Хотя с научной точки зрения суть этого сложна, основной посыл ясен: сочетание диеты и лекарств может снизить высокое содержание холестерина почти у всех, кого это касается. Однако, несмотря на то что доступен широкий спектр эффективных средств и способов лечения, мы все еще видим много пациентов с первым инфарктом, которые не знали, что у них повышенный уровень холестерина. Некоторые из этих людей имели явный семейный анамнез преждевременной ИБС и все же решили отказаться от анализа крови на холестерин. Мы не можем не подчеркнуть: вы просто обязаны знать свой уровень холестерина.
Каждый взрослый должен пройти тест на холестерин (липидную панель) в 20 лет. Если этот первоначальный анализ крови показывает нормальный уровень холестерина, его следует повторять каждые пять – десять лет, потому что холестерин имеет тенденцию к росту с возрастом. Не делайте ошибки, полагая, что уровень холестерина в возрасте двадцати пяти гарантирован вам до 50 лет. В то же время мы не согласны с теми педиатрами, которые выступают за скрининг холестерина у всех детей. Мы предпочитаем избирательный и вдумчивый подход, тестировать детей нужно, только если они страдают ожирением или имеют выраженный семейный анамнез ранней ИБС. Обнаружение высокого уровня холестерина у ребенка или молодого человека не обязательно требует лекарственной терапии, но оно всегда должно служить предупредительным сигналом, взывающим к существенному изменению образа жизни. Достижение нормального уровня холестерина значительно снижает вероятность первого сердечного приступа или инсульта.
Когда мы обсуждаем холестерин с нашими пациентами, мы ориентируемся на уровень «плохого» холестерина. Как вы узнаете в главе 3, чем ниже уровень ЛПНП, тем ниже риск инфаркта и инсульта. Нет порога ЛПНП или значения, которое слишком мало: как говорится в старой пословице, вы никогда не можете быть слишком богатым или слишком худым, вы никогда не можете иметь слишком низкий ЛПНП. Мы также измеряем ЛПВП, который обратно пропорционально связан с риском ИБС, – то есть чем выше ваш ЛПВП, тем ниже риск сердечных заболеваний. Однако зависимость между ИБС и низким уровнем ЛПВП не так сильна, как зависимость от высокого уровня ЛПНП.
Наконец, оказалось, что триглицериды слабо связаны с повышенным риском развития ИБС, но эта зависимость спорна, потому что люди с высоким уровнем триглицеридов также имеют тенденцию к низкому уровню ЛПВП, поэтому трудно доказать, что уровень триглицеридов является фактическим виновником. Из-за более слабых доказательств взаимозависимости ИБС с ЛПВП и триглицеридами эти липиды считаются вторичными, а не первичными мишенями для лечения.
Некоторые врачи в плановом порядке назначают дополнительные анализы на холестерин, измеряющие уровень аполипопротеина B (так же называемого ApoB), белка, связанного с ЛПНП, и аполипопротеина А (или АПД), белка, связанного с ЛПВП. В то время как некоторые полагают, что эти анализы помогают определить риск развития ИБС, мы не находим их особенно полезными для большинства людей.
Точно так же стали очень популярны модные анализы, которые измеряют размеры частиц ЛПНП, но они дороги и не много информации добавляют к картине факторов риска.
Если вы знаете свой уровень ЛПНП, ЛПВП и общий уровень холестерина, у вас есть большая часть информации, необходимой вам, чтобы точно оценить риск ИБС и отслеживать прогресс лечения
Высокое кровяное давлениеВысокое артериальное давление (гипертензия) – мощный и модифицируемый фактор риска развития ИБС. Мы делим гипертензию на две категории: первичную и вторичную. Более 90 % пациентов имеют первичную гипертензию, и это означает, что мы не можем определить специфическую медицинскую причину повышенного артериального давления. В начале ХХ в. врачи считали нормой рост кровяного давления с возрастом, но теперь мы знаем, что они ошибались. Гипертензия не является неотъемлемой составляющей старения, и она может оказаться смертельно опасной.
Вторичная гипертензия приходится лишь на 5—10 % случаев, но это очень важно, потому что у этих больных повышенное кровяное давление вызвано какими-то другими медицинскими расстройствами. Лечение основного заболевания может вернуть артериальное давление к норме. Определенный гормональный дисбаланс может вызывать вторичную гипертензию, но чаще всего виновником бывают проблемы с почками. Когда атеросклеротические бляшки сужают почечные артерии, уменьшая приток крови к почкам, эти органы пытаются противодействовать этому путем выброса гормона, который вызывает сжатие кровеносных сосудов и, таким образом, повышение артериального давления. В случаях блокирования почечных артерий стентирование или хирургическое вмешательство может значительно снизить кровяное давление. Редко бывает, что не в порядке сами почки, а не их артерии; в таких случаях необходимо хирургическое удаление пораженной почки для регулирования артериального давления.
Если у вас высокое давление, нужно ли вам беспокоиться, что оно может быть вызвано болезнью почек или редким гормональным дисбалансом? Наверное, нет. Но если у вас давление очень высокое, а многочисленные лекарства не в состоянии контролировать его, вы со своим врачом должны принимать во внимание анализы крови и сканограммы с тем, чтобы продолжить поиск причины.
Что такое нормальное кровяное давление? На протяжении многих лет врачи учили, что давление ниже 160/90 мм рт. ст. вполне приемлемо. Однако тщательные рандомизированные клинические испытания показали, что этот порог слишком высок, поэтому врачи приняли за границу нормального давления 140/90. Увы, они снова были не правы, поскольку новые данные указывают, что 140/90 все еще слишком высокое давление, оставляющее людей с повышенным риском инфаркта и инсульта.
Для установления истины ученые изучали слои населения без развитой промышленности, где питание было с низким содержанием соли и, прежде всего, вегетарианским, а люди всегда были физически активными и не страдали ожирением. У большинства из этих людей артериальное давление было менее 120/80, которое остается нашим «нормальным» значением и по сей день. Если ваше давление колеблется между 120/80 и 140/90, вы считаетесь гипертоником.
Хотя вам, вероятно, не нужно начинать принимать лекарства, снижающие давление, вы должны снизить потребление соли, придерживаться специальной диеты (ДПГ – диета против гипертонии; см. главу 5) и похудеть. С помощью этих шагов артериальное давление можно привести к норме.
Число людей с гипертонией в развитых странах колеблется и резко увеличивается по мере старения населения. По данным Американской кардиологической ассоциации, более 76 миллионов американцев имеют высокое кровяное давление. Уровень гипертонии достигает 50 % лиц в возрасте от 55 до 64 лет, и этот показатель поднимается более чем до 70 % в возрасте семидесяти пяти.
Заболеваемость гипертонией существенно выше в определенных подгруппах, особенно у больных диабетом, что указывает на необходимость соблюдения большей бдительности. Гипертензия проникла даже в наши школы, где у детей с ожирением развивается высокое давление с вызывающей тревогу скоростью.
Ключевая задача для уменьшения потерь от гипертонии – ее раннее обнаружение. Подобно высокому уровню холестерина, гипертензия, как правило, не проявляется никакими симптомами до тех пор, пока не вызывает главную проблему, такую как инфаркт или инсульт. Вы должны знать свое давление и убедиться, что каждый член вашей семьи измеряет свое кровяное давление. У нас отличные лекарственные средства и стратегии для лечения высокого давления, но мы менее эффективны в том, чтобы компенсировать ущерб, который оно может вызвать.
В то время как взаимозависимость между давлением и риском инфаркта сильна, связь между высоким давлением и риском инсульта еще более существенна. В обоих случаях систолическое давление (верхняя цифра) оказывает наибольшее влияние на такой риск. Высококачественные рандомизированные исследования показывают, что снижение систолического артериального давления на 5 единиц может снизить вероятность инфаркта на 15–20 %, а инсульта – на 25–30 %. Сегодняшние нормы предполагают артериальное давление менее 140/90 для большинства пациентов и менее 130/80 для диабетиков. Однако точные целевые уровни систолического артериального давления по-прежнему остаются противоречивыми, поскольку многие исследования не показывают пользу от снижения артериального давления значительно ниже 140/90. В отличие от холестерина ЛПНП, где не существует нижнего порога пользы (чем меньше, тем лучше), снижение артериального давления имеет определенный диапазон, в рамках которого находятся полезные значения. В самом деле, слишком низкое кровяное давление может реально повредить некоторым пациентам. Страх осложнений, связанных с низким давлением, может быть объяснением вывода о том, что врачи часто недостаточно настойчивы, часто неприемлемо толерантны к высоким уровням артериального давления.
ДиабетDiabetes mellitus, сахарный диабет (сахарное мочеизнурение), является важным потенциально модифицируемым фактором риска развития ИБС, и уменьшить влияние диабета на болезни сердца не всегда просто.
Всем тканям организма инсулин необходим для метаболизма сахара (глюкозы). При диабете 1-го типа (ранее известном как ювенальный диабет), на долю которого приходится около 10 % случаев, специализированные клетки поджелудочной железы не вырабатывают достаточное количество инсулина. Это приводит к резкому повышению уровня глюкозы в крови, что может быть смертельным, если не диагностируется и не лечится незамедлительно. Хотя люди с гораздо более общей формой, известной как сахарный диабет 2-го типа (ранее называемый диабетом взрослых), имеют повышенный уровень сахара в крови, их проблемой не является недостаточная выработка инсулина. Скорее, их проблема – резистентность к инсулину; поджелудочная железа вырабатывает достаточно инсулина, но ткани организма не реагируют должным образом, позволяя сахару встраиваться в кровоток. Хотя поджелудочная железа первоначально это компенсирует, вырабатывая больше инсулина, в конечном счете уровень сахара в крови возрастает. Сегодняшняя эпидемия ожирения в Соединенных Штатах и других развитых странах произвела соответственно взрыв диабета 2-го типа.
Больные с резистентностью к инсулину, которые еще не исчерпали способность своей поджелудочной железы реагировать (посредством выработки большего количества инсулина), считаются предиабетиками. Удивительно, но если причины резистентности к инсулину – ожирение и малоподвижный образ жизни – были диагностированы и исправлены достаточно рано, полномасштабный диабет можно пред отвратить. В одном из исследований программа интенсивного похудения и повышения физической активности приводила к снижению заболеваемости сахарным диабетом 2-го типа более чем на две трети, в то время как лекарство метформин снижало заболеваемость диабетом лишь у одной трети больных. Чем раньше начать худеть, тем больше вероятность, что эта стратегия предотвратит развитие сахарного диабета 2-го типа.
Даже у пациентов, у которых уже есть эта болезнь, потеря веса ведет к лучшему контролю уровня глюкозы в крови и может дать им возможность уменьшить количество необходимых лекарств и устранить необходимость инъекций инсулина. В случае ранней диагностики уравнение для профилактики диабета 2-го типа следующее:
потеря веса = профилактике диабета.
Диабет влияет почти на каждый орган тела, начиная с почек, кончая глазами и сердцем. У больных любым типом диабета гораздо больше вероятность развития коронарной болезни сердца, чем у тех, кто не болен диабетом.
Увеличение риска ИБС у больных сахарным диабетом зависит от продолжительности диабета (чем дольше, тем хуже), а большинство исследований показывают, что давно болеющие диабетики сталкиваются с ИБС почти в два раза чаще. Инфаркт или инсульт является причиной смерти примерно 65 % больных диабетом.
ЖЕЛУДОЧНОЕ ШУНТИРОВАНИЕ МОЖЕТ ОБРАТИТЬ ДИАБЕТ ВСПЯТЬ
Доказано, что желудочное шунтирование является причиной существенной потери веса очень тучных людей.
Сейчас Международная федерация диабета является сторонником такой терапии для некоторых случаев ожирения в сочетании с сахарным диабетом. Когда тучные больные сахарным диабетом подвергаются шунтированию желудка, сахар в крови часто начинает падать в течение нескольких часов или дней после операции, задолго до начала фактической потери веса. В некоторых случаях пациентам, которым требовалось 100 единиц инсулина в сутки, на момент выписки из больницы инсулин не требуется вообще. Хотя точный механизм такой быстрой перемены к лучшему не вполне ясен, похоже, он обусловлен изменениями в крови уровня определенных химических веществ, производимых кишечником. Такая терапия перспективна, но врачи рекомендуют осторожность, оказывая предпочтение потере веса посредством изменения образа жизни в качестве первого шага в попытке обратить диабет 2-го типа вспять.
Как диабет вызывает или ускоряет ИБС? Мы еще не до конца понимаем конкретные механизмы, но определили несколько факторов, которые играют важную роль. Пациенты с сахарным диабетом, как правило, имеют более низкие уровни ЛПВП и высокий уровень триглицеридов, чем не болеющие диабетом. Кроме того, как мы обсудили выше, между диабетом и гипертензией существует очень сильная связь. Диабетики также имеют повышенные уровни в крови маркеров воспаления, что предполагает важную роль воспаления в ИБС.
Естественно было бы предположить, что хороший контроль уровня сахара в крови снижает риск ИБС у больных диабетом, но оказывается, что это лишь малая часть ответа. Мы оцениваем долгосрочный контроль уровня сахара в крови с помощью анализа крови, называемого HbA1c (обычно называемого A1c), который позволяет определить, сколько гемоглобина крови необратимо соединено с молекулами глюкозы. Нормальный уровень HbA1c – менее 6 %, а диабет обычно определяется, если этот уровень превышает 6,5 %. Существует умеренная связь между уровнем HbA1c и риском развития ишемической болезни сердца, но она не так сильна, как зависимость от других обычных факторов риска, таких как холестерин ЛПНП или высокое давление. Снижение уровня сахара крови лишь незначительно снижает риск ИБС. Но хороший контроль глюкозы все же очень важен, потому что снижает риск возникновения других осложнений диабета, таких как почечная недостаточность, повреждение нервов и слепота.

