
Полная версия
Полный медицинский справочник фельдшера
Возможные помехи, записываемые на ЭКГ
Кроме зубцов P, Q, R, S, T и иногда U, на ЭКГ могут записываться различные помехи, т. е. электрические колебания, исходящие не из работающего сердца, а из других источников.
Сетевая наводка в виде правильных пилообразных колебаний с частотой 50 Гц показана на рисунке 11а. Способы устранения: проверить надежность заземления и плотность всех контактов на электродах, устранить перекрещивание электрического шнура и кабеля электродов; попросить выключить и выдернуть из розеток все электроприборы, которые могут создать помехи, в первую очередь холодильники, пылесосы, лампы дневного света и другие, содержащие электродвигатели, дроссели и электронные блоки управления; переключить ЭКГ-аппарат в другую розетку (в другой комнате); можно попробовать переложить больного на другую кровать. Если эта помеха появляется при регистрации только некоторых отведений, неисправен провод одного или нескольких из них. Возможны также неполадки в самом аппарате, но с этим вы ничего поделать не сможете.
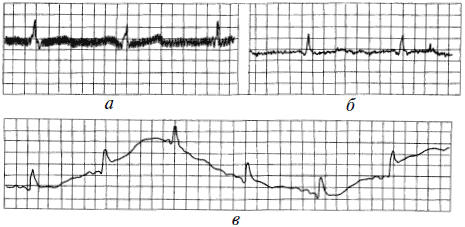
Рис. 11. Помехи на ЭКГ
Мышечный тремор (неправильные частые мелкие колебания различной частоты и амплитуды) возникает при ознобе, мышечной дрожи у больного из-за мелких сокращений скелетных мышц (рис. 11б). Способы устранения: попросить больного расслабиться, не держать конечности на весу, положить их на опору; согреть больного; дать успокоительное.
Дрейф изолинии в результате плохого контакта электродов с кожей (рис. 11в). Способы устранения описаны выше, в методике регистрации ЭКГ, в п. 3 и 4.
Методика расшифровки ЭКГ
Методика расшифровки ЭКГ сводится к:
1) оценке ритмичности сердечных сокращений;
2) подсчету частоты сердечных сокращений;
3) определению источника возбуждения;
4) оценке функции проводимости;
5) определению положения электрической оси сердца;
6) анализу зубцов, комплексов и сегментов.
Ритмичность сердечных сокращений
Сердечные сокращения являются ритмичными, если интервалы R – R – R (расстояния между вершинами зубцов R соседних комплексов) равны на всем протяжении записываемого отведения или отличаются не более чем на 10 % (рис. 12). В норме интервалы R – R – R должны быть равны интервалам Р – Р – Р. Это означает, что предсердия и желудочки сокращаются последовательно и с одинаковой частотой. В остальных случаях диагностируется аритмия.
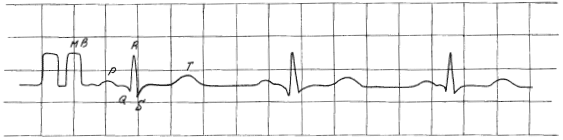
Рис. 12. Основные зубцы на ЭКГ
Подсчет частоты сердечных сокращений
Для подсчета числа сердечных сокращений (ЧСС) можно было бы записать ЭКГ в течение минуты, сосчитать количество комплексов QRS (или зубцов R) и таким образом выяснить ЧСС в минуту. Но за минуту при скорости движения ленты 50 мм/с запишется ЭКГ длиной в 3 м! Поэтому поступают по-другому. Понятно, что чем быстрее бьется сердце, тем больше зубцов R запишется на отрезке ленты длиной 3 м, следовательно, тем меньше будет расстояние между ними. Вот по продолжительности интервала R – R и судят о ЧСС. Чем расстояние R – R больше, тем ЧСС меньше, и наоборот.
ЧСС = 60/R – R,
где 60 – число секунд в минуте;
R – R – длительность интервала в секундах.
При записи ЭКГ со скоростью 50 мм/с 1 мм на ленте соответствует отрезку времени 0,02 с, 5 мм = 0,1 с, 10 мм = 0,2 с и т. д.
В примере, приведенном на рисунке 12, расстояние R – R составляет 49 мм. Умножаем 49 на 0,02, получаем 0,98. Теперь 60 делим на 0,98, получаем 61,2. Это и есть ЧСС.
Такие подсчеты требуют времени и сосредоточенности, в условиях работы скорой помощи это не очень удобно, поэтому на практике поступают по-другому.
Посмотрите еще раз на рисунке 12. Чем считать миллиметры, а затем переводить их в секунды, проще оценить интервал R – R в больших клетках, которые равны 5 мм. Назовем их условно полусантиметрами. Сразу видно, что полусантиметров в интервале R – R десять (одним миллиметром можно пренебречь). 5 мм = 0,1 с, следовательно, в минуту запишется 600 полусантиметров.
Изменим формулу:
ЧСС = 600/R – R,
где R – Rвыражен в полусантиметрах.
600/10 = 60 ударов в минуту. Намного проще! Если R – R равен 6 полусантиметрам, то ЧСС=100; если R – R = 7,5, то ЧСС = 600/7,5 = 80 и т. д.
У здорового человека частота сердечных сокращений в покое составляет от 60 до 90 в мин. Учащение частоты сердечных сокращений называют тахикардией, а урежение – брадикардией.
При аритмиях определяют минимальную и максимальную частоту сердечных сокращений или (что чаще) среднее арифметическое значение 3–5 интервалов R – R и определяют частоту сердечных сокращений по нему.
Оценка источника возбуждения
Сердце сокращается автоматически под воздействием электрических импульсов, которые вырабатываются в особых участках проводящей системы миокарда (рис. 13).
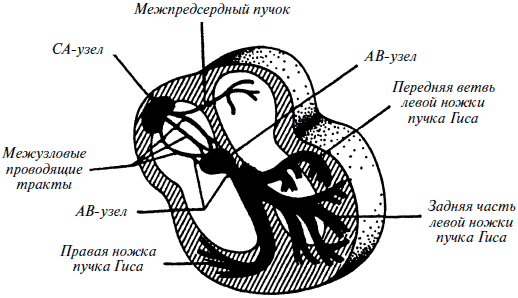
Рис. 13. Проводящая система сердца
В норме работой сердца управляет СА-узел (синоатриальный) с частотой сердечных сокращений, которая изменяется в широких пределах под воздействием стрессов, физической нагрузки, но не бывает менее 60 ударов в минуту СА.
Узел расположен в правом предсердии и в норме подавляет импульсы, вырабатываемые другими источниками (синусовый ритм).
Если СА-узел по какой-либо причине перестает работать или проведение импульсов от него к нижележащим отделам блокируется, то работой сердца начинает управлять атриовентрикулярный узел с частотой 40–60 в минуту. Если же и он выходит из строя, источником возбуждения становится проводящая система желудочков (пучок Гиса), возникает желудочковый (или идиовентрикулярный) ритм с ЧСС менее 40 в минуту. Это очень опасное нарушение ритма!
В норме волна возбуждения распространяется по предсердиям примерно в таком же направлении, как и по желудочкам, сверху-вниз-налево, поэтому предсердный зубец Р будет положительным в тех же отведениях, где и суммарная амплитуда комплекса QRS.
В норме зубец Р всегда предшествует комплексу QRS и находится от него на постоянном расстоянии. В пределах одного отведения все зубцы Р должны быть одинаковы по форме. Это же относится и к комплексам QRS, и к зубцам Т.
Иногда встречаются внеочередные сокращения сердца, которые называются экстрасистолами (ЭС) (рис. 14).
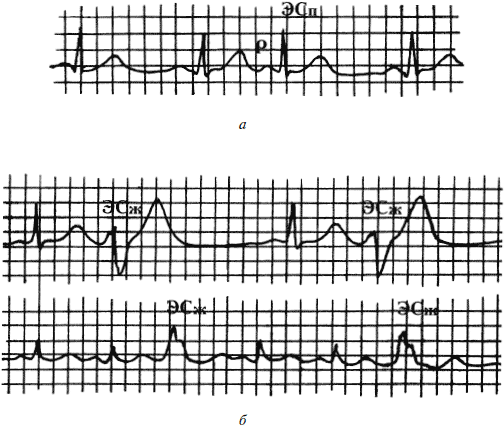
Рис. 14. Экстрасистолы: а – предсердные; б – желудочковые
Для предсердной ЭС характерно преждевременное, внеочередное появление зубца Р и следующего за ним нормального неизмененного комплекса QRST (похожего по форме на нормальные соседние комплексы). После предсердной ЭС следует так называемая неполная компенсаторная пауза, т. е. интервал между двумя нормальными комплексами QRS (между которыми возникла ЭС) меньше, чем 2 (R – R).
Желудочковые ЭС значительно отличаются по форме от соседних комплексов, им не предшествует зубец Р, компенсаторная пауза после них полная, т. е. расстояние между двумя ближайшими нормальными комплексами равно 2 (R – R).
Различных нарушений ритма и проводимости очень много.
В соответствующем разделе будут рассмотрены наиболее часто встречающиеся и требующие неотложной помощи нарушения.
Определение положения электрической оси сердца
Электрическая ось сердца – это проекция среднего результирующего вектора QRS на фронтальную плоскость. Для определения ее положения следует проанализировать ЭКГ в нескольких отведениях от конечностей.
На рисунке 15б изображен треугольник Эйнтховена с электрическими осями шести отведений от конечностей. Необходимо найти алгебраическую сумму амплитуд зубцов желудочкового комплекса QRS в любых двух отведениях и нанести их на оси отведений (рис. 15а).
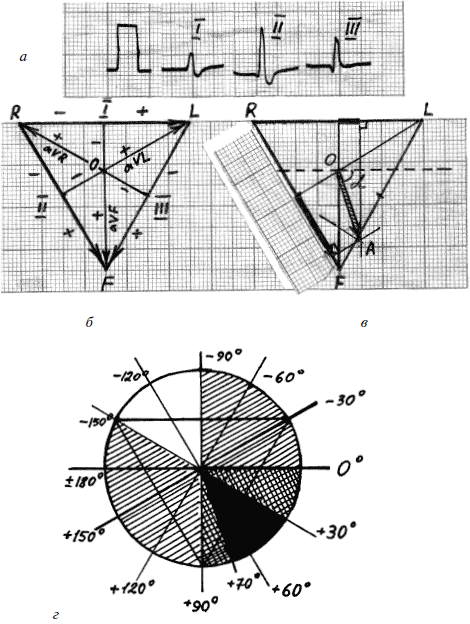
Рис. 15. Определение положения электрической оси сердца
В приведенном примере в отведении I высота зубца R = 4 мм, S = 1,5 мм; общая амплитуда = 4–1,5 = 2,5 мм. Найденное число откладываем на треугольнике Эйнтховена на положительную часть оси I отведения (рис. 15в). Для удобства и более точных измерений будем удваивать все найденные значения, хотя это не обязательно. Если бы у нас получилась отрицательная величина, ее следовало бы отложить влево от средней точки оси, а не вправо, как в примере. Затем восстанавливаем перпендикуляр из конца полученного отрезка к оси отведения. В качестве линейки можно использовать кусочек ленты ЭКГ, с ее же помощью достаточно просто начертить и сам треугольник. Затем находим сумму амплитуд зубцов QRS в отведении II. Q = 0,5 мм, R = 11,5 мм, S = 3 мм. Получаем: 11,5–0,5 – 3 = 8 мм. Увеличиваем вдвое и откладываем полученную величину на положительную часть оси II отведения, затем из конца отрезка восстанавливаем перпендикуляр к оси II отведения. Соединяем центр треугольника О с точкой альфа пересечения перпендикуляров. Это и будет электрическая ось сердца. Теперь измерим угол альфа между горизонтальной плоскостью и полученной осью. В нашем примере он равен 70 °C. Это и будет положением электрической оси сердца. Однако в описании ЭКГ положение ЭОС в градусах не выражают. Если угол составляет:
1) от +30 °C до +70 °C – это нормальное положение ЭОС;
2) от +70 °C до +90 °C– вертикальное положение;
3) от 0 °C до +30 °C – горизонтальное положение;
4) от 0 °C до -90 °C – отклонение ЭОС влево;
5) от +90 °C до -150 °C – отклонение ЭОС вправо (рис. 15 г).
Для определения положения ЭОС можно использовать любые два, три или все шесть отведений от конечностей. Все полученные перпендикуляры должны сойтись в одной точке А. Но иногда найти одну точку не удается, вместо нее получается многоугольник. Это происходит в том случае, если сердце (или его электрическая ось) повернуто верхушкой вперед или назад, т. е. не находится строго во фронтальной плоскости. В этом случае говорят о неопределенном положении ЭОС. Поэтому для контроля правильности нахождения точки А не мешает подсчитать сумму зубцов QRS в трех любых отведениях. Но можно поступить по-другому. Следует запомнить, что, если сердце не развернуто верхушкой вперед или назад, что бывает не так уж часто, никогда не будут фиксироваться зубцы Q и S одновременно в отведениях I, II и III. Обязательно в каком-нибудь из них не будет Q, а в другом не будет S. Если же зубец Q есть в отведениях I, II и III одновременно, значит, сердце развернуто верхушкой вперед. Если же во всех трех отведениях присутствует зубец S, значит, сердце повернуто верхушкой назад. В обоих случаях определить положение ЭОС во фронтальной плоскости невозможно, так как она в ней не находится.
Описанный графический метод определения угла альфа очень точен, хотя и несколько громоздок. Тем не менее первое время необходимо пользоваться именно им, иначе возможны грубые ошибки в определении положения ЭОС. При некотором навыке можно сразу определить примерное положение ЭОС визуальным методом, не прибегая к расчетам. Для этого надо найти отведение, в котором сумма зубцов QRS больше, чем в остальных. Положение ЭОС совпадает больше всего с осью этого отведения, т. е. почти параллельно ему. На рисунке 15 и в примере на рисунке 16 это отведение II. Комплекс QRS, в котором сумма зубцов равна нулю, записывается в том отведении, ось которого расположена перпендикулярно ЭОС. На рисунке 16 это отведение aVL. На рисунке 15в видно, что так оно и есть. А запомнить положение электрических осей отведений не так сложно, достаточно представить треугольник Эйнтховена.
Анализ зубцов, комплексов и сегментов
На рисунке 16 изображена правильно зарегистрированная и подписанная электрокардиограмма (только вместо 4–5 комплексов в каждом отведении показано 2–4 для экономии места). Прежде всего следует проверить, равен ли милливольт 10 мм, так как это может быть важным для оценки и сравнения данной ЭКГ с другими.
В норме зубец Q ни в одном отведении не должен составлять больше 1/4 от зубца R (кроме aVR).
Сегмент S – T должен располагаться на изолинии, отклонение его вверх или вниз более чем на 0,5 мм может свидетельствовать о патологии. В отведениях V1 – V3 допустим подъем до 2 мм.
Зубец Р может быть отрицательным в отведениях III, aVL и V1, в отведении aVR он всегда отрицательный, в остальных должен быть положительным.
Зубец Т должен быть положительным во всех отведениях, кроме aVR, где он отрицательный. В отведениях III, aVL и V1 он может быть положительным, отрицательным или двухфазным.
Высота зубца R нарастает от V1 к V4, затем снижается до V6, причем достаточно плавно. Не должно быть резких перепадов высоты зубца R между соседними грудными отведениями.
Несоблюдение любого из этих условий (кроме фазности зубца Р) может свидетельствовать о наличии грубой коронарной патологии, например об инфаркте миокарда.
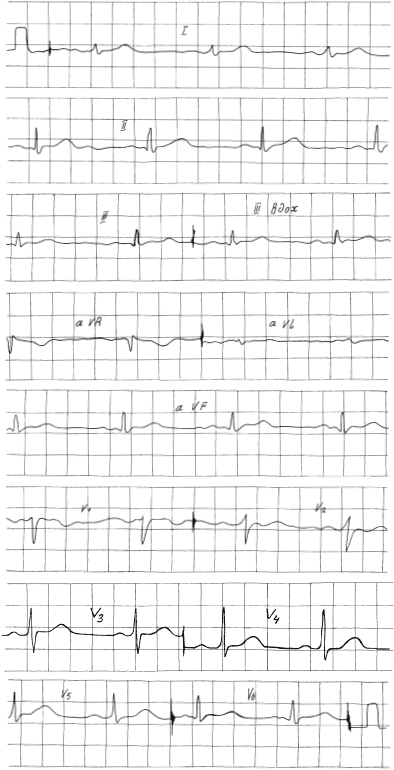
Рис. 16. Правильно записанная нормальная ЭКГ
Большое значение в этом случае имеет сравнение вновь снятой ЭКГ со старыми. Если эти (или другие) изменения возникли впервые, особенно в ближайшие дни или часы, требуется обязательная неотложная помощь. Если те же изменения отмечались на ЭКГ 3–4 месяца назад и ранее, можно думать о хроническом процессе, рубцах после перенесенного инфаркта.
Таблица 1. Параметры ЭКГ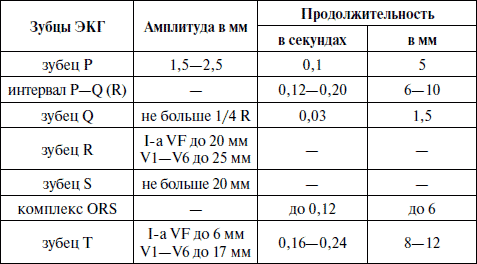
Удлинение интервала Р – Q более 0,2 с свидетельствует о нарушении (замедлении) проводимости от предсердий к желудочкам, а неправильной формы, широкие, с несколькими зубцами R или зазубринами на них комплексы QRS говорят о нарушении внутрижелудочковой проводимости. Параметры нормальной ЭКГ при скорости записи 50 мм/с и I мВ = 10 мм (табл. 1).
Жизнеопасные нарушения сердечного ритма и проводимости
Аритмия и блокадыАритмия и блокады – нарушения деятельности сердца, связанные с изменением функции проводящей системы миокарда (см. рис. 13). Возможные причины: органические поражения, миокардиты, ИБС, в том числе острый инфаркт миокарда, интоксикации различными веществами, лекарствами и др.
Нарушения ритма, и особенно проводимости, могут протекать длительное время почти бессимптомно, но могут вызывать и значительные расстройства кровообращения. Их лечение является делом врача и должно проводиться преимущественно в условиях стационара под контролем ЭКГ. Но существуют состояния, представляющие непосредственную угрозу для жизни больного, откладывать оказание помощи в этих ситуациях нельзя.
К наиболее опасным нарушениям сердечного ритма и проводимости относятся:
1) пароксизмальные суправентрикулярные тахикардии с ЧСС более 110 ударов в минуту;
2) мерцательная тахиаритмия;
3) желудочковая тахикардия;
4) частые желудочковые экстрасистолы;
5) трепетание и мерцание (фибрилляция) желудочков;
6) полная атриовентрикулярная блокада с брадикардией менее 50 ударов в минуту.
Электрокардиографическая характеристика нарушений ритма и проводимостиПароксизмальная суправентрикулярная тахикардия
Пароксизмальная суправентрикулярная тахикардия наступает внезапно. Частота сердечных сокращений достигает 140–250 в минуту. Из-за частых сокращений предсердия не успевают наполниться кровью, поэтому резко уменьшается сердечный выброс, появляются признаки сердечной недостаточности. Понижается артериальное давление, пульс становится слабым, нитевидным, больные жалуются на сердцебиение, слабость, дискомфорт в груди, могут появиться боли в области сердца, чувство нехватки воздуха.
Вернемся к рисунку 13. При суправентрикулярной тахикардии источник возбуждения лежит «выше желудочков». Он может находиться в синусовом узле, в других отделах предсердий (в этих случаях на ЭКГ перед комплексом QRS будет виден зубец Р (рис. 17а) или в атриовентрикулярном узле (в этом случае зубец Р будет наслаиваться на комплекс QRS, проявляя одновременное сокращение предсердий и желудочков (рис. 17в), или окажется позади него, так как желудочки будут сокращаться раньше предсердий (рис. 17б). Комплексы QRS похожи на нормальные, интервалы R – R одинаковы, может отмечаться снижение сегмента S – T, что видно на рисунке 17а. Это явление часто встречается при учащении сердечных сокращений и проходит после купирования тахикардии в течение нескольких десятков минут или 1–2 ч (если не вызвано другими причинами, например, инфарктом миокарда).
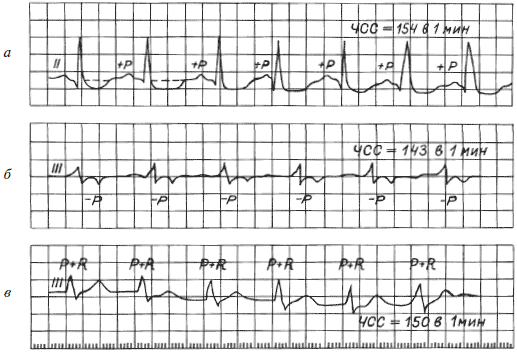
Рис. 17. ЭКГ при суправентрикулярных пароксизмальных тахикардиях
Неотложную помощь следует проводить после регистрации ЭКГ. Если такой возможности нет, то больному следует дать 50–60 капель настойки пустырника, валокордина или корвалола. При частоте сердечных сокращений до 100–110 ударов в минуту этим следует ограничиться и вызвать врачебную бригаду или госпитализировать больного. Если же частота сердечных сокращений превышает 120 в минуту, следует начинать медикаментозную терапию.
Универсальным действием и небольшим количеством противопоказаний обладает новокаинамид. Но надо помнить, что он может вызвать коллапс, поэтому больного перед введением новокаинамида надо положить горизонтально. Новокаинамид вводят внутривенно в количестве 5-10 мл 10 %-ного раствора с 10–20 мл 0,9 %-ного раствора хлорида натрия очень медленно, в течение 5-10 мин. Если у больного артериальное давление в пределах индивидуальной нормы (см. раздел «Гипертензивные кризы») или ниже, в эту смесь добавляют 0,2–0,3 мл 1 %-ного раствора мезатона. Обязательное условие: мезатон набирают первым или вторым, но не последним, шприц следует несколько раз перевернуть – перемешать раствор. Если мезатон набрать последним, большая его часть останется в игле и в канюле и попадет внутривенным одномоментно, раньше новокаинамида. Это вызывает спазм мозговых сосудов, сильные головные боли и у пожилых больных может привести к потере сознания. Спазм, как правило, проходит в течение нескольких минут, но допускать его возникновения не следует. После введения новокаинамида больной в течение 2 ч должен соблюдать постельный режим из-за опасности возникновения коллапса. Противопоказание к введению новокаинамида – аллергия на него и на новокаин.
Приступ наджелудочковой тахикардии можно также купировать внутривенно введением сердечных гликозидов: дигоксина, строфантина или коргликона. Их вводят в количестве 0,5–1 мл в 10–20 мл 0,9 %-ного раствора хлорида натрия медленно струйно. Противопоказания: передозировка сердечными гликозидами у больного, индивидуальная непереносимость, уширение комплекса QRS на ЭКГ, острый инфаркт миокарда или подозрение на него.
Изоптин (финоптин) имеет много противопоказаний и должен вводиться под контролем ЭКГ. Допустимо его введение больным с частыми приступами, которым именно он помогает особенно хорошо, а другие препараты малоэффективны (по данным анамнеза и медицинских документов). Вводят изоптин в количестве 2 мл с 0,9 %-ным хлоридом натрия – 8 мл внутривенно в течение минуты.
Больные с впервые возникшей аритмией и с некупировавшимся приступом подлежат обязательной госпитализации (до машины пешком или на носилках, в зависимости от общего состояния), хронические больные с часто возникающими приступами после восстановления нормальной частоты сердечных сокращений могут быть оставлены дома с передачей активного вызова участковому врачу. Из общественных мест (с работы, с улицы) госпитализируют всех больных.
Мерцательная аритмия
Мерцательная аритмия встречается в практике скорой помощи особенно часто. Под этим понятием клинически нередко объединяют трепетание и мерцание (или фибрилляцию) предсердий – собственно мерцательную аритмию. Их проявления сходны. Больные жалуются на сердцебиение с перебоями, «трепыхание» в груди, иногда – на боли, слабость, одышку. Уменьшается сердечный выброс, может понизиться артериальное давление, развиться сердечная недостаточность. Пульс становится неритмичным, переменной амплитуды, иногда нитевидным. Тоны сердца приглушены, неритмичны. Характерный признак мерцательной аритмии – дефицит пульса, т. е. частота сердечных сокращений, определенная аускультативно, превышает частоту пульса. Это происходит потому, что отдельные группы мышечных волокон предсердий сокращаются хаотично, и желудочки иногда сокращаются впустую, не успев достаточно заполниться кровью. В этом случае пульсовая волна образоваться не может. Поэтому частоту сердечных сокращений следует оценивать по аускультации сердца, а лучше – по ЭКГ, но не по пульсу.
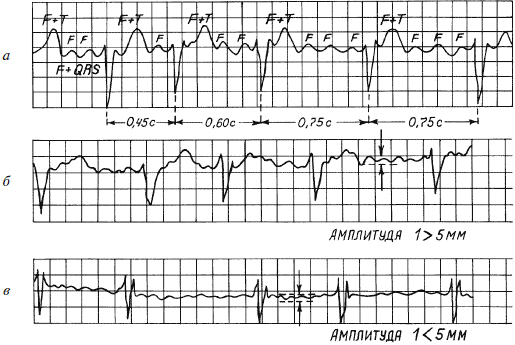
Рис. 18. ЭКГ при: а – трепетании предсердий; б – крупноволнистой форме мерцания предсердий; в – мелковолнистой форме мерцания предсердий
На ЭКГ отсутствует зубец Р (так как нет единой систолы предсердий), вместо него на изолинии присутствуют волны F различной амплитуды (рис. 18б, 18в), отражающие сокращения отдельных мышечных волокон предсердий. Иногда они могут сливаться с помехами или быть низкоамплитудными и поэтому незаметными на ЭКГ. Частота волн F может достигать 350–700 в минуту.
Трепетание предсердий – это значительное учащение сокращений предсердий (до 200–400 в минуту) при сохранении предсердного ритма (рис. 18а). На ЭКГ регистрируются волны F.
Сокращения желудочков при мерцании и трепетании предсердий могут быть ритмичными или неритмичными (что чаще), при этом может отмечаться нормальная частота сердечных сокращений, бради– или тахикардия. Типичная ЭКГ при мерцательной аритмии – мелковолнистая изолиния (из-за волн F), отсутствие зубцов Р во всех отведениях и разные интервалы R – R, комплексы QRS не изменены. Разделяют постоянную, т. е. давно существующую, и пароксизмальную, т. е. возникающую внезапно в виде приступов форму. К постоянной форме мерцательной аритмии больные привыкают, перестают ее ощущать и за помощью обращаются только при учащении сердечных сокращений (желудочков) свыше 100–120 ударов в минуту. У них следует снизить частоту сердечных сокращений до нормы, но не надо добиваться восстановления синусового ритма, так как это трудновыполнимо и может привести к осложнениям (отрыву тромбов). Пароксизмальную форму мерцания и трепетания предсердий желательно перевести в синусовый ритм, частоту сердечных сокращений также следует снизить до нормы.
Лечение и тактика в отношении больных на догоспитальном этапе практически такие же, как при пароксизмальных суправентрикулярных тахикардиях (см. выше).
Желудочковая экстрасистолия
Сами желудочковые экстрасистолы мало влияют на гемодинамику, но они могут предшествовать более грозным нарушениям сердечного ритма – желудочковой тахикардии и фибрилляция желудочков. Прогноз особенно неблагоприятен при частых желудочковых экстрасистолах (более 10 экстрасистол в минуту), групповых, политопных (т. е. исходящих из разных отделов желудочков, а поэтому разных по форме). Эти нарушения могут быть и ранним предвестником развивающегося инфаркта миокарда. На ЭКГ перед желудочковой ЭС отсутствует зубец Р, комплекс QRS расширен и деформирован (см. также раздел «Методика регистрации и ориентировочной оценки ЭКГ. Оценка источника возбуждения» и рис. 14б).
Больным со всеми видами желудочковых экстрасистол необходима неотложная терапия. Она будет рассмотрена далее.
Желудочковая тахикардия
Желудочковая тахикардия – одно из серьезных нарушений работы сердца. Оно обычно возникает на фоне тяжелого поражения миокарда и сопровождается быстрым нарастанием недостаточности кровообращения. На ЭКГ отмечаются очень частые и ритмичные (до 140–220 в минуту) сокращения желудочков сердца с изменением комплекса QRS наподобие описанных выше желудочковых экстрасистол (рис. 19а).
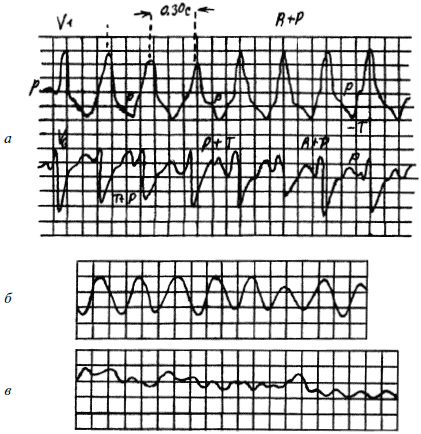
Рис. 19. ЭКГ при: а – желудочковой тахикардии; б – трепетании желудочков; в – мерцании (фибрилляции) желудочков
Во время приступов желудочковой тахикардии больные жалуются на боли в сердце, отмечаются бледность и влажность кожных покровов, быстро увеличивающаяся одышка, появление и нарастание хрипов в легких, падение артериального давления. Таким больным требуется немедленная и активная помощь.
Оказание помощи начинают с нанесения прекардиального удара кулаком в среднюю треть грудины. Иногда это обрывает приступ.
Препаратом выбора при желудочковой тахикардии и частой желудочковой экстрасистолии является лидокаин. 4–6 мл 2 %-ного раствора лидокаина вводят внутривенно в 14 мл 0,9 %-ного раствора хлорида натрия за 2 мин. В большинстве случаев приступ прекращается.
Если этого не происходит, введение лидокаина через 5 мин повторяют. Можно ввести внутривенно новокаинамид по методике, описанной для лечения пароксизмальных суправентрикулярных тахикардий. Введение сердечных гликозидов противопоказано.


