
Полная версия
Реальные пути увеличения продолжительности жизни человека
Ни гриппу, ни сердечно-сосудистым заболеваниям болезни позвоночника не уступают по величине материальных потерь, связанных с лечением и социальным обеспечением больных, которые несёт общество. Всемирная организация здравоохранения (ВОЗ) констатирует: «… по статистике ВОЗ болями в позвоночнике страдает от 40% до 80% взрослого населения в период наиболее активной трудовой деятельности, начиная примерно с 25 лет».
В России в структуре заболеваемости с утратой трудоспособности взрослого населения более 50% составляют заболевания периферической нервной системы – болевые синдромы в спине и конечностях, на долю которых в амбулаторно-поликлинической практике приходится 76% всех случаев и 71,9% дней нетрудоспособности, а в неврологических стационарах соответственно – 55,5% и 48,1%. Высок также и процесс инвалидизации: среди инвалидов с заболеваниями периферической нервной системы в 80% случаев наблюдаются вертеброгенные (вызванные заболеванием позвоночника) поражения. Кроме того, боли в спине и шее ограничивают жизнедеятельность, снижают качество жизни пациентов (Попелянский Я. Ю., 1989), изменяют психику и поведение людей. Более чем у половины пациентов, страдающих остеохондрозом позвоночника, имеются признаки хронического эмоционального напряжения.
По данным Национального центра статистики здоровья населения США (National Center for Health Statistics), люди в возрасте до 45 лет чаще всего ограничивают свою активность из-за постоянных болей в спине и шее, а распространённость хронической боли в спине составляет 26 – 32% взрослого населения. Патология позвоночника занимает 5 место среди причин госпитализации и 3 место среди причин хирургического лечения.
С возрастом у человека появляется целый комплекс хронических заболеваний, приводящих к снижению жизненной активности, к снижению или потере трудоспособности, госпитализации, оперативному вмешательству и, в целом, к сокращению продолжительности жизни. Такими заболеваниями являются остеохондроз позвоночника, воспалительные и дистрофические заболевания ЖКТ, почек, поджелудочной железы, заболевания сердца и кровеносных сосудов. В следующей части мы докажем, все эти заболевания имеют общую причину, а именно, спастические состояния межпозвонковых мышц.
Боли в спине знакомы почти каждому. Диагноз остеохондроз позвоночника (ОП) при обследовании позвоночника ставят практически каждому человеку после 50 лет.
Пояснично-крестцовый радикулит (современная терминология – радикулопатия) часто является фактором временной нетрудоспособности и может считаться одним из бичей человечества. В лучевой диагностике при обследовании позвоночника в 88% случаев областью интереса является пояснично-крестцовый отдел позвоночника, в 7% случаев шейный и в 5% – грудной отдел позвоночника (Васильев А. Ю., Витько Н. К., 2000). В ряде случаев заболевания позвоночника становятся причиной инвалидности.
Итак, общепринятыми медицинскими представлениями на протяжении последних 60 лет являются следующие положения:
Остеохондроз позвоночника это заболевание, которое следует лечить.
Остеохондроз позвоночника является самым массовым заболеванием.
Остеохондроз позвоночника вызывает болевые синдромы.
Лечение заболеваний позвоночника требует больших усилий и большого количества времени, тем не менее, в ряде случаев оно оказывается неэффективным. В то же время, существует ряд профилактических и реабилитационных систем, способствующих восстановлению позвоночника и сохранению его здорового состояния. Однако, занятие по этим системам требует от человека определенной силы воли и значительных усилий, которые не всякий здравомыслящий человек станет тратить без уверенности в жизненной необходимости и эффективности. Если здоровье в норме, требуется очень серьезная мотивация для работы по его поддержанию. Когда же возникают серьезные проблемы со здоровьем, заниматься профилактикой поздно, а реабилитацией тяжело или уже невозможно. Альтернативой является ранняя диагностика заболеваний и применение реабилитационных систем, эффективных на ранних стадиях развития хронических заболеваний.
Но каждому, кто уже столкнулся с этой проблемой, хочется знать, в какой степени проблемы позвоночника могут быть выявлены на ранних стадиях. Могут ли заболевания позвоночника быть предотвращены или полностью излечены? Какие реабилитационные системы для этого достаточно эффективны? И, наконец, какие заболевания внутренних органов, ассоциированные с заболеваниями позвоночника, могут быть предотвращены на ранних стадиях развития, благодаря применению немедикаментозных реабилитационных методов и оздоровительных систем?
С остеохондрозом позвоночника связаны вышеописанные нарушения состояния автономной нервной системы. В какой степени наше здоровье зависит от состояния позвоночника? Возможно ли восстановление здоровья при наличии необратимых изменений в дисках и позвонках? На все эти вопросы мы попробуем ответить исходя из нашего клинического и научно-исследовательского опыта.
3.2. Что такое остеохондроз позвоночника?
Название патологии – остеохондроз – словосочетание, обозначающее дистрофическое (вызванное недостаточным питанием) изменение позвонков (остео) и межпозвонковых дисков (хондра). Окончание -оз означает дистрофическое состояние тканей. До сих пор большинство людей в нашей стране боль в спине, пояснице и позвоночнике почти однозначно связывают с остеохондрозом позвоночника. Это как бы стало синонимом в медицинской практике. В этой главе мы расскажем и докажем до какой степени это сопоставление неверно. Сначала мы опишем остеохондроз с позиции ортодоксальной медицины, а затем с научной точки зрения на основе современных данных, полученных на новейших магнитно-резонансных томографах и компьютерных томографах. В следующей части мы приведём собственные научные результаты, полученные в ходе наших исследований в крупнейших научных медицинских центрах Москвы.
В межпозвонковых дисках и телах позвонков происходит целый ряд дистрофических процессов, являющихся следствием утраты здорового состояния позвоночника. Студенистое тело диска с пульпозным ядром в его центре поддерживается фиброзным кольцом – очень прочной структурой, не позволяющей диску выходить из пространства между позвонками. Однако при силовых перегрузках позвоночника возможен частичный или полный разрыв фиброзного кольца, через который хрящевая ткань и пульпозное ядро могут выходить из пространства между телами позвонков в сторону спинного мозга и деформировать – сжимать канал спинного мозга (дуральный мешок). Это называется грыжей диска, которая является, как правило, следствием травмы позвоночника.
Помимо грыж диска существует грыжа Шморля – пролапс (погружение диска в тело позвонка). Это возникает вследствие дистрофического изменения смежной с диском поверхностью позвонка, так называемой гиалиновой пластиной. В теле позвонка в результате дистрофического процесса образуется полость, в которую проваливается межпозвонковый диск. Более того, в грыже Шморля могут образовываться воздушные полости, что говорит о том, что дистрофия тела позвонка провоцирует пролапс диска, а не диск продавливает тело позвонка. Наконец, существует остеохондроз позвоночника – бич XX века, который до недавнего времени по представлениям неврологов считался источником болей в спине и позвоночнике и главным врагом здоровья человека.
Определение патологий позвоночника до сих пор являются предметом дискуссий. На III Всесоюзном съезде травматологов и ортопедов (1976 год) было достигнуто согласие в том, что же понимать под термином «остеохондроз позвоночника»: «Первично это заболевание позвоночника, и значительная часть его клинических проявлений носит характер ортопедических синдромов» (вертебральные синдромы, по Я. Ю. Попелянскому). Методы лечения остеохондроза при этом преимущественно ортопедические. Дальнейшее развитие процесса приводит к воздействиям на нервные образования (и на питающие их сосуды) в позвоночном канале и межпозвонковых отверстиях, обусловливая неврологические синдромы – их компрессии (сжатие нервов) или ишемии (недостаточность кровообращения) – синдромы (сочетание симптомов), вертеброгенные (происходящие из позвоночника) по происхождению, но неврологические по своему характеру. Они требуют преимущественно неврологического (консервативного) или нейрохирургического лечения (декомпрессии). «Остеохондроз позвоночника» с 1981 г. был включён в классификацию болезней периферической нервной системы в нашей стране.
Причины неврологических проявлений остеохондроза в отечественной медицинской литературе строго не определены, и их рассматривают следующим образом: «В результате сложных биохимических, сосудистых и других процессов фиброзное кольцо разрыхляется, пульпозное ядро внедряется в него и, в конечном счете, прорывает фиброзное кольцо. Чаще всего страдают наиболее нагружаемые нижние поясничные и нижние шейные сегменты. Так образуются грыжи дисков. Грыжа диска может сдавливать корешки спинного мозга и сам спинной мозг, а также его конечный отдел, именуемый конским хвостом. Чаще всего грыжа диска вызывает боль в спине, а затем уже в ноге. При этом раздражаются нити „конского хвоста“ – пучка нервных волокон, выходящих из конца спинного мозга в области 12-го грудного позвонка – первого поясничного позвонка. Спинного мозга в поясничном отделе позвоночника нет. Из нитей „конского хвоста“ образуется самый мощный седалищный нерв (ishiadicus). Отсюда и старое название болезни – ишиас. Компрессионные синдромы остеохондроза позвоночника составляют только одну треть проявлений остеохондроза позвоночника. Большинство же его проявлений – многочисленные рефлекторные синдромы. Для удобства их разделили на три большие группы: мышечно-тонические, нейродистрофические, вегетативно-сосудистые синдромы». Эту типичную для описаний остеохондроза позвоночника цитату мы взяли из ординарной публикации в медицинском журнале. Она принципиально не отличается от прочих описаний.
В целом, остеохондроз позвоночника это заболевание человека как биологического вида, «болезнь цивилизации», связанная с прямохождением и с условиями «эксплуатации позвоночника» в условиях современной жизни. Так писал Яков Юрьевич Попелянский (1917 – 2003), профессор, известный невропатолог, автор теории «остеохондроз позвоночника». С этими формулировками до сих пор согласны большинство невропатологов.
Истинный остеохондроз позвоночника впервые описал в 1933 г. А. Хилдебрант (A. Hildebrandt). Под остеохондрозом позвоночника первоначально предлагалось понимать истончение межпозвонковых дисков, их обезвоживание, снижение тургора, фрагментацию пульпозного ядра, истончение гиалиновых пластин, радиальные и концентрические щели, внедрение пульпозного ядра в субстанцию тел позвонков (грыжи Шморля) и изменение формы позвонков. То есть первоначально остеохондроз позвоночника это только дистрофическое изменение тел позвонков и межпозвонковых дисков без болевого синдрома.
В англоязычной литературе к дистрофическим процессам в позвоночнике применяют следующие термины: дегенеративное заболевание диска (degenerative disk disease – DDD), грыжа диска (herniated disc), спондилоз, спондилоартроз. Ряд неврологичеcких симптомов (болей) в позвоночнике попадает под термин «миофасциальный болевой синдром» (myofascial pain syndrome). В западной медицинской классификации существуют два самостоятельных заболевания: degenerative disk disease и myofascial pain syndrome.
Считается, что нездоровое состояние позвоночника способно порождать ряд неврологических синдромов. Эти синдромы получили название: краниалгия (головная боль), торакалгия (боль в груди), брахиалгия (боль в плече), ишиалгия (боль в ноге) и др. Кроме того, болевые ощущения могут иррадиировать по обширной вегетативной сети в висцеральную сферу (сердце, лёгкие, плевру, печень, поджелудочную железу, кишечник и т.д.) – висцеральные синдромы.
Таким образом, в российской теории остеохондроза имеются два положения, принципиально противоречащие международной классификации:
1) болезни периферической нервной системы и болезни костно-мышечной системы, к которым относятся дистрофические заболевания позвоночника, являются самостоятельными и различными классами заболеваний;
2) термин «остеохондроз» применим только к дистрофическим состояниям межпозвонкового диска и позвонка; этим термином неправомерно называть весь спектр дистрофических заболеваний позвоночника.
Имеются два полюса в интерпретации патологий позвоночника.
Первый – радикулопатия (в прошлом использовался термин радикулит), вызывающая неврологические синдромы, в основном, люмбаго-ишеалгические (поясничные боли и боли в бедре из-за воспаления седалищного нерва) без значимых дистрофических изменений в дисках.
Второй, наоборот, дистрофические проявления обнаруживаются в позвоночнике без каких-либо неврологических синдромов.
Между двумя этими полюсами лежит множество различных комбинаций и вариантов патологий, создающих весьма противоречивую картину из многих причин и стадий развития остеохондроза. Термин остеохондроз до сих пор служит для обозначения множества различных патологий, и его следует уточнять в каждом отдельном случае.
В последние годы от терминов радикулит и остеохондроз было предложено отказаться из-за их несоответствия современной классификации. Именно в связи с этим многообразием патологий от употребления обобщающего термина остеохондроз в настоящее время отказывается большинство специалистов вертебрологов (специалистов по патологиям, связанным с состоянием позвоночника). Врачи неврологи и терапевты по-прежнему используют термин остеохондроз.
Помимо описанных выше дистрофических изменений в диске, называемых остеохондрозом, имеется большой перечень дистрофических изменений в позвоночнике, принятый в отечественной медицине.
К ним относятся:
– протрузии – местные незначительные выпячивания дисков;
– грыжи дисков – выпячивание диска в сторону спинного мозга;
– деформирующий спондилез – дистрофические изменения продольных связок, возникающие в процессе старения;
– спондилоартроз – дистрофические изменения в связочно-суставном аппарате позвоночника;
– спондилолистез – смещение позвонков;
– нестабильность – гиперподвижность смежных позвонков;
– сужение межпозвонковых отверстий, приводящее к компрессии (сдавливанию) нервных корешков;
– ишемия канала нервного корешка и спинномозгового нерва – сужение и изменение структуры кровеносных сосудов, нарушение кровообращения и трофики;
– дистрофические изменения в кровеносных сосудах, питающих тела позвонков и связочно-суставной аппарат позвоночника;
– компрессия спинного мозга или пучка нервов, проходящих в спиномозговом канале;
– компрессионные переломы позвонков – разрушение внутренней структуры тела позвонка и снижение его толщины;
– грыжа Шморля – внедрение диска в тело позвонка – пролапс.
3.3. Проявление остеохондроза и других дистрофических изменений позвоночника
Рассмотрим один типичный пример из клинической практики. На приведённом ниже снимке поясничного отдела позвоночника, полученном в магнитно-резонансном томографическом (МРТ) исследовании позвоночника, имеется целый ряд типичных патологических проявлений, часть из которых мы рассмотрим позднее (рис. 3.1). Такой набор патологий не редкость для позвоночника шестидесятилетнего человека. Обследование было вызвано болями в пояснице. Этого пациента в возрасте 58 лет мы обследовали и лечили сами.
Внимание врачей в первую очередь привлекают 6 межпозвонковых дисков с изменённой структурой. В дисках отсутствует светлое пульпозное ядро, вместо этого присутствует более тёмная хрящевая структура. Толщина дисков снижена. Это три диска между 9 и 12 грудными позвонками и три диска между 3 поясничным и крестцом. Поверхности позвонков, примыкающие к дискам (гиалиновые пластины), имеют значительные неровности, вызванные дистрофическими процессами в самих позвонках. Диски между 12 грудным позвонком и первым поясничным, а также между первым и вторым, вторым и третьим поясничными позвонками имеют нормальную толщину и пульпозное ядро (светлое образование в середине диска). Между 11 и 12 грудными позвонками имеется грыжа диска – выпячивание диска в сторону спиномозгового канала, внутри которого проходит спинной мозг. Формулировка диагноза – остеохондроз грудного отдела позвоночника в области 9 – 12 грудных позвонков, грыжа диска в области 11 грудного позвонка, остеохондроз поясничного отдела в области третьего поясничного позвонка – крестца. Листез – смещение 5-го поясничного позвонка относительно крестца.
Когда такой диагноз попадает к невропатологу, он делает однозначный вывод, что боли в спине вызваны остеохондрозом позвоночника – разрушением межпозвонковых дисков и грыжей диска. Так как остеохондроз необратим, как дистрофическое заболевание, то можно задержать его дальнейшее развитие с помощью хондропротекторов – препаратов, ориентированных на сохранение дисков, а лечить нужно только грыжу с помощью вытягивания позвоночника или оперативного удаления грыжи. Все врачи согласятся с таким диагнозом и такими рекомендациями.
По современным научным представлениям, диагноз неточен, а рекомендации ошибочны! Верен только анализ снимка на предмет дистрофических изменений в косто-хрящевых тканях. Что при анализе снимка выпадает из поля зрения врачей? Об этом мы будем говорить в следующих разделах и снова вернёмся к этому снимку.
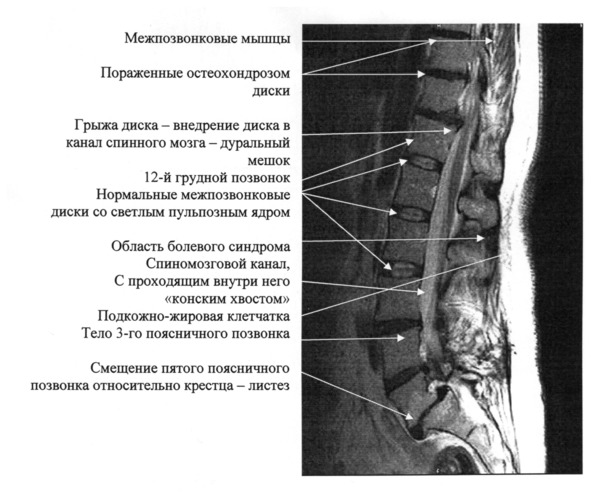
Рис. 3.1. МРТ-снимок поясничного отдела позвоночника.
3.4. Представление различных медицинских школ о грыжах межпозвонковых дисков и неврологических проявлениях грыж
Отдельным вопросом является связь болевых синдромов с грыжами дисков. Роль грыж межпозвонковых дисков в возникновении радикулитной симптоматики ни у неврологов, ни у специалистов по лучевой диагностике до сих пор не вызывает сомнения. Однако в последнее десятилетие с развитием методов магнитно-резонансной томографии (МРТ) эта гипотеза также подверглась серьезной критике. МРТ позволяет анализировать не только изменение формы и размеров отдельных морфологических структур, но и состояние тканей. Появилась возможность оценивать соотношение различных веществ в тканях: кальций, жидкость, жир. Анализ состояния тканей и изучение состояния позвоночника молодых людей заставляет пересмотреть представления о процессе развития дистрофических изменений в позвоночнике.
В последние два десятилетия всё больше исследователей приходит к выводу о том, что боли в позвоночнике возникают также не по причине грыж межпозвонковых дисков. Основанием для этого вывода стали множественные наблюдения за состоянием пациентов, у которых в результате неврологического или мануального лечения полностью и на многие годы исчезали неврологические синдромы при сохранении всех дистрофических изменений в позвоночнике, попадающих под определение остеохондроза позвоночника, включая грыжи дисков. Известно множество случаев, когда болевые синдромы, мучившие больного несколько месяцев, не позволяя ни ходить, ни сидеть, проходили после одного – двух сеансов терапии (рефлексотерапии или мануальной терапии).
Многие клиницисты отвергали дискогенную теорию радикулита. Брайлсфорд, проанализировав 10000 рентгеновских исследований при поясничных болях, нашел остеохондроз только в 10% случаев (Brailsford J.F., 1955). Брайлсфорд писал, что с точки зрения рентгенологической не может быть и речи о главенствующей роли дисков в происхождении (этиологии) пояснично-крестцовых болей.
Доктор Вольф (Wolf G.D.) (по Васильев А. Ю., Витько Н. К., 2000) привел результаты обследования 50000 пациентов с пояснично-крестцовой радикулопатией: 40% пациентов с изменениями на рентгенограммах не имели клинических проявлений и, наоборот, 40% больных имели клиническую симптоматику без рентгенологической. И только у значительно меньшего процента обследованных лиц боли в позвоночнике совпадали с областями дистрофических проявлений в дисках (Wolf G.D., Вена, 1995 г. Материалы международного симпозиума по ортопедии).
Сама теория остеохондроза позвоночника в последние два десятилетия подвергается серьёзной критике. Критикуя традиционную, ортодоксальную теорию остеохондроза, профессор Г. А. Иваничев в «Атласе мануальной терапии» в 1997 г. отмечает: «Структурно-нозологический принцип, предполагающий первичное дистрофическое поражение диска ответственным за болезненные проявления опорно-двигательного аппарата, привел к созданию многочисленных классификаций, часто противоречивых и трудных для практического применения». «Основополагающая идея патологии опорно-двигательного аппарата, в том числе и позвоночника, заключается в признании ведущей роли функциональных изменений, являющихся первичными».
В 1996 выходит книга М. Жолондза «Остеохондроз позвоночника – заблуждение». М. Желондз показал, что боли в позвоночнике, считающиеся проявлением остеохондроза, устраняются методами рефлексотерапии, а остеохондроз как проявления дистрофии и грыжи дисков сохраняются (Жолондз М., 1996)
Главный научный сотрудник Российского центра рентгено-радиологии доктор медицинских наук П. Л. Жарков в своей книге под названием «Поясничные боли» пишет о теории остеохондроза: «….. умозрительные утопические учения приносят вред не только общественным, но и конкретным природоведческим наукам, и в частности медицине. Примером этому может служить наше отечественное изобретение – учение об остеохондрозе как причине не только всех болей в области позвоночника, но и практически всех болевых синдромов в опорно-двигательной системе. Результат таких учений один – вред медицинской науке и больному, поскольку, создавая видимость научной обоснованности, эти лженаучные учения тормозят развитие настоящих продуктивных научных исследований» (Жарков П. Л. и др. 2003).
На теории остеохондроза воспитывается уже несколько поколений врачей различных специальностей – неврологов, ортопедов, ревматологов, терапевтов, хирургов и рентгенологов. Но в этой теории имеется ряд принципиальных ошибок, описанных П. Л. Жарковым (Жарков П. Л. и др. 2001, Жарков П. Л., 2003, 2005). Остеохондрозу по этой теории приписываются множество неврологических синдромов, которые на самом деле являются миофасциальными синдромами.
По мнению П. Л. Жаркова «никаких корешковых синдромов в естественных условиях не бывает и в принципе быть не может, а такие диагнозы как корешковый синдром, радикулит, остеохондроз позвоночника (в качестве неврологического диагноза при болях) следует расценивать как курьёз, обусловленный явно недостаточной анатомической грамотностью врача». «Болевой синдром в позвоночнике нельзя отождествлять с патоморфологией остеохондроза» (Жарков П. Л., 2003).
Из этого следует, что неврологические синдромы – боли в спине, позвоночнике и конечностях напрямую не связаны с реальным остеохондрозом позвоночника, протрузиями и грыжами дисков.
Ещё большей нелепостью является понятие пояснично-крестцового радикулита. Радикулит расшифровывается как воспаление (-ит) радикула – нервного корешка. Пояснично-крестцовый отдел это область 3-го – 5-го поясничных позвонков и крестца. Именно в этом месте чаще других участков позвоночника возникают боли. Нелепость состоит в том, что в этом отделе позвоночника нет спинного мозга – он закончился на уровне 11 – 12 грудных позвонков. Никаких корешков в этом отделе нет и, соответственно, не может быть их воспаления. В поясничном отделе имеется пучок прочных нервов, называемый конский хвост. Часто врачи отождествляют нити конского хвоста, выходящие из позвоночника через межпозвонковые отверстия, с нервными корешками, что совершенно не правомерно. Синдромы сдавления конского хвоста имеют другую симптоматику, не совпадающую с так называемым корешковым синдромом.
Однако на уровне 5-го поясничного позвонка от конского хвоста почти ничего не остаётся, и сдавить нервы конского хвоста не представляется возможным. Его нервы уходят из позвоночника несколько выше через межпозвонковые отверстия 2-го – 4-го поясничных позвонков, образуя седалищный нерв. А в пояснично-крестцовом отделе проходят нервы, управляющие функциями тазовых органов. При радикулитах нарушений этих функций, как правило, не наблюдается. Итак, в пояснично-крестцовом отделе нечего сдавливать грыжей диска. Там не может быть воспалённых корешков. Вообще в этом отделе кроме мышц нечему воспалятся. И, наконец, доказано, что лечение антибиотиками не устраняет проявления, так называемого, радикулита. Но врачи-невропатологи до сих пор продолжают ставить диагноз радикулит или радикулопатия.
Уже более 20 лет назад ведущие диагностические центры (в частности, Центр вертебрологии Кремлёвской поликлиники) отказались от употребления терминов пояснично-крестцовый радикулит и остеохондроз позвоночника, в качестве неврологического синдрома (Гончарова Н. М., 2000).





