
Полная версия
Спутник кормящей матери. От беременности до отлучения
Иногда из-за проблемной беременности индуцированные роды оправданы. Для младенца может быть рискованно оставаться в матке, если беременность продолжалась уже 42 недели, если у матери высокое давление или внутриматочная инфекция или если у нее есть другие проблемы со здоровьем, например диабет. Индукция родов также может быть необходима, если младенец перестает расти или когда околоплодных вод очень мало. Однако многие врачи индуцируют роды во имя удобства матери, медицинских работников и сотрудников роддома. Врач может рекламировать матери индуцированные роды, описывая их как рутинную процедуру, чтобы избежать срочной поездки в роддом в середине ночи, чтобы обеспечить присутствие на месте тех или иных членов семьи или же выражая обеспокоенность размерами младенца. Некоторые матери могут требовать запустить им роды только потому, что устали от беременности.
Ничто из перечисленного не является достаточной причиной для искусственного запуска родов. Широкомасштабные исследования подтверждают, что индукция родов повышает вероятность сложных родов и оперативного родоразрешения, не улучшая показатели для новорожденных.
Природа начинает готовиться к родам на протяжении последних недель беременности. Младенец опускается в таз; шейка матки продвигается вперед и начинает размягчаться. Легкие младенца созревают, он получает материнские антитела, которые будут предохранять его от инфекций в первые недели жизни, и обзаводится жировой прослойкой. Его тело накапливает больше железа, у него развивается способность к координированному сосанию и глотанию. Когда младенец готов родиться, он выделяет немного гормона, который, в свою очередь, стимулирует тело матери к синтезу гормонов, начинающих роды. Когда готовы и младенец, и материнские гормоны, и матка, и ее шейка, и плацента, тогда и начинаются схватки. Если схватки начинаются самопроизвольно, рожать обычно легче, а младенцы чаще рождаются готовыми сосать.
Если мать согласилась на индуцированные роды, она обычно оказывается в роддоме раньше, чем начинаются продуктивные или даже какие бы то ни было схватки. Если ей неправильно определили предполагаемую дату родов, младенец может быть рожден на несколько недель раньше срока. У функционально незрелых недоношенных младенцев возрастает риск осложнений, таких как нестабильность температуры тела, низкий уровень сахара в крови, проблемы с дыханием и желтуха. Дети, рожденные на три или более недель раньше срока, часто не умеют хорошо сосать до примерно того момента, когда они должны были бы родиться.
Если вскрытие плодного пузыря не приводит к эффективным схваткам, их могут усилить искусственным окситоцином (питоцином). Во время нормальных схваток мать производит собственный окситоцин, который заставляет тело также производить эндорфины – естественные обезболивающие. Питоцин же, вводимый внутривенно, не доходит до мозга и, таким образом, не стимулирует выброс естественных эндорфинов. Кроме того, что схватки, вызванные питоцином, более болезненны, они часто длятся дольше, а матка из-за все того же питоцина не может полностью расслабляться между схватками. Поскольку питоцин увеличивает стресс как для мышц матки, так и для младенца, матери будет необходимо постоянное подключение к аппарату для кардиотокографии плода (КТГ). В результате она может оказаться прикована к кровати, вместо того чтобы помогать схваткам, двигаясь свободно, а также не сможет принять расслабляющий душ или ванну, чтобы уменьшить боль. Недавнее исследование, рассмотревшее несколько тысяч случаев первых родов, продемонстрировало, что при родах, начавшихся искусственно – с прокола пузыря, введения питоцина или того и другого, – вероятность кесарева сечения возрастает минимум в четыре раза, максимум в десять. Многие из этих женщин и остальных своих детей будут рожать с помощью кесарева сечения.
При индуцированных или самопроизвольно начавшихся родах большинство женщин в наши дни выбирают эпидуральную анестезию – введение наркоза и анестетика в пространство вокруг спинного мозга. Медикаменты блокируют нервные импульсы от нижних участков спинного мозга, и в результате пациент меньше чувствует нижнюю часть тела.
80 процентов женщин убеждаются, что в их случае эпидуральная анестезия качественно облегчает боль от схваток. Однако от нее могут проистекать нежелательные осложнения. Роды обычно длятся дольше. Сами схватки становятся слабее и реже, поскольку эпидуральная анестезия понижает производство собственного окситоцина в организме матери, а это и есть то вещество, из-за которого матка сокращается. Это значит, что ей с большей вероятностью понадобится искусственный окситоцин. Она не сможет испытать тот окситоциновый взрыв, который приводит к самым сильным сокращениям в конце родов, когда ребенок появляется на свет, и который помогает матери влюбиться в свое дитя с первого взгляда.
У эпидуральной анестезии есть и другие побочные эффекты. Поскольку медикамент блокирует нервы, регулирующие артериальное давление, у трети женщин, получающих эпидуральную анестезию, давление падает, а в 12 процентах случаев это падение достаточно серьезно, чтобы младенцу стало заметно не хватать кислорода. Чтобы предотвратить падение артериального давления, матери могут влить большое количество жидкости внутривенно еще перед тем, как ввести эпидуральную анестезию. Из-за этой жидкости может позже прийти молоко.
Если мать получает и эпидуральную анестезию, и питоцин, это может повлиять на сердцебиение младенца. Исследование первородящих матерей, получивших и то и другое вмешательство, обнаружило, что в половине случаев роды закончились кесаревым сечением из-за патологического состояния плода.
Эпидуральная анестезия также часто вызывает расслабление мышц тазового дна, что может повлиять на способность головы младенца конфигурироваться и поворачиваться, проходя через родовой канал. Это может привести к неправильному предлежанию (то есть младенец будет опускаться лицом к животу или к боку матери), что затрудняет роды, или же к тому, что он вовсе не сможет опуститься, что и становится показанием к кесареву сечению. Эпидуральная анестезия также уменьшает способность женщины тужиться (а некоторые и вовсе не могут пошевелить нижней частью тела), из-за чего может оказаться необходимо прибегнуть к щипцам или вакууму. Вероятность кесарева сечения возрастает в три раза, если женщине ввели эпидуральную анестезию. После эпидуральной анестезии также растет риск сильного послеродового кровотечения.
Примерно у 24 процентов женщин после применения эпидуральной анестезии поднимается температура. Поскольку любая повышенная температура может означать инфекцию у матери, младенца придется проверить. Если и у него температура, его подвергнут новым проверкам и начнут лечить антибиотиками. В одном крупномасштабном исследовании выявилось, что у тех матерей, у которых была повышена температура во время родов, чаще рождались дети с низкими баллами по шкале Апгар, низким мышечным тонусом и судорогами, чем у матерей с нормальной температурой. А младенец, которого проверяют и лечат от температуры, разлучен с матерью в те самые часы, когда лучше всего начинать кормление грудью.
Подготовка к нормальным родам
• Посетите курсы для подготовки к родам, лучше всего такие, где преподают сертифицированные инструкторы методов Ламаза или Брэдли, чтобы узнать больше о нормальных родах.
• Осознайте, что ПДР (предполагаемая дата родов) – весьма приблизительна. Скажите врачу и акушерке, что предпочитаете ждать, пока роды начнутся сами.
• Если врач или акушерка беспокоится за младенца, попросите делать вам КТГ раз в два-три дня, чтобы убедиться, что с малышом все хорошо.
• Оставайтесь дома на начальном этапе родов, пока не отойдут воды или пока не будет схваток длиной в минуту каждые три-четыре минуты.
• Подумайте о том, чтобы нанять доулу, – она помогла бы вам пережить все этапы родов (прим. научного редактора: доула – помощница, психологически поддерживающая рожающую женщину. Доказано, что присутствие доулы уменьшает вероятность вмешательств в роды).
• Используйте ванну или душ – это хорошие способы снизить интенсивность ощущений от схваток.
• Постарайтесь избежать эпидуральной анестезии, пока не настанет стадия интенсивных схваток и шейка матки не раскроется до 5 см.
• Если вы чувствуете, что вам нужна анестезия, попросите о такой, которую контролировали бы вы сами.
• Как только шейка матки полностью раскроется, принимайте вертикальные позы, чтобы сила тяжести работала на вас; в такой позе увеличивается диаметр тазового отверстия, а младенцу проще опускаться по родовому каналу.
• Когда начнете тужиться, постарайтесь между потугами отдыхать. Тужьтесь только тогда, когда вас тужит или когда акушерка советует это делать. Тужьтесь коротко, каждый раз по 4–6 секунд – вам надо беречь силы.
Дело не только в том, что у матерей, чьи роды удлинились и усложнились из-за медицинских вмешательств, молоко зачастую приходит позже, но и их младенцы часто менее активны у груди. Ребенок обычно более всего склонен сосать, если он рожден без применения как внутривенного наркоза, так и эпидуральной анестезии. И наоборот, младенец менее активно сосет, если его матери во время родов вливали медикаменты как внутривенно, так и эпидурально. Несмотря на успешное обезболивание, многие женщины после эпидуральной анестезии остаются недовольны своими родами.
Если вы уверены, что хотите обезболить роды, вы можете попросить эпидуральную анестезию, контролируемую самой пациенткой. Такая возможность есть во многих роддомах и родильных центрах. Это позволяет матери добавлять себе дозу наркоза и анестезии, когда она чувствует в этом необходимость. Доза невелика, так что она выключает болевые рецепторы, но позволяет больше двигаться в кровати. Как только шейка матки полностью раскрылась, эпидуральную анестезию можно выключить, чтобы женщина смогла реагировать на потуги. Матери обычно лучше восстанавливаются после такой анестезии, раньше начинают ходить, что помогает восстановить нормальную функцию мочевого пузыря и может также предотвратить усиленное кровотечение. Поскольку ребенок таким образом получает меньше наркоза, он чаще демонстрирует нормальный интерес к груди и способность к ней прикладываться.
Если вам предстоит плановое кесарево
Есть немало данных, говорящих, что ребенка, рожденного более чем за семь дней до ПДР, могут ожидать те или иные трудности. Проблемы с дыханием, инфекции, низкий уровень сахара в крови и необходимость интенсивной терапии особенно часто встречаются у младенцев, родившихся на 37-й неделе и ранее. Эти проблемы обычно приводят к разлучению матери и младенца и к позднему началу грудного вскармливания. Кроме того, младенцы, родившиеся в 37 недель или ранее, часто плохо сосут (см. «Сильно недоношенный или больной младенец», стр. 151).
Невзирая на эти риски, треть кесаревых сечений производится до 39 недель беременности. Если вам должны делать кесарево, настаивайте на том, чтобы его запланировали после 39 недель или же после того, как тестирование покажет созревание легких младенца. Советы по кормлению грудью после кесарева вы найдете на стр. 66 и далее.
Подготовка к первым дням
Подготовка сосков
Часто матерям, планирующим кормить грудью, советуют на протяжении беременности готовить соски к кормлению. На самом деле, исследования демонстрируют, что упражнения для «закаливания» сосков, такие как растирание или покручивание, не влияют на предотвращение трещин на начальных стадиях кормления грудью. Более того, физическая подготовка сосков скорее способствует появлению трещин. Блондинки и рыжие, будь у них особенно чувствительная кожа или нет, обычно не страдают от трещин сосков сильнее, чем другие женщины. Чтобы предотвратить трещины сосков, обычно достаточно следить за качественным прикладыванием (см. «Положение у груди», стр. 59).
Если вы делали пирсинг одного или обоих сосков, выньте украшения перед родами и не вставляйте их обратно, пока кормите грудью. Скорее всего, вы сможете кормить без каких-либо проблем, разве что, возможно, из проколотого места будет подтекать молоко.
Есть еще очень важный вид подготовки: удостоверьтесь, что ваши соски могут вытягиваться наружу. Возможно, младенцу будет сложнее захватывать грудь, если соски недостаточно торчат сами по себе или их нельзя заставить торчать искусственно. Даже если вам осматривали грудь на более ранней стадии беременности, соскам могли уделить недостаточно внимания. Найдите время исследовать их самостоятельно.
Первым делом посмотрите на оба соска. Они могут быть вытянутыми или западающими внутрь, или же один из них либо оба могут оказаться плоскими, на них могут быть ямочки, складка в середине соска. Затем проведите «щипковый» тест. Осторожно сожмите грудь большим и указательным пальцами сразу за соском. Так вы имитируете движение, которое будет делать сосущий ребенок. Посмотрите, как реагируют на это оба соска. Если они плоские, вытяните их, чтобы проверить, способны ли они приподняться, отставая от внутренних частей груди. Таблица на стр. 41 поможет вам понять, надо ли предпринимать еще какие-то шаги, чтобы минимизировать проблемы в начале кормления.
Когда с сосками надо что-то делать. Если сосок плоский и его не получается вытянуть щипковым движением или же он уползает внутрь либо уплощается при сжатии, значит, тонкие спайки притягивают его к тканям под кожей груди. Грудь меняется во время беременности, и в результате соски могут начать торчать, но возможно, что один или оба придется вытягивать. В этом случае проблему могут решить специальные пластиковые накладки на грудь; их используют еще до того, как вы начнете кормить грудью[10].
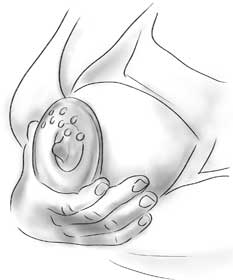
Такие накладки носят под лифчиком; они мягко, но постоянно давят на ареолу и заставляют сосок торчать через отверстие накладки. Это может ослабить натяжение соединительной ткани за соском. Носить накладки надо начинать, как только вы обнаружили проблему, в идеале – с середины беременности. Их можно купить в большинстве магазинов для беременных или заказать в фирме «Медела». Стремитесь к тому, чтобы постепенно начать носить эти накладки почти на протяжении всего дня, но ориентируйтесь на то, насколько вам это удобно.

Послеродовый период
Очень немногие женщины заранее осознают исключительно важное воздействие того, что происходит сразу после родов – будь то в роддоме, в родильном центре или дома, – на то, как у них сложится кормление грудью. Крайне полезно заранее обдумать положение, в котором вы будете находиться после родов, чтобы при необходимости заранее организовать все, что нужно для раннего прикладывания.
Правила родильного отделения должны поддерживать мам и младенцев в том, чтобы оставаться вместе первые несколько часов после родов или хотя бы убедиться, что первое прикладывание произойдет на протяжении первых двух часов, когда младенец с большой вероятностью бодр и хочет сосать. Лучше всего не пеленать ребенка, не взвешивать его, не мыть и не класть в кроватку после рождения, а просто вытереть и положить голеньким на голую грудь матери, а потом укрыть обоих. Новорожденные, с которыми поступили именно так, склонны к большей дыхательной стабильности, у них обычно выше уровень сахара в крови, и они плачут гораздо меньше, чем другие младенцы. Если роды немедикаментозные, младенец обычно бывает тихим, но бодрым, и сможет ползти к груди и присосаться без помощи через 30–60 минут после рождения (можете посмотреть видео новорожденного, ползущего к груди, на www.breastcrawl.org). Взвешивание, купание, закапывание в глаза и все другие процедуры лучше отложить до времени после первого кормления.
Кормить грудью получается лучше всего, если прикладывать младенца часто, с промежутками в 1–3 часа, как днем, так и ночью. Совместное пребывание в послеродовой палате, как минимум днем и вечером, способствует частым кормлениям и помогает матери и ребенку лучше познакомиться друг с другом, прежде чем отправиться домой. Лучше, чтобы персонал послеродового отделения не имел привычки рутинно допаивать детей водой или докармливать смесью, потому что они от этого меньше заинтересованы сосать, а порой такое и вовсе мешает им брать грудь. Еще хорошо бы, чтобы медсестры с удовольствием помогали кормящим матерям или же одна из медсестер была ответственна именно за консультирование кормящих[11].
У некоторых женщин есть возможность выбирать между несколькими роддомами или родильными центрами. Если вы делаете такой выбор, обязательно попросите рекомендаций у ведущей с ваших курсов по подготовке к родам или у консультанта по грудному вскармливанию. Скорее всего, они знают, где лучше всего поддерживают кормящих матерей и их младенцев. Даже если вам доступен один-единственный роддом – многие врачи и акушерки работают только в одном, – стоит потратить время на то, чтобы выяснить, какой политики в нем придерживаются. Это поможет вам обеспечить себе наилучший старт грудного вскармливания из возможных.
Исследования доказывают, что матери, кормившие на протяжении первых двух часов после родов, с гораздо большей вероятностью будут успешно кормить недели и месяцы спустя.
Воспользуйтесь днями открытых дверей, лекциями для беременных и тому подобными мероприятиями, которые предлагает большинство роддомов и родильных центров, или позвоните в послеродовое отделение, чтобы узнать побольше об особенностях его политики. Задайте следующие вопросы:
• как скоро после родов я смогу кормить? А если будет кесарево?
• положат ли младенца ко мне на живот сразу после рождения?
• приветствуется ли в роддоме частое кормление как днем, так и ночью и насколько частое?
• может ли младенец оставаться со мной в одной палате? Если нет, то как часто и как долго мы будем вместе?
• каким образом персонал помогает с кормлением грудью?
• избегает ли персонал того, чтобы докармливать новорожденных из бутылки?
• работает ли в роддоме специалист по грудному вскармливанию?
В 1990 году Детский фонд ООН и ВОЗ начали присуждать особое звание тем роддомам по всему миру, которые воплотили в жизнь десять шагов по поддержке кормящих матерей. Роддома, соответствующие всем этим десяти пунктам, получают звание «больниц, доброжелательных к ребенку». На момент написания этой книги 203 больницы и родильных центра в 45 штатах США[12] и в округе Колумбия носят это звание, а еще 500 работают над тем, чтобы тоже получить на него право. Выясняя, какова политика роддома в отношении грудного вскармливания, спросите, подал ли он заявку на присуждение ему звания «больницы, доброжелательной к ребенку». Если да, вы можете быть уверены, что медсестрам в нем важно, чтоб у вас получилось кормить грудью. Если нет – не исключено, что ваш вопрос подвигнет роддом к тому, чтобы проводить более дружелюбную к детям политику. Список всех больниц США, уже получивших звание «доброжелательных к ребенку», вы можете найти на www.babyfriendlyusa.org.
Если вам симпатична медсестра, если она охотно отвечает на ваши вопросы, можете также спросить ее, не знает ли она педиатров, особенно хорошо разбирающихся в грудном вскармливании и поддерживающих таковое.
Если вы планируете раннюю выписку из роддома или собираетесь рожать дома, расспросите о патронажных визитах акушерки, консультанта по грудному вскармливанию или медсестры в первые дни после родов.
Врач
Врач, которого вы выберете для своего младенца, может сильно повлиять на ваш опыт кормления. Вы можете предпочесть педиатра или же обратиться к семейному врачу, который, возможно, к тому же участвовал в родах. Выбирая врача, сперва составьте список из нескольких, обладающих положительной репутацией в отношении грудного вскармливания. Попросите совета у своего врача-гинеколога, у акушерки, у ведущей курсов для беременных или у консультанта по грудному вскармливанию.
Большинство врачей и медсестер отводят специальное время для визитов будущих родителей. Обычно это бесплатно. Посетите минимум двух врачей, прежде чем сделать окончательный выбор, даже если первый вас вполне устроил. Всегда при этом знакомьтесь и с медсестрой: когда вы будете потом звонить врачу, зачастую именно ей придется иметь дело с вашими вопросами и сомнениями. Она может быть вам очень полезна, особенно если сама успешно кормила грудью или интересуется этой темой.
Сообщите врачу или медсестре, что планируете кормить грудью. Чтобы проверить, как они относятся к грудному вскармливанию, спросите, что бы они посоветовали в случае, если с ним возникнут проблемы. Лучшие педиатры смогут либо сами помочь с кормлением, либо готовы переадресовать вас к консультанту по грудному вскармливанию. Некоторые же врачи склоняют пациенток к тому, чтобы переходить на смесь. Поговорите заранее о том, как вы хотите кормить младенца в роддоме. Если политика роддома не идеальна, попросите заблаговременно письменно распорядиться о раннем прикладывании, совместном пребывании и запрете докорма для вашего ребенка. В штате некоторых педиатрических клиник есть свой консультант по грудному вскармливанию, или же вас могут направить к опытным консультантам вашего города.
У вас могут быть и другие вопросы о роддоме, родильном центре или об уходе за младенцем. Возьмите с собой список, чтобы ничего не забыть. Обязательно спросите, какова процедура оповещения врача или медсестры, когда ребенок родится. Часто говорят, что педиатр заботится о родителях даже больше, чем о ребенке. В конце концов, выбирая подходящего педиатра, семейного врача или медсестру с правом самостоятельной практики, доверяйте своей интуиции.
Бюстгальтеры для кормления и прокладки для груди
В первые недели кормления грудь обычно весит в три-четыре раза больше, чем до беременности. Хотя бюстгальтер и не является абсолютно необходимой вещью в этот период, вам, скорее всего, будет удобнее с ним, чем без него, особенно если он хорошо подобран. Если у вас подтекает молоко и вы хотите пользоваться прокладками для груди, вам, несомненно, понадобится бюстгальтер, чтобы удерживать прокладки на месте. Тянущийся топ, который можно отодвинуть в сторону, может прекрасно подойти в случае небольшой груди, или вам, возможно, больше понравится бюстгальтер для кормления с отстегивающимися клапанами на чашках.
После родов у вас с большой долей вероятности изменится как размер чашечки, так и обхват под грудью. Если вы купили бюстгальтер для кормления в начале беременности, он может не подойти, когда придет молоко. Лучше всего покупать бюстгальтеры в последние пару недель беременности или же после того, как ребенок уже родится. Для надежности купите сперва только две или три штуки; вы будете лучше знать, какой размер и какая модель вам подходят, по истечении нескольких недель кормления грудью. Продавщица в магазине товаров для беременных и младенцев, возможно, поможет вам выбрать наиболее подходящий бюстгальтер. Если же она не очень в них разбирается, вы сможете и сами определить подходящий размер, следуя таким правилам: измерьте грудь под руками с помощью портновской измерительной ленты; стойте при этом прямо, дышите как обычно, и пусть на вас будет бюстгальтер с мягкими чашками. Округлите результат до четного числа сантиметров – это и будет ваш размер под грудью. Теперь оберните ленту вокруг себя на самом объемном месте груди. Разница между измерением груди и обхватом под грудью и будет определять размер чашки.
Поскольку найти бюстгальтер большого размера может быть нелегко, вам, возможно, придется заказывать его по почте.
Чтобы проверить, подходит ли вам бюстгальтер, застегните его на внешний ряд крючков. Прежде чем поправлять лямки на плечах, наклонитесь вперед, чтобы груди заполнили чашечки. Теперь выпрямитесь и подтягивайте лямки.
Проверьте, как сидит чашка. Когда отстегивающиеся части бюстгальтера для кормления пристегнуты максимально высоко, должно оставаться совсем немного места сверху для того времени, когда придет молоко. Если места больше, попробуйте меньший размер чашки. Если груди выпирают сверху, с боков или в центре, вам, наоборот, нужен больший размер.
Теперь проверьте ленту. Когда бюстгальтер застегнут на внешний ряд крючков, лента должна сидеть плотно; внутренний ряд крючков позволит вам затянуть ленту, когда после родов ваша грудная клетка снова сузится. Проверьте, находится ли лента на одном уровне по всей окружности или же чуть ниже на спине. Если лента задирается на спине вверх, вы, возможно, перетянули лямки. Если это не так, примерьте больший размер чашки.
Кроме того, удачный бюстгальтер для кормления обладает и другими характеристиками: хорошо впитывающими чашками из чистого хлопка или микрофибры, нетянущимися лямками для лучшей поддержки груди и застежками на каждой чашке, которые можно застегивать и расстегивать одной рукой.


