
Полная версия
Неотложная и экстренная помощь в условиях амбулаторного приема в стоматологии, диагностических и многопрофильных центрах
Обязательным методом при ГК является электрокардиографическое исследование (ЭКГ), при этом необходима регистрация исходной ЭКГ и в динамике на фоне проведения лечебных мероприятий. ЭКГ позволяет проводить оценку ритма, ЧСС, проводимости, выявлять признаки гипертрофии левого желудочка, метаболические нарушения (например, гипо- или гиперкалиемию). Именно ЭКГ способствует своевременной диагностике наиболее серьезных осложнений ГК, таких как острая ишемия миокарда, жизнеугрожающие нарушения сердечного ритма, тромбоэмболия легочной артерии и др. При динамическом ЭКГ-контроле особое внимание должно уделяться оценке атриовентрикулярной и внутрижелудочковой проводимости (интервал PQ, ширина QRS), а также продолжительности электрической систолы желудочков (интервал QT), чтобы исключить возможное ухудшение указанных параметров в процессе применения АГП, таких как β-адреноблокаторы, блокаторы кальциевых каналов и др.
Пульсоксиметрия показана пациентам с сопутствующей бронхолегочной патологией (ХОБЛ, бронхиальной астмой и т. д.), а также когда развитию криза способствует синдром апноэ во сне. Кроме того, динамический пуль соксиметрический контроль выраженности гипоксии является обязательным методом при кризах с цереброваскулярными осложнениями (инсульт, острая гипертоническая энцефалопатия, субарахноидальное кровоизлияние, черепно-мозговая травма и т. д.), а также при острой левожелудочковой недостаточности, когда возникает необходимость коррекции дыхательных нарушений.
Исследование уровня глюкозы в крови (глюкометрия) является обязательным при проведении лечебнодиагностических мероприятий при наличии у больных сахарного диабета и метаболического синдрома.
При наличии объективных признаков поражения сердца, центральной нервной системы, почек, сетчатки и других органов необходимо парентеральное введение антигипертензивных препаратов. Российские алгоритмы ведения пациента с гипертоническим кризом ставят целью быстрое снижение АД в течение 30–120 мин на 15–25%, так, чтобы в течение 2–6 ч достичь уровня АД 160/100 мм рт. ст.
Более быстрое снижение АД нежелательно, т. к. это может привести к снижению перфузии органов. Далее целесообразен переход на пероральные препараты. Осложненный гипертонический криз – показание к госпитализации в отделение интенсивной терапии, поэтому подробный анализ препаратов для его купирования в данной статье не приводится.
Рекомендации АСС несколько отличаются для разных видов осложненных кризов. Если у пациента имеется тяжелая эклампсия или преэклампсия, феохромоцитомный криз, то предлагается снижать систолическое АД ниже 140 мм рт. ст. в течение первого часа, и ниже 120 мм рт. ст. в случае, если имеется расслоение аорты. Остальным пациентам с осложненным гипертоническим кризом следует снижать давление максимум на 25% в течение первого часа, затем до 160/100 мм рт. ст. следующие 2–6 ч, и далее до нормальных показателей в течение 24–48 ч. Пациент также должен быть госпитализирован.
В случаях, когда давление значительно повышается (в т. ч. выше 180/110 мм рт. ст., а по данным некоторых авторов – выше 220/130 мм рт. ст.), но субъективная и объективная симптоматика не выражены, криз расценивают как неосложненный. Неосложненный гипертонический криз может также протекать с субъективными и объективными симптомами на фоне существенного повышения АД, но без признаков поражения органов-мишеней.
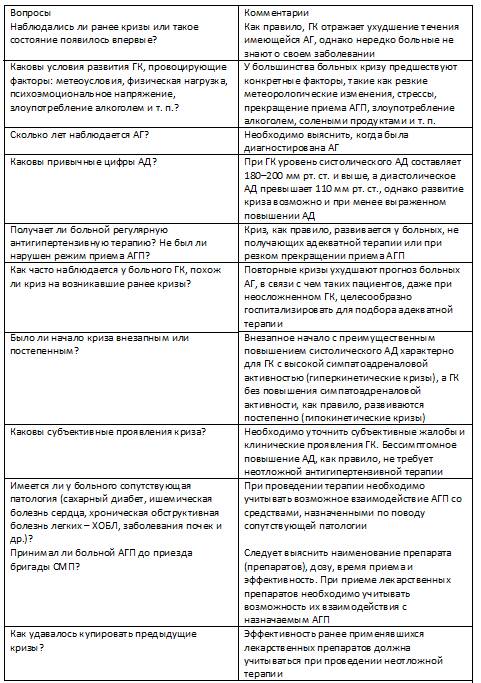
Для купирования гипертонического криза рекомендуется назначение пероральных антигипертензивных препаратов (табл. 1). Цель – постепенное снижение АД на 20–25% по сравнению с исходным в течение 2–6 ч, с последующим достижением целевого АД в сроки 24–48 ч. Далее необходим подбор или коррекция постоянной антигипертензивной терапии. Рекомендации АСС советуют для этой категории пациентов снижать АД не более чем на 25% в течение первого часа, далее – до 160/100 мм рт. ст. в течение 2–6 ч, с постепенной нормализацией давления в течение 24–48 ч. После купирования неосложненного гипертонического криза пациенты могут быть оставлены дома, но желательно врачебное наблюдение на протяжении не менее 6 ч для исключения осложнений.
При выборе терапии необходимо уточнить, принимал ли пациент какие-либо лекарственные препараты самостоятельно, когда и с каким эффектом. Это поможет не только более рационально выбрать препарат, но и избежать нежелательных лекарственных взаимодействий. Необходимо учесть и противопоказания к применению препаратов (табл. 1). Лекарственные средства для купирования гипертонических кризов следует выбирать, ориентируясь на приказ МЗ РФ от 9.11.2012 г. № 708н «Об утверждении стандарта первичной медико-санитарной помощи при первичной артериальной гипертензии (гипертонической болезни)», приказ МЗ РФ № 549н от 7.08.2013 г. «Об утверждении требований к комплектации лекарственными препаратами и медицинскими изделиями укладок и наборов для оказания скорой медицинской помощи».
Препаратом первого выбора для лечения неосложненного гипертонического криза является каптоприл (оригинальный препарат Капотен, компания АО «Акрихин») – единственный представитель класса ингибиторов ангиотензинпревращающего фермента (ИАПФ), который допускается использовать как для постоянной терапии АГ, так и для купирования криза, поскольку он, в отличие от эналаприла и ряда других ИАПФ, является активным веществом, а не пролекарством, к тому же – короткодействующим.
Каптоприл предотвращает переход ангиотензина I в ангиотензин II (который оказывает сосудосуживающее воздействие и способствует выделению альдостерона), блокирует инактивацию эндогенных вазодилататоров – простагландина Е2 и брадикинина, повышает активность калликреин-кининовой системы, стимулирует синтез биологически активных веществ (простагландинов Е2 и I2, брадикинина, предсердно-натрийуретического и эндотелиального релаксирующего фактора), которые оказывают сосудорасширяющее и натрийуретическое воздействие, улучшают почечный кровоток. Препарат также снижает выделение из нервных окончаний норадреналина, образование эндотелина-1 и аргинин-вазопрессина, обладающих сосудосуживающими свойствами.
Активность АПФ через 1–3 ч после приема внутрь дозы 12,5 мг снижается на 40%. Антигипертензивное воздействие после перорального приема каптоприла проявляется через 15–60 мин, становясь максимальным через 60–90 мин, и длится 6–12 ч. К концу суток содержание препарата в крови от максимального составляет 7–8%. При приеме пищи биодоступность снижается на 30–55%, но фармакокинетические и фармакодинамические параметры существенно не меняются.
Каптоприл снижает общее периферическое сопротивление сосудов, давление в малом круге, пост- и преднагрузку на сердце, сопротивление легочных сосудов, повышает сердечный выброс (при этом частота пульса не меняется). Важным следствием применения каптоприла является не только расширение сосудов, но и нормализация функции эндотелия. Известно, что эндотелиальная дисфункция приводит к ухудшению прогноза АГ.
Каптоприл следует предпочесть, если у пациента имеются сердечная недостаточность, перенесенный инфаркт миокарда.
Перед назначением каптоприла необходимо уточнить наличие патологии почек (возможно развитие почечной недостаточности при двустороннем стенозе почечных артерий, стенозе артерии единственной почки).
При сублингвальном приеме эффект наступает значительно быстрее – в течение 5–10 мин и продолжается в течение 1 ч. К сожалению, при сублингвальном приеме возможно развитие коллапса, особенно у пациентов с высокорениновой формой АГ, а также у пациентов, находящихся на бессолевой диете. При приеме внутрь препарат хорошо переносится, наиболее частый побочный эффект – сухой кашель.
Альтернатива каптоприлу в ряде случаев – нифедипин, дигидропиридиновый антагонист кальция, который расслабляет гладкую мускулатуру сосудов и расширяет коронарные и периферические артерии путем блокады медленных кальциевых каналов. Уменьшает общее периферическое сопротивление сосудов и постнагрузку на сердце. Препараты нифедипина короткого действия не рекомендуют для базового лечения АГ, поскольку их использование может сопровождаться быстрым и непредсказуемым снижением АД с рефлекторной активацией симпатической нервной системы и развитием тахикардии, что может вызвать ишемию миокарда. Также опасно использовать препараты нифедипина, если гипертонический криз был спровоцирован отменой бета-адреноблокаторов, – возможен приступ стенокардии. Всегда следует помнить про потенциальный проаритмогенный эффект нифедипина и оценивать соответствующие риски при его применении.
Для купирования криза нифедипин используют внутрь или сублингвально. При приеме внутрь действие проявляется через 30–60 мин. Таблетки, покрытые оболочкой, и драже рекомендуется глотать целиком, но разжевывание таблеток нифедипина ускоряет развитие эффекта, поэтому при кризе таблетку рекомендуется разжевать, подержать некоторое время во рту, а затем проглотить с небольшим количеством воды. Действие продолжается 4–6 ч. При сублингвальном применении эффект наступает через 5–10 мин и достигает максимума в течение 15–45 мин. Стартовая доза – 10 мг, прием препарата можно повторить не ранее, чем через 2 ч.
Эффективность препарата тем выше, чем выше уровень исходного АД. Следует учитывать, что у больных старше 60 лет гипотензивная активность нифедипина выше, поэтому начальная доза препарата для них – 5 мг. Коррекция дозы может потребоваться также при снижении у пациента печеночной функции. Данные об эффективности при снижении функции почек противоречивы.
Типичные побочные эффекты нифедипина: артериальная гипотензия в сочетании с рефлекторной тахикардией, тахиаритмия, сонливость, головная боль, головокружение, гиперемия кожи лица и шеи, отеки лодыжек. Из-за рефлекторной тахикардии возрастает нагрузка на сердце, поэтому нифедипин противопоказан пациентам с острой коронарной недостаточностью (при инфаркте миокарда, нестабильной стенокардии), с многососудистым поражением коронарного русла, тяжелой сердечной недостаточностью, в случае наличия выраженной гипертрофии левого желудочка.
При одновременном применении нифедипина с магния сульфатом (в/в введение) могут развиться нервно-мышечная блокада (порывистые движения, затрудненное глотание, парадоксальное дыхание и мышечная слабость) и выраженное снижение АД.
Сочетанное применение нифедипина с бета-адреноблокаторами обычно хорошо переносится и рекомендуется для устранения рефлекторной тахикардии, однако имеются отдельные сообщения о том, что при таком комбинированном лечении может увеличиваться риск усиления сердечной недостаточности, выраженной гипотензии и обострения стенокардии у пациентов с сердечно-сосудистыми заболеваниями. Поэтому при одновременном применении нифедипина с бета-адреноблокаторами необходимо соблюдать осторожность и контролировать состояние пациента, т. к. может понадобиться корректировка дозы нифедипина.
Метопролол, относящийся к β1-блокаторам, снижает действие катехоламинов на сердечную деятельность, таким образом препятствуя увеличению частоты пульса, минутного объема и усилению сократимости сердца. Метопролол, как и другие β-блокаторы, выгоднее использовать для длительного лечения, поскольку при его приеме выработка ренина снижается постепенно. Эффект наступает через несколько дней, а стабильное действие метопролола на давление отмечается через 1–2 мес.. Вместе с тем за счет снижения сердечного выброса препарат будет эффективен и для купирования гипертонических кризов. Метопролол не только обладает антигипертензивным действием, но и вызывает замедление сердечного ритма, обладает антиаритмическим действием. Соответственно, его следует выбирать для стартовой терапии гипертонического криза пациентам с тахикардией (гиперактивация симпатико-адреналовой системы), выраженными вегетативными проявлениями. Как правило, это молодые пациенты, а также больные, у которых криз спровоцирован физической активностью или эмоциональным перенапряжением.
Действие препарата начинается через 15 мин. Стартовая доза – 50 мг, возможно увеличение дозы до 100 мг. При печеночной недостаточности может потребоваться уменьшение дозы. Влияние на АД меньше, если препарат применяют на фоне нестероидных противовоспалительных средств, глюкокортикоидов и эстрогенов, у курильщиков. Повышение дозы препарата у этих лиц увеличивает риск развития побочных эффектов. В дозе свыше 200 мг/сут уменьшается кардиоселективность препарата.
При выборе лекарственных форм метопролола для купирования криза исключается применение препаратов пролонгированного действия. Таблетки не рекомендуется разжевывать.
Препарат противопоказан, если у пациента имеется бронхообструктивный синдром или развивается отек легких. Если в подобных случаях назначение препарата необходимо, его следует дополнять ингаляционным использованием β2-адреномиметиков. Если у пациента феохромоцитома, в дополнение к метопрололу назначается альфа-адреноблокатор. Сопутствующий прием алкоголя и антигипертензивных средств может привести к ухудшению состояния пациента. Значительное количество ограничений привело к тому, что в рекомендациях АСС бета-блокаторы, в т. ч. метопролол, рассматриваются как препараты второй линии.
Моксонидин вошел в рекомендации для лечения гипертонических кризов сравнительно недавно, но уже достаточно популярен в России. Является препаратом с центральным механизмом действия, селективно стимулирует имидазолин-чувствительные рецепторы, принимающие участие в тонической и рефлекторной регуляции симпатической нервной системы. В результате снижаются периферическая симпатическая активность и АД. Поскольку моксонидин на 21% улучшает индекс чувствительности к инсулину у пациентов с ожирением и инсулинорезистентностью, он широко применяется у пациентов с метаболическим синдромом. Рекомендации АСС не включают этот препарат в число рекомендуемых антигипертензивных средств.
При приеме внутрь гипотензивный эффект наступает через 10–15 мин. Препарат может вызывать сухость во рту, сонливость, слабость, головокружение, расстройства сна. Недостатки моксонидина при купировании гипертонического криза описаны выше.
В настоящее время в клиническую практику все шире внедряются АГП с многофакторным действием, влияющие на разные патогенетические механизмы развития заболевания и одновременно упреждающие активацию контррегулирующих механизмов, таких как рефлекторная тахикардия в ответ на снижение АД. К числу таких препаратов относится комбинированный α-адреноблокатор с центральным и периферическим действием урапидил.
Урапидил селективно блокирует постсинаптические α1-адренорецепторы, что сопровождается снижением периферического сосудистого сопротивления. В центральной нервной системе препарат действует на активность сосудодвигательного центра путем стимуляции серотониновых 5НТ1А-рецепторов, что проявляется в предотвращении рефлекторного увеличения тонуса симпатической нервной системы, предотвращает развитие рефлекторной тахикардии, обусловленной вазодилатацией.
Важно отметить следующие гемодинамические эффекты урапидила:
– снижает периферическое сосудистое сопротивление;
– сбалансированно снижает систолическое и диастолическое АД;
– снижает пред- и постнагрузку на сердце, тем самым повышает эффективность сердечных сокращений;
– эффективно снижает повышенное АД, не вызывая рефлекторной тахикардии;
– не повышает внутричерепное давление;
– снижает повышенное давление в малом круге кровообращения у лиц с легочной гипертензией и ХОБЛ
В настоящее время имеется капсульная форма урапидила для перорального приема, что расширяет возможности для успешного купирования ГК.
При успешном купировании неосложненного ГК и стабилизации клинического состояния больные, как правило, не нуждаются в экстренной госпитализации в стационар и передаются для активного наблюдения в амбулаторно-поликлиническое учреждение.
Дополнение к антигипертензивным средствам пациенту может быть рекомендована симптоматическая терапия. Так, для купирования тошноты и рвоты можно назначить метоклопромид, в тяжелых случаях – дроперидол. Для уменьшения головной боли может быть использован метамизол натрия. При выраженной вегетативной симптоматике, психоэмоциональном возбуждении можно дополнить лечение седативными и транквилизирующими средствами. Если имеются судороги, выражена неврологическая симптоматика с угрозой развития острого нарушения мозгового кровообращения, в комплексное лечение следует включить сульфат магния внутривенно.


Показания к госпитализации пациентов с неосложненными ГК в стационар:
– впервые возникший ГК;
– ГК, не купирующийся на догоспитальном этапе;
– ГК в течение последних 48 часов (рецидивирующий) с повторным обращением за медицинской помощью;
– ГК с высоким риском сердечнососудистых осложнений (наличие в анамнезе инфаркта миокарда, острого нарушения мозгового кровообращения – ОНМК, стенокардии напряжения IV функционального класса и т. п.);
– неясность диагноза и необходимость проведения специальных исследований для уточнения природы АГ;
– ГК во время беременности;
– ГК, возникший на улице или в общественном месте.
Осложненные ГК характеризуются опасными для жизни поражениями органов-мишеней, такими как гипертоническая энцефалопатия, инсульт, острый коронарный синдром, острая левожелудочковая недостаточность, эклампсия, острые нарушения ритма.
4.3.1 Профилактика гипертонии, гипертонического криза в условиях стоматологического приема
Хорошо известно, что стоматологический прием считается эмоционально значимым событием. Однако психоэмоциональное напряжение, закономерно сопровождающееся реактивной гипертензией, как правило, не представляет опасности для пациента без стойкого повышения АД в анамнезе. Но при АГ вполне реально значительное повышение АД в виде как обострения заболевания, так и гипертонического криза в ситуациях, связанных с волнением, страхом, переживанием боли или ожиданием ее.
Однако для врача-стоматолога строка анкеты о здоровье «Повышенное артериальное давление», отмеченная пациентом словом «Да», имеет значение не только как маркер вероятности острого повышения АД, что определяет готовность к оказанию неотложной помощи, но и не менее большое значение для понимания сущности стоматологических проблем, лечебной тактики, вопросов комедикации.
С этих многоплановых позиций и следует рассматривать проблему.
В общении с пациентом, страдающим ГБ, следует учитывать профиль его личности, который включает следующие черты:
– внутриличностный конфликт между агрессивными импульсами и потребностью в зависимости от значимых лиц;
– перфекционизм, т.е. стремление к достижению высоких социальных целей и высоких стандартов социальной жизни.
У таких людей выявляются черты интравертированности, эмоциональной лабильности и истероидности. Они менее адаптированы к стрессовым ситуациям, возникающим при смене жизненных стереотипов.
Нет сомнений в том, что адекватное лечение АГ значительно снижает риск развития инсульта и инфаркта миокарда, повышает качество и увеличивает продолжительность жизни. Во всех случаях стойкого повышения АД (систолическое давление 140 мм рт.ст. и выше или диастолическое давление 90 мм рт.ст. и выше), особенно если у пациента присутствуют другие факторы риска развития сердечно-сосудистых осложнений, показано медикаментозное лечение.
При лечении данного заболевания используются следующие группы лекарственных средств:
– диуретики: гидрохлоротиазид, индапамид;
– блокаторы β-адренорецепторов: пропранолол, метопролол, атенолол;
– ингибиторы аденозинпревращающего фермента (АПФ): каптоприл, эналаприл, периндоприл и др.;
– блокаторы кальциевых каналов: нифедипин, верапамил, дилтиазем и др.;
– антагонисты ангиотензина II: лозартан калия, валсартан и др.;
– блокаторы α-адренорецепторов: празозин, доксазозин и др.
По сравнению с приведенными выше антигипертензивными средствами первого ряда, рекомендованными Всемирной организацией здравоохранения, в нашей стране все еще широко используются алкалоиды раувольфии, клонидин, метилдопа, спазмолитические средства, например бендазол, и некоторые другие. Нередко назначают антиагрегантные препараты в виде ацетилсалициловой кислоты; пациентам с АГ в сочетании с ишемической болезнью сердца (ИБС) – антикоагулянты, например варфарин.
Внешних признаков АГ у пациента, вошедшего в стоматологический кабинет, вне периодов повышенного АД и отсутствия сердечной недостаточности, как правило, нет.
По конституциональному типу, чаще всего это пациенты – гиперстеники (люди ширококостные и массивные). У них короткая шея, хорошо выраженная подкожно-жировая клетчатка и мощная грудная клетка. Считается, что такое телосложение провоцирует развитие АГ. Предрасположены к АГ обладатели четвертой группы крови.
К обострению АГ (острому повышению АД, гипертоническому кризу) могут приводить следующие обстоятельства:
– Выраженный болевой синдром в челюстно-лицевой области.
– Обострение хронического деструктивного периодонтита с множественным поражением зубов.
– Неблагоприятные метеофакторы дня.
– Эмоциональное (иногда только вид хирургического кабинета, боязнь металлических инструментов, иглы и др.) и/или физическое перенапряжение (трудная дорога в клинику, подъем на этажи без лифта и т.д.).
– Нарушения в терапии антигипертензивными средствами, особенно пропуск лекарственных препаратов группы β-адреноблокаторов (пропранолол) и центральныных α2-адреномиметиков (клонидин).
– Горизонтальное положение пациента в стоматологическом кресле, особенно в случаях наличия признаков хронической сердечной недостаточности.
– Неудобное положение головы при наличии у пациента остеохондроза шейного отдела позвоночника.
– Нерациональное использование местных анестетиков: передозировка, высокая концентрация вазоконстриктора, например адреналин в концентрации 1:100 тыс.
С позиций коморбидности сама по себе АГ имеет прямое влияние на стоматологический статус пациента.
По-видимому, правильно различать два направления влияния АГ на стоматологический статус:
– во-первых: патогенетическая общность заболеваний, когда гиалиноз сосудов, преобладание симпатической импульсации, нарушения микроциркуляторного русла, метаболические дисбалансы и многое другое вносят свой вклад в развитие патологии пародонта;
– во-вторых, свойственный АГ хронический эмоциональный стресс может приводить данную группу пациентов к бруксизму, патологической стираемости зубов, патологии височно-нижнечелюстного сустава.
Вероятными стоматологическими проявлениями заболевания, назовем это «стоматологическая маска АГ», служат появление пузырно-сосудистого синдрома. В этом случае на слизистой оболочке рта и языка появляются геморрагические пузыри вследствие ее травмы (патологическим прикусом, инородными предметами, разрушенными зубами и др.). Пузыри без признаков воспаления в окружении пузырей и подлежащих тканей существуют в неизмененном виде от нескольких часов до нескольких дней; при вскрытии пузыря эрозия быстро эпителизируется.
Известно, что АГ утяжеляет течение абсцессов и флегмон челюстно-лицевой области.
Важным направлением в возникновении и усугублении заболеваний жевательного аппарата, и в первую очередь слизистой оболочки полости рта, является неблагоприятное лекарственное воздействие базисной терапии АГ:
– клонидин может приводить к сухости во рту;
– нифедипин может приводить к гипертрофическим процессам в пародонте;
– метилдопа может приводить к появлению «черного» языка, сухости во рту, глоссалгии, воспалению слюнных желез, стоматитам;
– каптоприл нередко приводит к язвам языка и окружающей слизистой оболочки;
– мочегонные средства приводят к сухости слизистой оболочки полости рта.
Есть и обратная сторона взаимосвязи и взаимообусловленности в коморбидности (патологии внутренних органов и заболеваний жевательного аппарата):
Хронический периодонтит приводит к повышению АД (санация полости рта приводит к ликвидации эндотелиальной дисфункции и улучшению течения АГ).
Развитие флегмон приводит к повышению АД.
Наличие АГ может проявить себя в стоматологическом плане нарушением репарации тканей и повышенной кровоточивостью. Обусловлено это микроциркуляторными нарушениями, высоким потенциалом перекисного окисления, свойственного АГ, микроэлементными дисбалансами и иными патогенетическими факторами основного заболевания. АГ может приводить к снижению интенсивности репаративных процессов после хирургического лечения пациента, а используемая антиагрегантная терапия, например ацетилсалициловая кислота, может обусловить повышенную кровоточивость тканей во время лечения, а также через 5–6 часов после (при повышении АД) – к кровотечению из мест проведенного стоматологического лечения, например лунки удаленного зуба.






