
Полная версия
Алгоритм терапии атопического дерматита у детей
Выбор препарата
для наружной терапии
При назначении наружного противовоспалительного лечения ребенку с атопическим дерматитом перед врачом стоит задача выбора класса противовоспалительного препарата в зависимости от стадии атопического дерматита, тяжести клинических проявлений. Необходимо выбрать лекарственную форму, определить частоту использования лекарственного средства, а также выбрать схему сочетания наружного противовоспалительного препарата и увлажняющих/смягчающих средств ухода.
Основная (базисная) противовоспалительная наружная терапия проводится с использованием одного из двух классов наружных противовоспалительных средств: наружные глюкокортикостероиды или ингибитор кальциневрина – пимекролимус или такролимус. Существуют определенные принципы их применения, которых следует придерживаться в практической работе:
1. При выборе наружного глюкокортикостероидного препарата для лечения детей с атопическим дерматитом в первую очередь рекомендуются нефторированные препараты: метилпреднизолона ацепонат, гидрокортизона бутират, алклометазона дипропионат.
2. При наличии у пациента тяжелого атопического дерматита, независимо от того, имеется острая, хроническая или подострая стадия заболевания, терапия начинается с использования наружного глюкокортикостероида.
3. При легком и среднетяжелом атопическом дерматите противовоспалительное лечение можно проводить наружными глюкокортикостероидами или ингибиторами кальциневрина. Выбор препарата определяется стадией заболевания и проводившимся ранее лечением, исходя из следующего алгоритма (таблица 1).
Таблица 1. Выбор препарата для наружной
противовоспалительной терапии
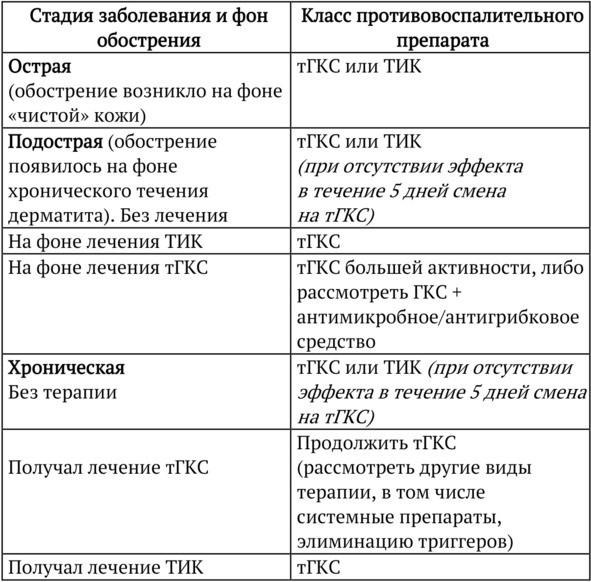
Во всех случаях противовоспалительное лечение должно проводиться до исчезновения всех симптомов атопического дерматита. Первый критерий эффективности – уменьшение зуда, плотные папулы могут исчезать позднее. Недопустимо оставлять очаги дерматита на коже. В случае, если ремиссия не достигнута за 2—3 недели, необходимо перейти на интермиттирующий прием тГКС или на ежедневное нанесение ингибиторов кальциневрина. В настоящее время рекомендуется принцип активной и проактивной терапии при хронических дерматитах.
Активная терапия
Использование противовоспалительных препаратов в период обострения до полного исчезновения симптомов. Если при лечении тГКС в течении 2—3 недель наблюдается исчезновение симптомов дерматита, обострение было умеренной силы, без глубоких очагов с лихенификациями и уплотнениями – возможна отмена препарата и использование только средств косметики. Если для достижения полной ремиссии АД недостаточно периода, в течение которого разрешено использовать тГКС (примерно 1 месяц для разных препаратов), то по истечении разрешенного времени использования наружного кортикостероида его следует заменить ТИК, лечение которым можно проводить длительно без ограничения.
Проактивная терапия
При упорных высыпаниях и частых рецидивах в типичных местах есть два варианта дальнейшей продленной терапии. Первый – отменить тГКС и перейти на поддерживающее длительное лечение препаратом ТИК. При отсутствии ухудшения состояния такое лечение можно проводить неопределенно долго, так как срок применения ТИК не ограничен. Исследования показывают возможность безопасного длительного использования препарата. Второй вариант – продолжить применение наружного тГКС слабой активности прерывистым курсом (например – 2 раза в неделю) [7].
При недостаточной эффективности проактивной терапии рекомендовано выполнить ревизию диагноза, уточнить триггеры обострения, проанализировать уход за кожей и рассмотреть возможность длительного системного лечения моноклональными антителами (дупилумаб) или иммуносупрессорами. При возникновении короткого тяжелого обострения атопического дерматита необходимо рассмотреть возможность индукции ремиссии коротким курсом системных стероидов (не более недели). Длительные курсы оральных стероидов (преднизолон и т.д.) не рекомендованы по причине значительных побочных эффектов лечения [7].
Выбор оптимальной лекарственной формы
Среди базисных противовоспалительных препаратов большинство топических ГКС (тГКС) имеют различные лекарственные формы. Глюкокортикостероидные препараты выпускаются в виде лосьона, эмульсии, крема, мази, жирной мази, аэрозоля. ТИК представлены менее разнообразными формами: пимекролимус – кремом, такролимус – мазью.
Кожа ребенка первого года жизни значительно отличается от кожи взрослого, что требует рационального выбора метода нанесения препарата. Использование средств с различной концентрацией действующего вещества и различным типом носителя позволяет применять средства в разные фазы патологического воспаления с максимальной эффективностью. При назначении наружной глюкокортикостероидной терапии необходимо делать выбор из нескольких лекарственных форм (эмульсия, крем, мазь, жирная мазь) с одним действующим веществом.
При использовании стероида с одинаковой концентрацией можно получать разные результаты в зависимости от липидной фазы носителя – мази проникают глубже кремов и лосьонов, обеспечивая высокую концентрацию в утолщённом очаге. Применение лосьона на участки кожи с лихенификациями и уплотнениями не будут оказывать эффекта, поскольку препарат останется на поверхности и не попадет к иммунным клеткам в глубине кожи. В некоторых случаях жирная основа наружного препарата, обеспечивающая преимущество при выраженных папулах и ксерозе, при нанесении на тонкую кожу или на экзематозный очаг с повреждениями и эрозиями будет нежелательна. Использование мази на волосистую часть головы или на мокнущей поверхности кожи приведет к образованию комков из лечебного препарата, что будет препятствовать проникновению препарата в очаг воспаления и снизит его эффективность. Аналогичные принципы могут быть использованы для выбора формы увлажняющих средств (бальзам, крем, гель, лосьон, молочко и тд.).
Наличие различных основ для глюкокортикостероидов существенно расширяет возможности их применения, позволяя проводить дифференцированную терапию в зависимости от области поражения кожи, обширности, тяжести и стадии воспалительного процесса. Правильный выбор различных лекарственных форм препарата повышает безопасность и эффективность наружной глюкокортикостероидной терапии в первую очередь в педиатрической практике. При выборе лекарственной формы наружных противовоспалительных и косметических средств врачу можно руководствоваться общими положениями и ориентироваться на таблицу ().
Мазевые препараты глюкокортикостероидов обладают более мощной противовоспалительной активностью и применяются преимущественно для лечения хронических процессов. Мазь при концентрации активного вещества равной с кремом, оказывает более выраженное противовоспалительное действие и является наиболее эффективной формой для лечения кожных поражений, проявляющихся утолщением, плотными папулами, лихенификацией. Стероидные мази обладают большим окклюзивным эффектом, чем кремы, и помогают коже задерживать воду. Окклюзивный эффект, создаваемый мазью, увеличивает проникновение кортикостероида в кожу. Жирная мазь (лекарственная форма существует только у метилпреднизолона ацепоната) лучше подходит для терапии хронического лихенифицирующего дерматита, особенно сопровождающегося повышенной сухостью кожи. Использование мази при повышенной влажности воздуха может приводить у некоторых больных к задержке потоотделения и усилению зуда. Больные или их родители могут считать мазь нежелательной из эстетических соображений. В этих случаях целесообразно применение крема.
Крем является универсальной формой выбора для лечения острых и подострых форм дерматита. Он может быть использован при наличии мокнутия в области складок, а также является органолептически более приемлемым для больных. Кремовые основы обычно хорошо переносятся, но обладают меньшей способностью задерживать воду по сравнению с мазями. Крем, благодаря своему составу, созданному по типу «масло в воде», умеренно проникает в кожу, удерживаясь в верхнем слое эпидермиса, что позволяет применять его при острых воспалительных процессах. У некоторых больных кремы могут обладать высушивающим действием, либо увлажняющее действие крема со стероидом недостаточно, поэтому целесообразно после купирования острой фазы обострения применение эмолентов в дополнение к стероидам на очаги поражения для улучшения эффекта.
Эмульсии, гели и лосьоны – средства с максимальным содержанием жидкой части в составе, часто содержат многоатомные спирты (глицерин) или водную основу. Лосьоны могут применяться, когда по медицинским или эстетическим соображениям желательно применение препарата на основе без масла (жира). Безжировая основа лосьона способствует его легкому распределению по поверхности кожи без склеивания и высушивания волос. Лосьон не оставляет видимых следов на коже, охлаждает кожу и снимает зуд. Водные формы хорошо переносятся пациентами, однако обладают подсушивающим эффектом, что нежелательно при наличии очень высокой сухости кожи. Вышеперечисленное делает данные лекарственные формы удобными для лечения дерматитов с локализацией на волосистой части головы и при мокнутии очагов. Если в средстве содержится этанол или пропиленгликоль, то эти компоненты могут вызвать повышенную чувствительность или жжение при применении у больных с острым течением атопического дерматита, когда наблюдаются эрозии, трещины. Напротив, наличие в составе анестетиков, энолоксона, производных капсаицина уменьшает зуд.
Таблица 2. Выбор лекарственной формы наружных
препаратов
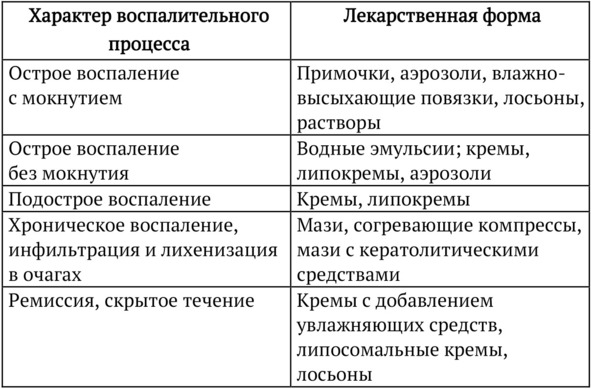
Лекарственные формы основных, применяющихся в педиатрии наружных кортикостероидов, представлены в. Принципы выбора лекарственной формы нестандартных противовоспалительных препаратов: «традиционных» дерматологических средств и препарата, активированного цинк пиритиона – сходны с таковыми, применяющимися при подборе наружного глюкокортикостероида [40].
Таблица 3. Лекарственные формы наружных
глюкокортикостероидов и частота применения
в сутки

Частота использования наружных препаратов
Наружные глюкокортикостероиды
Для каждого топического глюкокортикостероида установлена частота его применения, которой врачу необходимо строго придерживаться, что связано с фармакокинетикой препарата. Превышение рекомендованной частоты использования наружного кортикостероида приводит к увеличению риска побочных эффектов, так как повышается концентрация препарата в коже. Предположение, что чем выше концентрация кортикостероида в очаге поражения, тем меньший срок понадобится для устранения воспаления и повысится эффективность, – неверное. Было установлено, что при увеличении кратности применения наружных кортикостероидов сверх рекомендованной эффективность терапии возрастала несущественно, но достоверно усиливался риск побочных местных эффектов [41]. С другой стороны, из-за боязни побочных эффектов некоторые врачи, а иногда и сами пациенты без согласования с врачом сознательно уменьшают рекомендуемую частоту использования препарата. Это является ошибкой, так как приводит к снижению эффективности, увеличению сроков лечения, ремиссия при этом наступает существенно позже. Было установлено, что для достижения клинического эффекта при лечении воспалительных заболеваний кожи некоторые глюкокортикостероиды (метилпреднизолона ацепонат и мометазона фуроат) достаточно применять 1 раз в сутки. Однократное использование препарата в течение суток является предпочтительным. Приверженность к терапии при таком режиме у пациентов выше. Назначение выполняется пациентами или их родителями более четко, чем в случае применения медикамента 2 и 3 раза в сутки. Однократное применение препарата оказывается дешевле, при использовании средства с сопоставимой активностью с другими лекарственными средствами, которые используются 2—3 раза в день [42].
У некоторых препаратов (алклометазон, бетаметазон, гидрокортизона бутират) в инструкции прописана возможность за счет изменения частоты нанесения препарата варьировать активность противовоспалительной терапии и повышать её безопасность. Это важно в ситуациях, когда необходимо длительное, поддерживающее лечение либо при легких формах заболевания. В таких случаях, чтобы снизить риск местных побочных эффектов, метилпреднизолона ацепонат или мометазона фуроат можно попытаться назначить 2 раза в неделю [43], а алклометазона дипропионат и гидрокортизона бутират применять ежедневно (или через день), но 1 раз в день. В острой стадии, до достижения клинической ремиссии, алклометазона дипропионат должен применяться 2 раза в день, а затем может использоваться 1 раз в сутки до достижения полного выздоровления [44]. Рекомендованная частота применения современных глюкокортикостероидов, преимущественно используемых в педиатрии, представлена в.
Ингибиторы кальциневрина
Крем пимекролимуса, вне зависимости от характера кожного поражения, стадии заболевания, локализации поражения и активности дерматита, наносится на кожу всегда 2 раза в сутки. В случаях, когда пимекролимус, вопреки требованиям инструкции по применению, назначают 1 раз в сутки, то мотивация уменьшения частоты применения препарата, следующая: ребенок грудного возраста, дерматит не очень выраженный, достаточно и 1-кратного применения; для профилактики обострения при слабой активности воспалительного процесса достаточно использовать препарат реже. Это – явные ошибки, так как все заявленные свойства пимекролимуса, в том числе эффективность, основаны на результатах исследований препарата при его использовании 2 раза в сутки [45].
Мазь такролимуса применяется в дозировке 0,03 и 0,1% у взрослых и только 0,03% у детей от 2 до 16 лет для лечения атопического дерматита (средней степени тяжести и тяжелых форм) в случае его резистентности к иным средствам наружной терапии или наличия противопоказаний к таковым. У детей (2 лет и старше) и подростков до 16 лет лечение необходимо начинать с нанесения 0,03%-й мази 2 раза в сутки. Продолжительность лечения по данной схеме не должна превышать 3 недели. В дальнейшем частота применения уменьшается до 1 раза в сутки, лечение продолжается до полного очищения очагов поражения. У взрослых и подростков 16 лет и старше лечение необходимо начинать с применения 0,1%-й мази 2 раза в сутки и продолжать до полного очищения очагов поражения. По мере улучшения можно уменьшать частоту нанесения 0,1%-й мази или переходить на использование 0,03%-й мази. В случае повторного возникновения симптомов заболевания следует возобновить лечение 0,1%-й мазью дважды в день. Если позволяет клиническая картина, следует предпринять попытку снизить частоту применения препарата либо использовать меньшую дозировку – 0,03%-ю мазь.
Сочетанное применение наружных средств
Одним из важных положений, определяющих эффективность лечения больных атопическим дерматитом, является восстановление влажности (регидратация) и структуры рогового слоя кожи. Применяемые с этой целью различные увлажняющие и смягчающие средства выполняют в основном две лечебные функции: поддержание оптимальной гидратации кожи и облегчение проникновения противовоспалительных препаратов в кожу.
Проникновение лечебных средств в эпидермис существенно зависит от липофильности основы препарата, от насыщенности рогового слоя водой, качества и количества входящих в его состав ненасыщенных жирных кислот и церамидов. Наибольший противовоспалительный эффект от применения тГКС и ТИК наблюдается при их совместном применении с современными увлажняющими средствами. Сочетанное нанесение возможно в определенные фазы заболевания. Не получено значимых различий при изменении последовательности нанесения ГКС и косметики, но если препараты имеют различную липидную фазу, то они могут нарушить взаимное всасывание в эпидермисе.
Оправдано применение противовоспалительных средств немедленно после купания больного без предварительного нанесения эмолента. После купания противовоспалительный препарат необходимо первым наносить на увлажненную кожу. После впитывания, если это необходимо, можно наносить плотное увлажняющее/смягчающее средство. Авторами получены данные, что нанесение эмолента кремовой основы на места поражения кожи с 5-го дня, совместно с современными топическими глюкокортикостероидами в виде крема хорошо переносится и повышает увлажненность кожи в очаге воспаления к концу второй недели нанесения [46]. В остром периоде, на участках без лихенификаций, как правило, не требуется одновременного использования увлажняющих средств, так как препарат тГКС (крем или мазь) или ТИК играет роль не только противовоспалительного, но и увлажняющего/смягчающего средства [47]. Существует указание в инструкции к мази такролимуса о недопустимости одновременного нанесения с эмолентами.
Используя эмоленты на очаги поражения, всегда следует рассматривать возможность вторичного инфицирования кожи.
Более безопасная тактика – в острый период, при наличии трещин, мокнутий использовать изолированно ГКС на очаги, а через несколько дней применяя увлажняющие средства. В начальной стадии лечения обострения атопического дерматита, когда воспалительный процесс сопровождается признаками вторичного инфицирования, увлажняющие средства не используются перед применением многокомпонентных комбинированных противовоспалительных средств (ГКС + антибиотик или противогрибковое).
По мере наступления ремиссии ни в коем случае нельзя уменьшать интенсивность увлажняющего лечения, так как сухость кожи на месте разрешающегося воспаления может сама по себе провоцировать зуд, образование микротрещин и послужить весомым фактором в развитии обострения после отмены противовоспалительной терапии.
Смешивание препаратов. Многими врачами, особенно педиатрами, практикуется смешивание наружных стероидных препаратов с увлажняющими средствами, что объясняют желанием уменьшить возможные побочные эффекты лечения, снизить количество применяемого препарата в целях «экономии». Использование подобной тактики наружной стероидной терапии в случаях, когда применяются современные безопасные наружные стероиды, совершенно нецелесообразно. При «разведении» кортикостероида его концентрация снижается и, соответственно, уменьшается противовоспалительная активность. Это приводит к недостаточному эффекту лечения, необходимости увеличения времени терапии, что в конечном счете увеличивает вероятность рецидивов. Методики разведений кортикостероидных препаратов увлажняющими/смягчающими кремами, мазями ранее применялись только в ситуациях использования фторированных ГКС, которые в педиатрии в настоящее время практически не применяются. Препараты ТИК подобно стероидным кремам никогда не следует смешивать с другими наружными средствами.
Определение повышенной чувствительности
к наружным средствам
Любое наружное средство, в том числе и глюкокортикостероид, может вызвать аллергическую реакцию в виде покраснения кожи, зуда, жжения, отека. Приблизительно 3% всех пациентов, которым проводились аппликационные пробы с помощью панели гаптенов по каким-либо причинам, реагировали положительным тестом на один или более препарат кортикостероидов [48]. Пациенты с аллергией на кортикостероиды часто имеют перекрестные реакции с несколькими препаратами этой группы. Непереносимость абсолютно всех препаратов отмечается крайне редко, что позволяет выбрать средство без побочного действия. До начала применения любого наружного препарата для определения переносимости целесообразно использовать аппликационную пробу. При этом препарат наносят на кожу верхней трети сгибательной поверхности предплечья в свободной от высыпаний области и оценивают состояние кожи в этой области через 30 минут, 4—6 часов, 12 и 24 часа. При отсутствии гиперемии, отека, зуда, жжения в области аппликации наружное средство можно использовать. В реальной клинической практике фармакологическая проба применяется только в случае сомнений врача или пациента в хорошей переносимости наружного средства или указания на предшествующие реакции гиперчувствительности при использовании наружных средств.
Комбинированные препараты. Кожные инфекции, особенно Staphylococcus aureus, часто осложняют течение атопического дерматита. При этом может наблюдаться пиодермия – микробное воспаление, одновременно с аллергическими реакциями на микрофлору кожи, что требует специфического лечения [49]. Если пиодермию как осложнение атопического дерматита, диагностировать достаточно просто, то выявить при обычном осмотре роль IgE-опосредованных и клеточно-опосредованных реакций на бактериальную и грибковую микрофлору кожи затруднительно.
При наличии множественных расчесов, областей мокнутия кожи, обширного ее поражения, недостаточной эффективности тГКС всегда следует думать о наличии инфекции (у младенцев) в сочетании с «аллергией на инфекцию» (в более старшем возрасте при наличии хронического течения) и назначить противомикробное лечение [50]. В подобных ситуациях необходимо назначить стартовую терапию грамположительной инфекции, учитывая ведущую роль золотистого стафилококка. В случаях подозрения на наличие других видов бактериальной или грибковой инфекции может быть необходимо выделить культуру возбудителя и определить его чувствительность к антибиотикам, особенно при неэффективности стартового лечения. Необходимо учитывать, что инфекция кожи у больных атопическим дерматитом, как правило, смешанная (стафилококковая, стрептококковая, грибковая) и выделить «ведущий» возбудитель можно только в редких случаях типичной картины пиодермии.
В случаях неосложненной и локальной инфекции кожи больному атопическим дерматитом можно назначить наружные антибактериальные, противогрибковые средства. К ним относятся антисептические растворы: мирамистин, метиленовый синий, бриллиантовый зеленый, фукорцин, нитрофунгин, бетадин и другие подобные антисептические средства.
На второй стадии обработки кожи можно использовать различные мази и кремы с антибиотиками и антисептиками: бацитрацин, гентамицин, фуцидин, различные прописи эритромициновых, линкомициновых 1—3%-х мазей и паст. Противогрибковым действием обладают кремы клотримазол, кетоконазол, тербинафин. Все эти препараты можно применять больным атопическим дерматитом с наличием инфекционных осложнений, ориентируясь на разрешенный возраст и рекомендуемые правила применения этих препаратов при явных клинических симптомах без выделения возбудителя [7].
Инфекция кожи у большинства больных атопическим дерматитом носит смешанный характер и, кроме противоинфекционного, обязательно требуется патогенетические противовоспалительные препараты. В связи с этим используются препараты комбинированного действия, в состав которых входят антибактериальное, противогрибковое средство и наружный глюкокортикостероид. Примером может служить препарат, широко применяемый в педиатрической практике, содержащий антибактериальное средство широкого спектра действия – неомицин, противогрибковое – натамицин и глюкокортикостероид – гидрокортизон. Неомицин активен в отношении ряда грамположительных (стафилококков, энтерококков) и грамотрицательных (Klebsiella spp., Proteus spp., Escherichia coli) бактерий. Натамицин оказывает свое действие на дрожжевые и дрожжеподобные грибы (в том числе на Candida, Aspergillus), дерматофитов (в том числе на Trichophyton, Microsporum), а также в отношении других микроорганизмов и грибов (Trichomonas, Torulopsis, Trichophyton, Fusarium). Такой спектр противомикробной и противогрибковой активности делает препарат незаменимым для лечения смешанных инфекций кожи на фоне атопического дерматита, а также высокоэффективным средством при эмпирическом лечении (то есть в тех случаях, когда определение конкретных микроорганизмов не представляется возможным). Для педиатрической практики важным является наличие в составе комбинации слабого тГКС (гидрокортизона) в качестве противовоспалительного средства. Этот наружный глюкокортикостероид является самым безопасным среди своей группы, что позволяет использовать его у маленьких детей, несмотря увеличение при экземе количества абсорбируемого гидрокортизона: через неповрежденную кожу абсорбируется от 1 до 3% гидрокортизона, при дерматите в 2 раза, а при инфекционных поражениях кожи – до 5 раз больше. Безопасность этого комбинированного препарата повышается по причине низкой абсорбции натамицина и неомицина через неповрежденную кожу и слизистые оболочки, что уменьшает вероятность системных эффектов [51]. Комбинация доступна с 1 года.

