Полная версия
Антитромботическая терапия в клинике внутренних болезней
Под действием тромбина происходит третий этап – превращение фибриногена в фибрин. Фибриноген – плазменный глобулин из трех пар полипептидных цепей, относящийся к белкам острой фазы. Под воздействием тромбина от фибриногена отщепляются два фибринопептида А и два фибринопептида В, что приводит к образованию четырех свободных связей. Оставшийся фибрин-мономер с четырьмя свободными связями полимеризуется в димеры, тетрамеры и более крупные – олигомеры, остающиеся поначалу в растворимом виде. Далее растворимые олигомеры окончательно стабилизируются в фибрин под действием фактора XIIIа, благодаря чему фибрин становится нерастворимым [1, 3].
1.3. Система противосвертывания крови
В условиях здорового организма процессы тромбообразования контролируются противосвертывающей системой, которую представляют клеточные и гуморальные компоненты [5, 6].
А. КЛЕТКИ, ПРЕПЯТСТВУЮЩИЕ ТРОМБООБРАЗОВАНИЮ
К клеточным компонентам, обеспечивающим поддержание крови в жидком состоянии в циркуляции, относятся макрофаги печени, которые специфически удаляют активированные факторы свертывания крови и фибрин без какого-либо влияния на их предшественников. Кроме того, важную роль в предупреждении тромбообразования играет эндотелий сосудов, где синтезируется тканевой активатор плазминогена, простациклин, фиксируется комплекс "гепарин-антитромбин III", тромбомодулин, а также осуществляется элиминация из крови активированных факторов свертывания [4].
Б. ГУМОРАЛЬНЫЙ КОМПОНЕНТ ПРОТИВОСВЕРТЫВАЮЩЕЙ СИСТЕМЫ
Гуморальный компонент представлен физиологическими антикоагулянтами, которые тем или иным путем инактивируют или ингибируют активные формы факторов свертывания крови. Среди них наиболее значимыми для клинической практики являются антитромбин III (АТ-III), гепариновый кофактор II, протеины С и S, ингибитор пути тканевого фактора, протеаза нексия-1, С1-ингибитор, 1-антитрипсин, 2-макроглобулин и эндогенный гепарин.
Антитромбин III является основным ингибитором тромбина, факторов Xа и IXа. Совместно с гепарином АТ-III инактивирует сериновые протеазы, а именно тромбин и все предшествующие его образованию активированные факторы свертывания крови путем образования с ними неактивных стехиометрических комплексов. Скорость нейтрализации сериновых протеаз антитромбином III при отсутствии гепарина невелика и увеличивается в его присутствии в 1000- 100000 раз [4].
1.4. Фибринолиз. Значение и этапы
Наряду с компонентами, проявляющими ингибиторное действие, гуморальная система также включает в себя и фибринолитический механизм, направленный уже на растворение фибринового сгустка. Фибринолиз является основным эндогенным механизмом, предотвращающим тромбообразование и являющимся конечной стадией в репаративном процессе. Активным его ферментом является плазмин, который образуется из своего предшественника плазминогена в результате ряда последовательных реакций, индуцируемых аналогично активации свертывания крови внешним и внутренним путем [6].
При внешнем пути активации плазминоген протеолитически превращается в плазмин под действием тканевого активатора плазминогена (t-PA), который синтезируется эндотелиальными клетками стенки сосуда и затем секретируется в плазму. Синтез t-PA происходит постоянно, однако под действием тромбина, адреналина, физической нагрузки, стресса его секреция усиливается в несколько раз. При внутреннем пути активация фибринолиза вызывается фактором XIIа, который активизируется при контакте крови с поверхностью поврежденного сосуда. В этом случае фактор XIIа в присутствии высокомолекулярного кининогена превращает плазминоген в плазмин. Кроме этого, активация плазминогена может происходить и за счет активатора урокиназного типа (u-РА), который, в отличие от тканевого активатора, не имеет сродства к фибрину. При этом он связывается со специфическими рецепторами на поверхности клеток, в частности, эндотелия и ряда форменных элементов крови, непосредственно участвующих в образовании тромба [4, 6].
Лизис нерастворимого фибрина под действием плазмина сопровождается образованием продуктов деградации фибрина (ПДФ) – D-D-димеры, D-E-D-тримеры, избыток содержания которых свидетельствует об активации фибриногенолиза. Степень нарастания ПДФ коррелирует с уровнем тромбинемии, выраженностью ДВС-синдрома и с массивностью поражения легочного русла при тромбоэмболии легочной артерии [5].
СПИСОК ЛИТЕРАТУРЫ К ГЛАВЕ I.
Основные принципы профилактики и лечения тромбозов: В таблицах и схемах / Под ред. О. Н. Ткачевой. – М.: Медицина, 2013. 206 с.
Клиническая фармакология по Гудману и Гилману. Под общей редакцией А.Г. Гилмана, редакторы Дж. Хардман и Л. Лимберд. Пер. с англ. – М., Практика, 2006. 1648 с.
Воробьев П.А. Актуальный гемостаз. – М.: Издательство «Ньюдиамед», 2004. 140 с.
Баркаган З.С., Момот А.П. – Диагностика и контролируемая терапия нарушений гемостаза. Издание 2-е дополненное. – М.: "Ньюдиамед", 2001. 296 с.
Основы клинической физиологии системы свертывания и противосвертывания. Методы медикаментозного управления гемостазом / Под ред. академика Ю.Л. Шевченко. – М., 2008. 96 с.
Панченко Е.П., Добровольский А.Б. Тромбозы в кардиологии. Механизмы развития и возможности терапии. – М.; изд. «Культура и спорт». 1999. 464 с.
Глава вторая. Основные классы препаратов, влияющих на систему гемостаза
2.1. Антиагреганты
– препараты, подавляющие агрегацию тромбоцитов [1, 2]. По механизму действия условно делятся на два класса:
А. Препараты, ингибирующие активность ферментов тромбоцитов:
Ингибиторы ЦОГ (ацетилсалициловая кислота)
Ингибиторы фосфодиэстеразы (дипиридамол, пентоксифиллин, цилостазол, трифлузал)
Б. Препараты, блокирующие рецепторы тромбоцитов:
Блокаторы P2Y12 рецепторов (тиклопидин, клопидогрел, празугрел, тикагрелор, кангрелор, элиногрел)
Блокаторы гликопротеиновых рецепторов IIb/IIIa (абциксимаб, эптифибатид, тирофибан)
Блокаторы рецепторов к тромбину (ворапаксар, атопаксар)
АЦЕТИЛСАЦИЛИЛОВАЯ КИСЛОВА (АСПИРИН) применяется в кардиологии для кардиоваскулярной профилактики с 60-х годов XX столетия [3].
Механизм действия аспирина заключается в необратимом и неизбирательном ингибировании ЦОГ – ключевого фермента синтеза простагландинов и мощного проагреганта ТхА2. Низкие дозы аспирина селективно ингибируют ЦОГ-1, оказывая антиагрегантный эффект, в то время как высокие дозы ингибируют ЦОГ-1 и ЦОГ-2, оказывая противовоспалительное и анальгетическое действие. Максимальный антиагрегантный эффект достигается при приёме аспирина в дозе 75‒100 мг, дальнейшее увеличение дозы не приводит к повышению эффективности, но увеличивает риск побочных эффектов, в частности, кровотечений. Так как аспирин блокирует ЦОГ необратимо, это позволяет принимать его один раз в день, несмотря на быстрый период полуэлиминации (15‒20 мин). Восстановление функции тромбоцитов после отмены аспирина прямо связано с периодом жизни тромбоцитов в крови, составляющем около 7-9 дней. Ежедневно мегакариоциты генерируют около 10‒12% новых тромбоцитов, поэтому практически исходный уровень гемостаза может восстановиться через 3-4 дня после последней дозы аспирина у пациентов с нормальной функцией костного мозга [2, 4, 5].
ДИПИРИДАМОЛ является производным пиридопиримидина, оказывает антиагрегантное и вазодилататорное действие [4].
Механизм действия дипиридамола реализуется в нескольких направлениях. Он ингибирует фосфодиэстеразу, блокирует обратный захват аденозина и ингибирует синтез ТхА2. Ингибируя аденозиндезаминазу, димиридамол повышает в крови содержание эндогенных антиагрегантов – аденозина и цАМФ, стимулирует выделение простациклина эндотелиальными клетками, тормозит захват АТФ эндотелием, что ведёт к увеличению его содержания на границе между тромбоцитами и эндотелием. Дипиридамол в большей степени подавляет адгезию тромбоцитов, чем их агрегацию, удлиняет продолжительность циркуляции тромбоцитов. Расширяет коронарные артериолы, потому у пациентов с коронарным синдромом он может спровоцировать «синдром обкрадывания». Умеренно снижает системное АД.
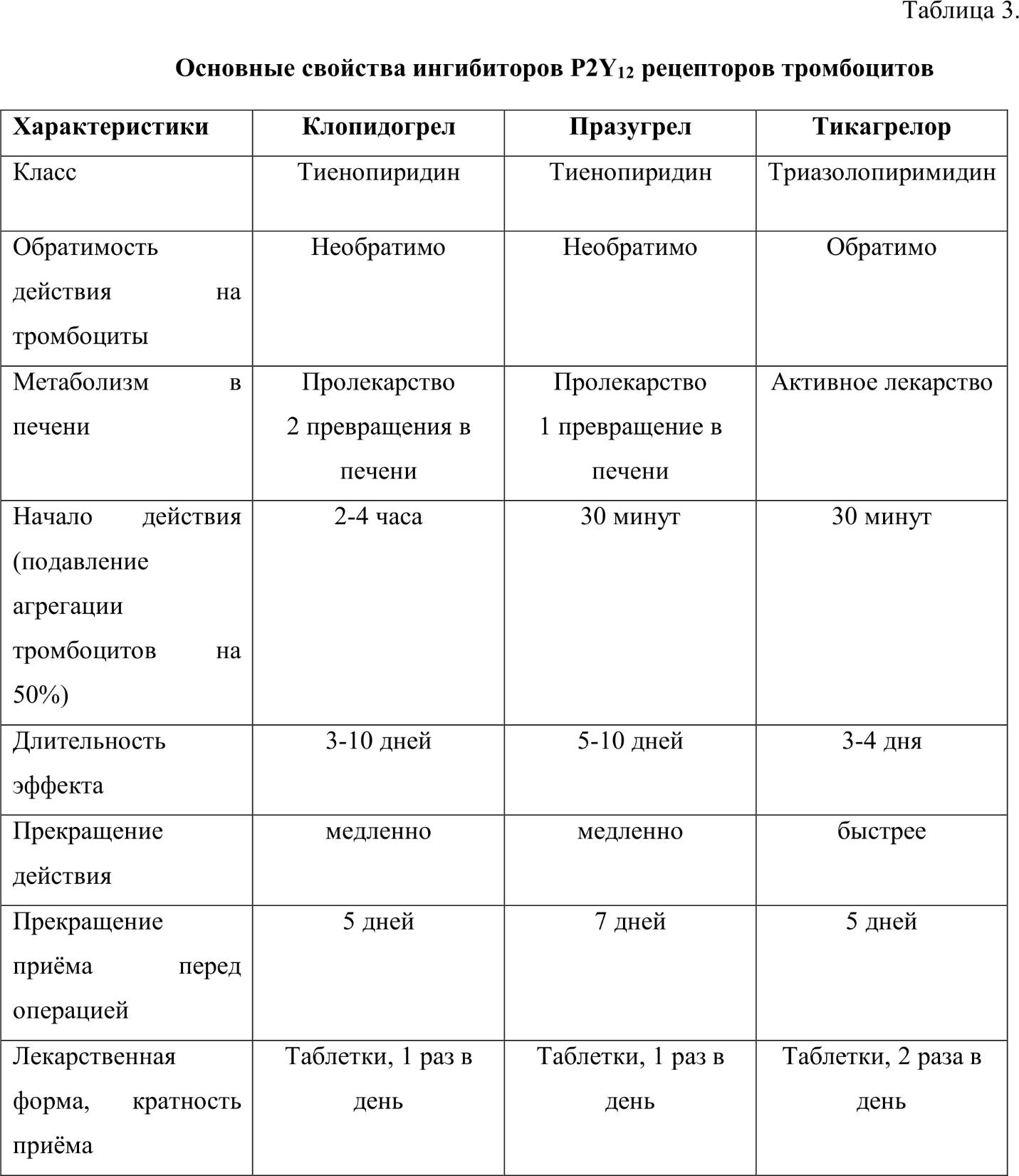
КЛОПИДОГРЕЛ – производное тиенопиридина, в 6 раз сильнее тиклопидина подавляет агрегацию тромбоцитов. В клинической практике применяется с 1998 г. [2, 3]
Механизм действия клопидогрела связан с его способностью селективно и необратимо блокировать P2Y12-рецепторы тромбоцитов, уменьшать АДФ-зависимую экспрессию гликопротеиновых рецепторов IIb/IIIa, что нарушает связывание с ними фибриногена. Начало ингибиторного эффекта на агрегацию тромбоцитов имеет дозозависимый характер, нагрузочная доза препарата 600 мг подавляет агрегацию через 2-3 ч после приема, доза в 300 мг – через 4-6 часов. Максимальное действие развивается через 4-7 суток курсового лечения в суточной дозе 75 мг, агрегация не восстанавливается в течение всего периода циркуляции тромбоцитов (7-10 сут.) [1].
В клинической практике могут наблюдаться индивидуальные различия в ответе на клопидогрел, что обусловлено как генетическими факторами, так и особенностями метаболизма препарата (ряд продуктов (например, грейпфрутовый сок), фармацевтических препаратов (ингибиторы протонной помпы) и химических веществ (табачный дым), конкурентно борющихся за биотрансформацию в печени или ингибирующие активность цитохромов печени, могут уменьшать или увеличивать активность клопидогрела) [4].
ПРАЗУГРЕЛ относится к классу тиенопиридинов, является пролекарством, выведен на рынок фармпрепаратов в 2009 году [1].
Механизм действия связан с необратимым ингибированием P2Y12-рецепторов тромбоцитов. Отличается более высокой эффективностью по сравнению с клопидогрелом. Активные метаболиты празугрела образуются под влиянием эстераз кишечника, и плазмы крови, и цитохромов печени, поэтому он в меньшей степени зависит от активности последних. По сравнению с клопидогрелом действие празугрела наступает быстрее. Кроме того, празугрел имеет большую биодоступность и меньшую вариабельность ответа на лечение среди пациентов. Максимальный эффект наступает спустя 2 дня, после отмены препарата тромбоциты восстанавливают свою функцию в течение 3-5 дней [2, 4].
ТИКАГРЕЛОР. В отличие от клопидогрела и празугрела не является пролекарством и обратимо ингибирует P2Y12-рецепторы. Как и празугрел, тикагрелор действует быстро и является более сильным ингибитором агрегации тромбоцитов, чем клопидогрел [1, 5].
Механизм действия тикагрелора обусловлен обратимым связыванием неконкурентного сайта P2Y12-рецепторов тромбоцитов исходной молекулой, хотя 30-40% своей активности он обязан метаболиту, образующемуся при участии цитохромов печени. Кроме этого, тикагрелор ингибирует обратный захват аденозина, т.е. повышает его уровень в плазме, с чем связывают появление некоторых побочных эффектов, в частности, одышки, гиперкреатиниемию и гиперурикемию [4].
Основные характеристики представителей класса блокаторов P2Y12 рецепторов тромбоцитов представлены в таблице 3.
ЭПТИФИБАТИД представляет собой синтетический циклический пептид, вводится внутривенно. В настоящее время использование всех блокаторов гликопротеиновых IIb/IIIa рецепторов ограничено интервенционным лечением ОКС в ситуациях, сопряжённых с высоким риском тромбозов или сохранением ишемии миокарда и при невозможности проведения ДААТ [2, 4].
Механизм действия препарата связан с обратимой блокадой рецепторов IIb/IIIa тромбоцитов, конкуренцией с фФВ и фибриногеном за связь с данными рецепторами, что препятствует формированию фибриновых мостиков между тромбоцитами. Агрегация восстанавливается на 50% через 4 ч после прекращения инфузии [4].
ВОРАПАКСАР является синтетическим 3-фенилпиридином, аналогом химбацина, применение его в клинической практике ограничено [5].
Механизм действия ворапаксара связан с блокадой тромбиновых (PAR1) рецепторов тромбоцитов, что препятствует связывание тромбина с данными рецепторами и угнетает тромбин-ассоциированную агрегацию. Имеет длительный период полувыведения (до 300 часов), вследствие чего даже спустя 4 недели после отмены препарата активность тромбоцитов остается на уровне 50%, что создает проблему нейтрализации его антиагрегантного эффекта (в настоящее время специфического антидота нет) [4].
2.2. Антикоагулянты
– класс антитромботических препаратов, подавляющих синтез или активность плазменных факторов свертывания крови [1, 2].
Современная классификация подразделяет все антикоагулянты по двум характеристикам: а) пути введения в организм человека (парентеральные или назначаемые per os) и б) механизму действия (прямые и непрямые).
Парентеральные:
Непрямые (НФГ, НМГ, фондапаринукс).
Прямые:
Блокаторы Ф-II (гирудин, бивалирудин, аргатробан);
Блокаторы Ф-X (отамиксабан).
Оральные:
Непрямые (антагонисты витамина К).
Прямые:
Блокаторы Ф-II (дабигатрана этексилат);
Блокаторы Ф-X (апиксабан, ривароксабан, эдоксабан).
Препараты, которые не оказывают непосредственного действия на факторы свёртывания крови, а являются кофакторами антитромбина III (способны ингибировать факторы свертывания только в комплексе с АТ-III) или антагонистами витамина К (тем самым препятствуют синтезу в печении витамин К зависимых факторов свертывания крови), относятся к антикоагулянтам непрямого действия. Лекарственные средства, обладающие способностью непосредственно блокировать активные центры IIа или Xа факторов свёртывания крови и не требующие для реализации антитромботического действия дополнительных веществ, являются прямыми антикоагулянтами [2].
НЕФРАКЦИОНИРОВАННЫЙ ГЕПАРИН (НФГ) – гликозаминогликан, содержащийся почти во всех тканях и органах организма и состоящий из смеси фракций полисахаридов с молекулярной массой в пределах от 3 000 до 30 000 Да. Первое клиническое испытание гепарина было проведено в 20-х годах прошлого века, однако широкое использование данного препарата для профилактики тромбозов началось во время Второй мировой войны [2, 6].
Механизм действия гепарина заключающееся в потенцировании ингибиторного действия антитромбина III на ряд факторов свертывания крови: II, IXa, Xa, XIa и XIIa. Активность АТ-III в присутствии НФГ возрастает в 1 000-100 000 раз. Для контроля его эффективности требуется регулярная лабораторная оценка АЧТВ, которое рекомендуется увеличивать в 1,5-2,5 раза по сравнению с нормальной плазмой. В больших дозах НФГ угнетает агрегацию тромбоцитов. НФГ обладает умеренным сосудорасширяющим действием, улучшает микроциркуляцию, оказывает гипогликемическое и местное противовоспалительное действие, способен регулировать ангиогенез и пролиферацию эндотелиальных клеток [4].
Конец ознакомительного фрагмента.
Текст предоставлен ООО «ЛитРес».
Прочитайте эту книгу целиком, купив полную легальную версию на ЛитРес.
Безопасно оплатить книгу можно банковской картой Visa, MasterCard, Maestro, со счета мобильного телефона, с платежного терминала, в салоне МТС или Связной, через PayPal, WebMoney, Яндекс.Деньги, QIWI Кошелек, бонусными картами или другим удобным Вам способом.

