
Полная версия
Эндокринные синдромы и болезни. Руководство для врачей
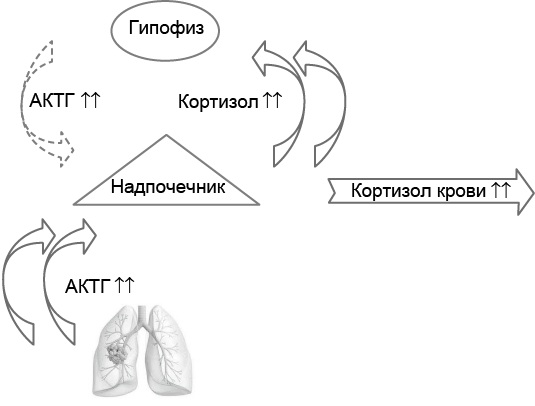
Рис. 6.1. Интерпретация результатов исследования пары гормонов (тропный гормон + гормон железы-мишени) в системе двухуровневой эндокринной регуляции, когда прямая связь положительная, а обратная – отрицательная
Если при базальном состоянии, обычно натощак и без специальных воздействий, выявлено нарушение секреции гормона периферической железы или гормональной пары, дополнительную диагностическую информацию получают в так называемых динамических тестах. У больных с синдромом гиперпродукции проводят тесты на подавление секреции гормона с целью диагностирования автономности функционирования железы. При гипофункции – стимулируют тропную железу и/или железу-мишень, что позволяет установить локализацию поражения в системе эндокринной регуляции.
6.4. Различие в диагностике эндокринных синдромов и болезней
Эндокринный синдром – патологическое состояние, обусловленное нарушением секреции определённого гормона (повышение, понижение, дисфункция). Понятие эндокринной болезни шире, чем эндокринный синдром, так как, с одной стороны, один и тот же эндокринный синдром способен возникать при разных эндокринных болезнях, а с другой – при одной и той же болезни может нарушаться секреция одновременно нескольких гормонов и, соответственно, можно наблюдать одновременно проявление нескольких эндокринных синдромов.
Эндокринная болезнь – патологическое состояние, обусловленное нарушением секреции одного или нескольких гормонов, которое проявляется, соответственно, одним или несколькими эндокринными синдромами. Так, синдром гиперглюкокортицизма развивается при кортизол-синтезирующей опухоли коры надпочечников или при повышенной секреции АКТГ, который стимулирует синтез кортизола корой надпочечников. При пангипопитуитаризме нарушается одновременно секреция всех гормонов передней доли гипофиза. Возможны и более сложные взаимоотношения эндокринных синдромов и болезни: множественная эндокринная неоплазия I и II типов – болезни, при которых одновременно или последовательно возникают эндокринные опухоли различных желёз.
Итак, понятие «эндокринная болезнь» шире понятия «эндокринный синдром». Эндокринный синдром – лишь часть проявлений эндокринных болезней. Вместе с тем, если болезнь ничем, кроме эндокринного синдрома, не проявляется, тогда определение эндокринной болезни и эндокринного синдрома совпадают. К примеру, проявления врождённой СТГ-недостаточности как болезни исчерпываются эндокринным синдромом гипосекреции гормона роста.
При диагностике эндокринных синдромов гормоны удобно разделить на группы:
• регуляторы эндокринных желёз (ТТГ, АКТГ, ЛГ, ФСГ);
• регуляторы метаболических процессов в организме (инсулин, глюкагон, катехоламины, альдостерон, ПТГ, кальцитонин);
• комбинированные регуляторы эндокринных желёз и метаболических процессов (тиреоидные гормоны, половые гормоны, глюкокортикоиды).
«Чистый» регулятор эндокринных желёз – например, ТТГ изменение концентрации которого в крови никак не проявляется клинически, а только через нарушение секреции Т4 щитовидной железой. Т4 действует системно на организм, и его недостаток или избыток проявляется определённым набором симптомов. Из этого примера видно, что эндокринные синдромы (комплекс симптомов) формируются вследствие нарушения секреции только тех гормонов, которые действуют системно. С учётом этого можно уточнить определение: эндокринный синдром – клинические проявления нарушения секреции гормона, обладающего системным действием на организм.
Исходя из этого определения ясно, на каком этапе завершается диагностический поиск эндокринного синдрома:
• первый этап – по жалобам больного и видимым клиническим признакам высказывают предположение (диагностическую гипотезу) о нарушении секреции определённого гормона или ряда гормонов;
• второй и он же заключительный этап – лабораторное подтверждение повышенного или сниженного уровня системно действующего гормона/гормонов или выявление более сложных нарушений секреции или действия такого гормона (биоритма, например, или резистентности).
Как правило, нарушение секреции гормона может быть следствием целого спектра причин. Установление причины нарушения секреции гормона (т. е. эндокринного синдрома) представляет собой уже следующий за диагностикой синдрома этап диагностического поиска – диагностику эндокринной болезни.
К примеру, у больного присутствуют следующие симптомы: розовые стрии на животе, склонность к образованию синяков, центрипетальное перераспределение подкожной жировой клетчатки, гипергликемия. В этом случае может быть высказана диагностическая гипотеза – синдром гиперкортизолизма. Определение в крови повышенного содержания кортизола подтверждает наличие у больного этого синдрома. Диагностический поиск эндокринного синдрома завершен.
Однако причиной этого синдрома могут быть, по крайней мере, опухоль надпочечника (глюкостерома) и опухоль гипофиза, гиперсекретирующая АКТГ. Уточнение причины синдрома гиперкортизолизма и есть по сути диагностический поиск эндокринной болезни.
Для диагностики эндокринных синдромов обычно нет необходимости исследовать гормоны, являющиеся «чистыми» регуляторами функции эндокринных желёз, – их используют только для диагностики эндокринных болезней, за исключением субклинических эндокринных синдромов, когда уровень регулируемого системного гормона оказывается нормальным, а его регулятора секреции – нарушен. К примеру, при субклиническом гипотиреозе уровень тиреоидных гормонов в крови нормальный, а содержание ТТГ повышено. И наоборот, в случае субклинического тиреотоксикоза на фоне нормального уровня тиреоидных гормонов концентрация ТТГ понижена. В этом случае диагностика субклинического синдрома – исключительно лабораторная, так как клиническими симптомами он не проявляется, уровень системного гормона по определению субклинического синдрома нормальный.
В указанной классификации гормонов также выделены гормоны, не регулирующие функцию других эндокринных желёз (обладающие только системным действием на организм). Эти гормоны секретируются автономными эндокринными железами (ПТГ, инсулин, глюкагон и др.). Если в крови повышен или понижен уровень такого гормона, то это однозначно указывает на локализацию патологического процесса в железе, которая его синтезирует. Однако и в этом случае эндокринолог поначалу имеет обычно дело с эндокринным синдромом, и ему следует ещё продолжить диагностический поиск эндокринной болезни. К примеру, повышенная секреция ПТГ может быть следствием дефицита витамина D, гиперплазии паращитовидных желёз или аденомы паращитовидной железы.
Гормон периферической железы, секреция которого регулируется тропным гормоном гипофиза, всегда обладает системным действием. Кроме того, он участвует и в регуляции функции центральной железы (гипофиза), замыкая обратную связь. Следовательно, гормоны периферических желёз обладают двумя свойствами: они – системные регуляторы, с одной стороны, и регуляторы функций эндокринных желёз, с другой. Последнее обстоятельство важно на этапе диагностики эндокринных болезней, но не синдромов.
Существуют эндокринные болезни, которые не сопровождаются какими-либо характерными эндокринными синдромами, например гиперпродукция кальцитонина при медуллярном раке щитовидной железы. Следовательно, отсутствие у больного эндокринного синдрома не исключает наличия у него эндокринной болезни.
Существуют опухоли, которые синтезируют гормоны, но не секретируют их (например, некоторые нейроэндокринные опухоли). В этом случае эндокринологическая диагностика возможна только при гистохимическом исследовании опухолевых клеток, при котором выявляют гормоны в опухолевых клетках, не секретирующиеся в кровь.
Таким образом, современная клиническая эндокринология не исчерпывается болезнями, которые проявляются эндокринными синдромами.
Некоторые эндокринные болезни называют синдромами: адреногенитальный синдром, синдром Клайнфельтера, синдром склерокистозных яичников и др. Происхождение их очевидно из определения термина «синдром» – сочетание характерных для определённого патологического состояния симптомов. Однако если определённый синдром встречается при одном-единственном (уникальном) патологическом состоянии, то обнаружение такого синдрома эквивалентно диагностике соответствующей ему болезни. Именно к этой категории относятся эндокринные болезни, которые в эндокринологии называются синдромами по имени авторов, их описавших, хотя не всем нозологиям-синдромам присвоены имена врачей, например адреногенитальный синдром или синдром склерокистозных яичников.
Особое место в эндокринологии занимают определения синдрома и болезни Иценко-Кушинга, которые следует обсудить в этом разделе, чтобы снять естественные вопросы. С одной стороны, симптомокомплекс, вызванный повышенным содержанием глюкокортикоидов в крови, называют синдромом Иценко – Кушинга. Этот синдром может быть вызван опухолью гипофиза, секретирующей в повышенных количествах АКТГ, который, в свою очередь, стимулирует синтез надпочечниками глюкокортикоидов. Его же вызывает опухоль надпочечников, которая в повышенных количествах производит глюкокортикоиды (глюкостерома). Для разделения этих двух болезней, при которых возникает синдром Иценко – Кушинга, АКТГ-секретирующую опухоль гипофиза было предложено назвать болезнью Иценко – Кушинга, но при этом за глюкостеромой оставлено схожее название – синдром Иценко – Кушинга.
Итак, если больной поступает для уточнения причины заболевания в клинику с диагнозом «синдром Иценко – Кушинга», то у него дифференцируют, по крайней мере, АКТГ-продуцирующую аденому гипофиза и глюкостерому. Однако если после завершения диагностического поиска больному ставят диагноз «синдром Иценко – Кушинга», то это означает, что у больного обнаружили опухоль надпочечника, секретирующую глюкокортикоиды. Таким образом, диагноз «синдром Иценко – Кушинга» в начале диагностического поиска рассматривают как патологическое состояние, которое может быть вызвано различными болезнями («классический» синдром), а при завершении обследования диагноз «синдром Иценко – Кушинга» является коротким обозначением болезни – опухоли надпочечника, которая в повышенных количествах секретирует глюкокортикоиды.
После того как были обнаружены опухоли, локализованные вне гипофиза и при этом продуцирующие в повышенных количествах АКТГ, разделение синдрома гиперглюкокортицизма на болезнь и синдром Иценко – Кушинга оказалось недостаточным. В связи с этим введены термины «АКТГ-зависимый» и «АКТГ-независимый» синдромы Иценко – Кушинга. В АКТГ-зависимый синдром входят болезнь Иценко – Кушинга и эктопический АКТГ-синдром. К АКТГ-независимым синдромам относят глюкостерому и ятрогенный гиперглюкокортицизм. Во всех этих определениях фигурирует слово «синдром», но по сути это классификация болезней, при которых развивается синдром гиперглюкокортицизма. Из изложенного выше очевидно, что термин «синдром» неоднозначен в клинической эндокринологии, поэтому нужно внимательно относиться к медицинскому контексту когда описывается определённый эндокринный синдром.
В разделе «Эндокринные синдромы» приведены только те эндокринные синдромы, которые не являются болезнью, а встречаются при различных эндокринных заболеваниях и вызваны повышенной или пониженной секрецией гормона с системным действием. Выявление у больного такого рода синдрома не завершает эндокринологический диагностический поиск, а только его начинает.
Вместе с тем граница между определением эндокринного синдрома и эндокринной болезни бывает размытой. В одних клинических ситуациях нарушение секреции гормона может выступать в качестве синдрома, в других – болезни. Это связано с тем, насколько полно проявления болезни объясняются нарушением секреции гормона.
Пример. Вследствие абсолютного или относительного дефицита АДГ развивается НД. В процессе обследования больного выясняется, что это состояние связано с нарушением синтеза АДГ и никаких морфологических признаков поражения гипоталамо-гипофизарной области нет (опухоли и т. п.). В этом случае диагностируют болезнь «НД», так как недостатком секреции АДГ исчерпываются все клинические проявления заболевания. Однако если НД является проявлением макроаденомы гипофиза, то НД – один из синдромов этой опухоли. Итак, в последнем случае НД не исчерпывается проявлением заболевания у больного. НД патогенетически связан с другим заболеванием и фактически является одним из его проявлений, т. е. синдромом. Это и определяет НД как синдром вызвавшей его болезни.
С описанной выше точки зрения достаточно понятно разделение синдрома гиперглюкокортицизма на болезнь и синдром Иценко – Кушинга. Когда гиперглюкокортицизм – проявление кортизол-секретирующей опухоли надпочечника, его называют «синдром Иценко – Кушинга», что вполне оправдано, так как «первичным» заболеванием является опухоль надпочечника, а одним из её проявлений – синдром гиперглюкокортицизма.
Допустим теперь, что у больного выявлена гиперпродукция АКТГ гипофизом, которая или связана с микроаденомой гипофиза, или протекает вообще без каких-либо морфологических признаков аденомы. В этих случаях устанавливают диагноз «болезнь Иценко – Кушинга», так как синдромом гиперглюкокортицизма фактически исчерпываются проявления этого патологического состояния – микроаденома не сопровождается какой-либо клинически заметной симптоматикой, кроме чрезмерной секреции АКТГ и, соответственно, кортизола. Однако если гиперпродукция АКТГ эктопическая, т. е. является следствием обычно злокачественной опухоли, тогда это состояние логично называть синдромом: АКТГ-эктопический синдром. Это название отражает то обстоятельство, что АКТГ-обусловленный синдром гиперкортизолизма – часть клинической картины по сути неэндокринной болезни (злокачественной опухоли).
В связи со сказанным выше такого рода «синдромы-болезни» тоже включены в раздел «Эндокринные синдромы».
Функция эндокринных желёз регулируется не только управляющими гормонами, но и рядом метаболитов крови. В частности, концентрация глюкозы в крови регулирует секрецию инсулина и глюкагона, а уровень кальция в крови – секрецию ПТГ и т. п. Такого рода биологические вещества крови – регуляторы-метаболиты эндокринных желёз. При диагностике эндокринных синдромов их тоже необходимо иметь в виду, так как иногда их изменение может быть ведущим или даже единственным диагностическим признаком эндокринного синдрома, поскольку их уровень всегда сильно коррелирует с интенсивностью секреции специфического гормона.
6.5. Особенности лечения эндокринных синдромов
Возможны патогенентические и симптоматические методы лечения эндокринных синдромов. Если устраняют причину синдрома, лечение патогенетическое, если не устраняют – симптоматическое, например удаление глюкостеромы или опухоли, секретирующей АКТГ, – патогенетическое лечение синдрома гиперглюкокортицизма.
Однако патогенетическое лечение возможно не всегда – тогда применяют симптоматическое лечение эндокринного синдрома, например блокирование повышенного синтеза гормона или, наоборот, замещение недостающей секреции гормона.
К примеру, НД. Независимо от того, является диабет центральным или нефрогенным, основное лечение – лекарственное замещение дефицита АДГ. Для центрального НД способа восстановления функции АДГ-синтезирующих клеток не существует, при нефрогенном нет метода восстановления чувствительности почек к действию АДГ, что было бы лечением не симптоматическим, а патогенетическим, и приводило бы практически к выздоровлению больного. По этой причине при большинстве эндокринных синдромов больной зависит от заместительной гормональной терапии.
Устранение гиперпродукции гормона нередко тоже симптоматическое. Так, один из последних методов лекарственного лечения акромегалии направлен на блокирование биологического действия СТГ – симптоматическое лечение в чистом виде.
Хирургическое лечение тоже может быть симптоматическим, например удаление щитовидной железы при ДТЗ, цель которого – удаление гиперфункционирующей щитовидной железы. Патогенетическое лечение заключалось бы в удалении тиреоид-стимулирующих антител, которые хирургическая операция на щитовидной железе не затрагивает. Патогенетических методов лечения аутоиммунных заболеваний до сих пор не разработано.
Хирургическое удаление гиперфункционирующей эндокринной опухоли – патогенетическое лечение, так как оно полностью устраняет патологический процесс и нормализует гормональный статус больного (например, удаление глюкостеромы надпочечников). Однако если в результате операции нарушается функция железы (например, развивается гипопитуитаризм после удаления СТГ-секретирующей аденомы гипофиза), возникает осложнение патогенетического лечения – операции.
С учётом сказанного методы лечения эндокринных синдромов можно разделить на две группы.
• Устранение недостатка гормона (абсолютного или относительного) путём назначения:
➧ экзогенного нативного гормона (например, гидрокортизона) или аналога [например, лираглутида (Виктозы♠) – аналога глюкагоноподобного пептида-1] с терапевтически оправданным изменением его биологических свойств;
➧ лекарственных средств, усиливающих действие как эндогенного, так и экзогенного гормонов (например, метформина, снижающего инсулинорезистентность).
• Устранение избытка гормона путём:
➧ назначения препаратов, блокирующих синтез/секрецию гормона (например, аналоги соматостатина);
➧ назначения препаратов, блокирующих действие гормона на уровне органа-мишени прямо или опосредовано (например, β-адреноблокаторов при тиреотоксикозе);
➧ удаления (хирургического, лучевого и т. п.) гиперфункционирующей железы.
В руководстве представлены методы лечения как эндокринных синдромов, так и эндокринных болезней. Медикаментозное лечение эндокринного синдрома может быть подготовительной фазой для каких-то других методов, например радикального хирургического лечения, или же оно может быть лечением выбора, если другие методы устранения гиперпродукции/гипопродукции гормона недоступны.
Раздел 1
Эндокринные синдромы
Клиническая медицина в значительной степени остаётся описательной наукой, особенно в той части, которая касается проявления заболевания у больного (симптомы и признаки). В результате чем более полным будет описание болезни в руководстве, тем более широкий спектр больных окажется в зоне внимания специалиста, и в частности эндокринолога. И тем больше шансов у больного получить адекватное лечение. Именно исходя из этого предположения, дано описание эндокринопатий в данном разделе. Однако проблема составления обстоятельного списка симптомов/признаков заболевания заключается в том, что такая работа требует некоторой первичной достаточно обширной базы симптомов/признаков болезней, из которой можно было бы формировать «пакеты» специфических симптомов болезней, что вручную сделать практически невозможно.
В этом отношении указанная проблема, по крайней мере отчасти, разрешена созданием сайта http://www.diagnosispro.com/, в котором представлено до 7000 болезней и до 15 000 их симптомов и признаков. Эти данные сформированы на базе наиболее респектабельных медицинских ресурсов, покрывающих внутренние болезни, неотложные состояния, педиатрию, акушерство и гинекологию, эндокринологию и многие другие клинические направления. Эта система разработана клиницистами для клиницистов с целью повышения качества их работы и предотвращения, по крайне мере, банальных диагностических ошибок. И главное её достоинство – именно автоматизация формирования пакета симптомов/признаков болезни, что в значительной мере упростило задачу создания обстоятельной симптоматологии эндокринопатий, представленной в этой книге.
Глава 7
Гипофиз и гипоталамус
7.1. Методы исследования гипофиза
7.1.1. Визуализация гипофиза
Современные методы рентгенологического исследования настолько совершенны, что позволяют увидеть внутреннее анатомическое строение органов, в том числе мозга и гипофиза (рис. 7.1, 7.2). В связи с этим представление об анатомии гипоталамуса, гипофиза и окружающих гипофиз структур, по крайней мере на двух основных срезах (фронтальном и сагиттальном), – необходимое условие понимания результатов компьютерной томографии (КТ) или МРТ (см. рис. 7.1, 7.2).
Гипофиз состоит из двух долей – передней (аденогипофиз) и задней (нейрогипофиз), которые отчётливо видны на сагиттальной томограмме (см. рис. 7.1).
МРТ в настоящее время является оптимальным методом визуализации гипофиза. КТ может всё ещё быть полезной для обнаружения кальцификатов в опухоли (например, при краниофарингиомах) и гиперостоза в сочетании с менингиомами или выявления очагов костной деструкции. На обычной рентгенограмме черепа можно выявить изменения костных контуров турецкого седла, в частности его увеличение, но в ней нет необходимости, если есть возможность проведения МРТ. Хотя при ограниченных ресурсах здравоохранения прицельная рентгенография турецкого седла может служить определённым скрининговым исследованием при подозрении на опухоль гипофиза.
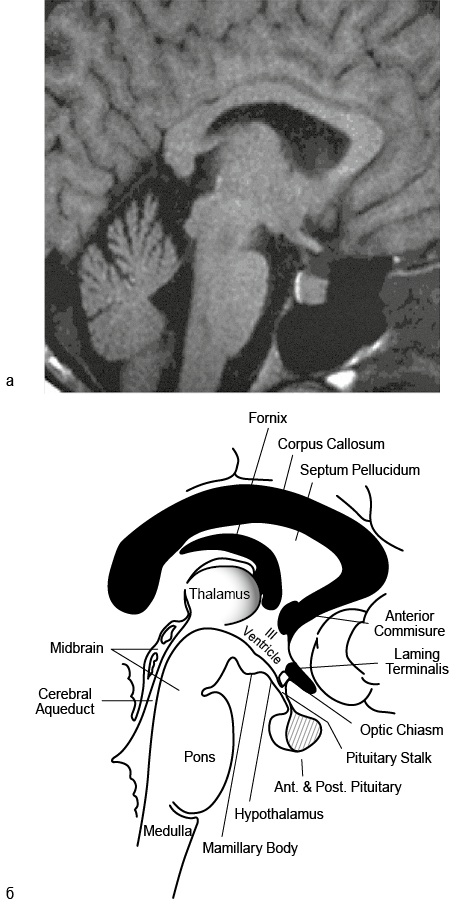
Рис. 7.1. Сагиттальный срез гипофиза при магнитно-резонансной томографии: а – томограмма; б – схема
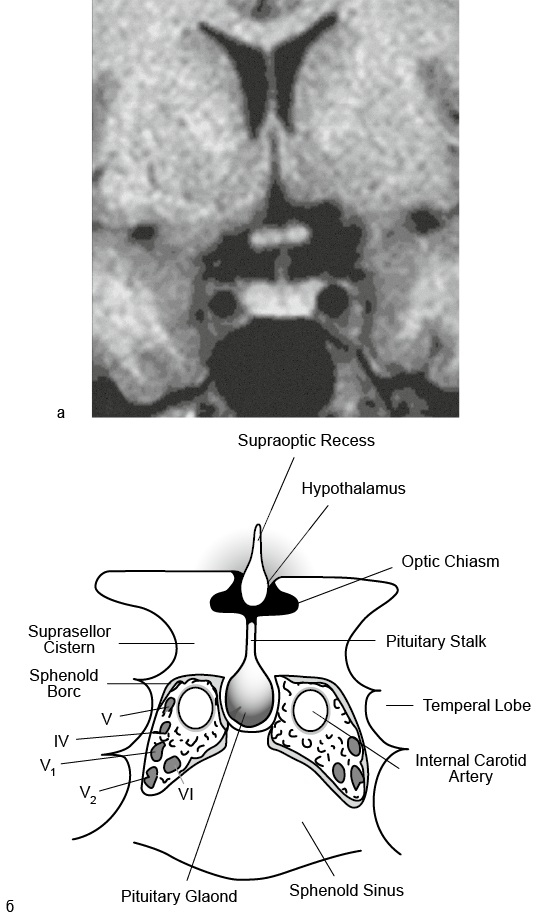
Рис. 7.2. Фронтальный срез гипофиза при магнитно-резонансной томографии: а – томограмма; б – схема
При МРТ выделяют Т1-взвешенное изображение, на котором спинномозговая жидкость выглядит в виде тёмных серых пятен, в то время как ткань мозга намного светлее. Этот тип изображения позволяет получить отчётливую картину анатомических структур. В норме на Т1-взвешенном изображении задняя доля гипофиза выглядит как яркое белое пятно (вследствие «жидких» нейросекреторных гранул и фосфолипидов), в то время как передняя доля – белого цвета (см. рис. 7.1). Костные образования отражают сигнал малой интенсивности (тёмные пятна), а воздух под турецким седлом в сфеноидальном синусе сигнал вообще не отражает и выглядит в виде чёрных пятен при МРТ. Скопление жира в задней части турецкого седла тоже может выглядеть в виде белого пятна. Т2-взвешенную томографию иногда используют для выявления гемосидерина и содержащих жидкость кист. Для проведения МРТ с контрастированием используют внутривенное введение контрастного вещества, содержащего гадолиний. Так как у гипофиза и у его ножки нет гематоэнцефалического барьера в отличие от других структур мозга, то введение гадолиния делает изображение гипофиза и ножки более ярким. В наибольшей степени это исследование полезно для выявления вовлечённости в патологический процесс кавернозных синусов и обнаружения микроаденом (например, при болезни Иценко – Кушинга).
7.1.2. Нормальные уровни гормонов аденогипофиза в крови
Нормальные уровни гормонов гипофиза представлены в табл. 7.1. Однако следует обратить внимание, что эти цифры в общем ориентировочные, так как нормы могут различаться для различных лабораторных тест-наборов.
Таблица 7.1.
Нормальные уровни гормонов гипофиза в сыворотке крови


* В последнее время рекомендуют использовать коэффициент пересчёта 3, а не 2, как ранее, но при этом возникает определённая несопоставимость СИ и традиционных диапазонов значений (авт.).
** Литий-гепариновая пробирка откручивается немедленно на холоде.
7.2. Нарушение секреции гормонов аденогипофиза
7.2.1. Нарушение секреции адренокортикотропного гормона
Поскольку АКТГ регулирует секрецию кортизола надпочечниками, то его дефицит/избыток проявляется жалобами, связанными с недостатком/избытком секреции кортизола (см. ниже).
Прямым диагностическим признаком нарушения секреции АКТГ служит уровень АКТГ в крови – повышенный (гиперсекреция) или пониженный (гипосекреция).
Сниженная секреция АКТГ гипофизом обычно связана с поражением гипоталамо-гипофизарной области и, которое, как правило, не бывает изолированным, а является частью синдрома гипопитуитаризма (см. ниже). Вместе с тем секреция АКТГ или КРГ может быть изолированно подавленной у больных с длительным гиперкортизолизмом – ятрогенным или эндогенным (глюкостерома, например). В этом случае после отмены глюкокортикоидов или удаления глюкостеромы может развиться надпочечниковая недостаточность за счёт снижения секреции АКТГ. Для диагностирования последней применяют стимулирующие секрецию АКТГ тесты (см. ниже).





