
Полная версия
Диагностический справочник аллерголога
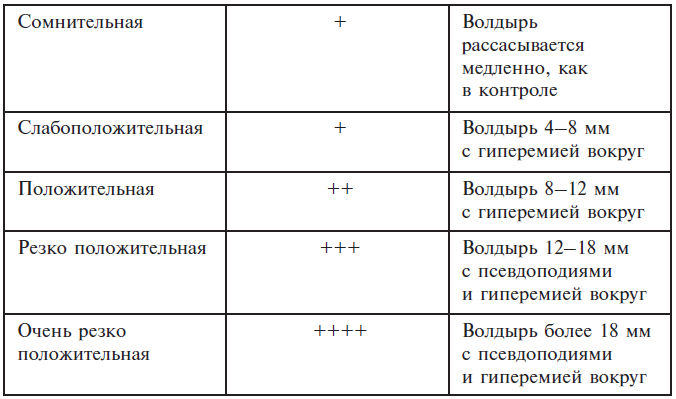
Оценки внутрикожных проб с неинфекционными аллергенами

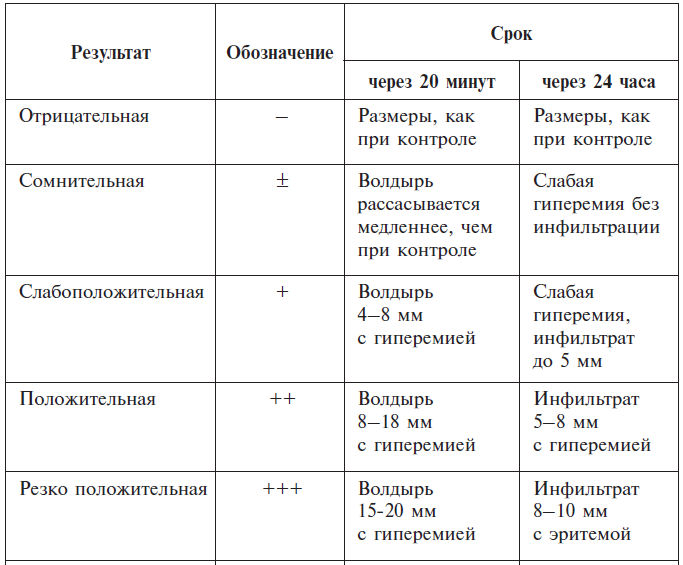
С инфекционными аллергенами пробы чаще проводятся при инфекционной природе бронхиальной астмы. Они осуществляются при устойчивом состоянии больного. Пробы ставятся на ладонной поверхности предплечья после обработки спиртом тонкой иглой с коротким срезом, вводится 0,05 мл раствора аллергена. Пробу с 0,01 %-ным раствором гистамина ставят для суждения о реактивности кожи. Одновременно ставят 3–5 проб, подбирая инфекционные аллергены по видам. Результат реакции определяется через 20–30 минут и 24–48 часов. При подозрении на грибковую инфекцию, когда у больного отмечается ухудшение в осенне-зимний период, при работе в подвальных помещениях, употреблении продуктов, содержащих грибы, с диагностической целью вводится 1 кожная доза аллергена в ладонную поверхность предплечья. Обычно берется не более 3–5 аллергенов, расстояние между введениями не менее 5 см.
Внутрикожные пробы могут быть отрицательными в связи со сниженной чувствительностью кожи, об этом свидетельствует слабоположительная проба с гистамином. Пробы могут быть ложноположительными в связи с повышенной чувствительностью к консервантам.
Оценка кожных проб с инфекционными аллергенами

Противопоказания к внутрикожным пробам с грибковыми аллергенами такие же, как и с другими аллергенами, но их нельзя ставить детям, получавшим антибиотики. За 2 дня перед постановкой проб с грибковыми аллергенами, содержащими грибы (кефир, творог, плесневелые сорта сыров, пиво и др.), их нельзя употреблять и на следующий день после постановки проб. Учитываются пробы через 15–20 минут, 24 часа и 48 часов, встречаются и отсроченные реакции через 6–8 часов, они также учитываются. При постановке внутрикожных проб может возникнуть общая генерализованная реакция. В этих случаях нужно немедленно:
1) наложить жгут выше места, где проводили кожную пробу;
2) место введения аллергенов обколоть 0,1 %-ным раствором адреналина;
3) внутримышечно ввести 1 мл супрастина;
4) при бронхоспазме внутривенно ввести 10 мл 2,4 %-ного раствора эуфиллина в 10 мл 40 %-ного раствора глюкозы.
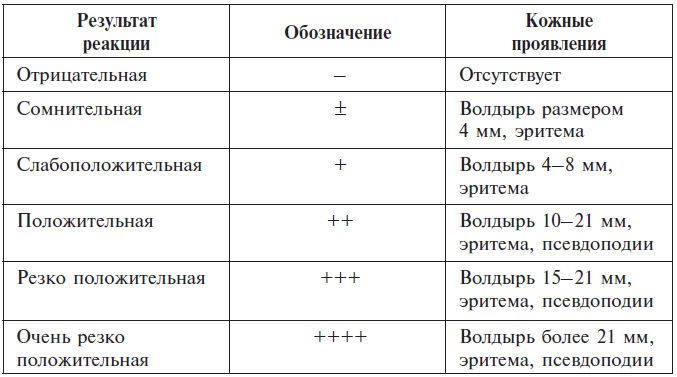
Оценка немедленных кожных реакций на грибковые аллергены
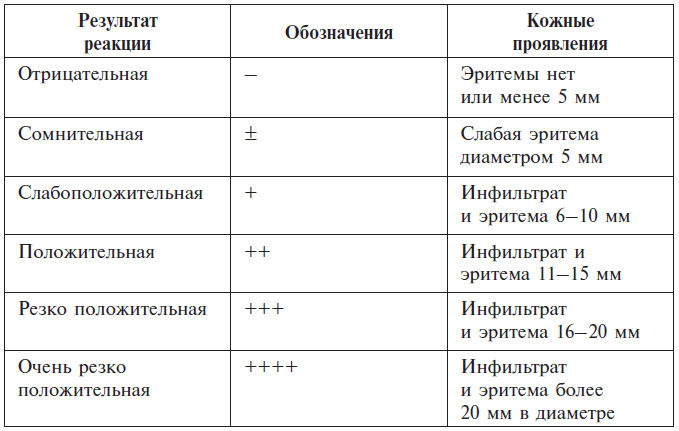
Оценка замедленных кожных реакций на грибковые аллергены
Провокационные пробы
Этот метод диагностики заключается в воспроизведении аллергических симптомов после употребления пищевого аллергена. Провокационная диета рекомендуется только при отсутствии симптомов аллергического заболевания. Она проводится в виде пробной диеты (или «слепой») путем дачи распространенных предположительных аллергенов. Предварительную пробу осуществляют после предварительного периода элиминации в течение 1–2 месяцев. Возобновление клинических симптомов пищевой аллергии при введении подозреваемого пищевого вещества прямо указывает на его аллергенную роль. Провокационная проба применяется в сочетании с другими объективными методами исследования (такими как вычисление лейкопенического и тромбоцитопенического индексов и другие обследования).
Тромбопенический тест проводят натощак. У больного берут кровь на тромбоциты, затем ему дают съесть немного продуктов с подозреваемым аллергеном (30–50 г) и через 30–60–90 минут берут кровь для подсчета тромбоцитов.
Провокационный тест связан с некоторым риском и проводится чаще в стационаре. Он противопоказан при анафилактических реакциях в анамнезе.
Подсчитывается тромбопенический индекс – разность числа тромбоцитов, выраженная в процентах, – до введения аллергена и через 90 минут после введения.
Индекс считается положительным, если он больше 20 %.
Аналогично определяется лейкопенический индекс.
При поллинозах с ринитом и других аллергических ринитах проводится назальный тест. Он применяется редко, с осторожностью. В одну половину носа вводят 2 капли контрольной жидкости. Если в течение 10 минут нет реакции, то можно проводить тест с аллергеном. В другую ноздрю вводится аллерген в разведении 1: 100 или при высокой степени аллергизации 1: 1000. Проба считается положительной, если спустя 10–15 минут появляются заложенность носа, чиханье, ринорея. Могут иметь место общие симптомы в виде кашля, удушья, высыпаний. При выраженной общей реакции в нос вводится 1–2 %-ного раствора эфедрина, гидрокортизона, внутрь – антигистаминные препараты. При этом тесте подсчитывается в мазках носового секрета количество эозинофилов до и после введения аллергенов.
Подъязычная провокационная проба применяется редко, особенно при лекарственной аллергии, связанной с крапивницей, вызванной антибиотиками, ацетилсалициловой кислотой, сульфаниламидами и др. Больному дают под язык 0,25 разовой терапевтической дозы испытываемого лекарственного препарата. При положительной пробе через 5–10–20–30 минут (иногда позже, через 6 часов) у больного появляются отек уздечки языка, губ, кожный зуд, единичные или уртикарные высыпания. Эта провокационная проба чаще, чем кожная, может вызвать системную реакцию.
Ингаляционный тест применяется для специфической диагностики различных форм бронхиальной астмы. Он проводится с неинфекционными аллергенами (пыльцой растений, домашней пылью). Этот тест наиболее специфичен. Тест считается отрицательным, если ингаляции аллергена не вызывают бронхоспазма через 15–20 минут. Иногда происходят отсроченные реакции (спустя 6–12 часов). При постановке теста больной не должен получать бронхоспазматических препаратов, должен находиться во внеприступном периоде. Перед тестированием производится определение жизненной емкости легких (ЖЕЛ) и фиксированной ЖЕЛ (ФЖЕЛ). Вычисляется индекс Тиффно (коэффициент Тиффно).
КТ= (ФЖЕЛ за 1 с/ЖЕЛ) u 100
В норме он равен 80 %.
Через аэрозольный ингалятор дают вдохнуть 1–1,5 мл тестконтрольной жидкости. Спустя 10–15 минут вновь измеряют показатели и если они не изменились. Затем через аэрозольный ингалятор в течение 2 минут вводят аллерген в разведении 1: 2048 и в течение 1 часа наблюдают за больным, регистрируя пульс, определяя спирографические кривые выдоха. Затем постепенно увеличивают концентрацию аллергена. Появление першения в горле и кашля требует немедленного прекращения ингаляции.
Коэффициент бронхоспазма выявляется по формуле:
КБ= (КТ1-КТ2 /КТ1) u 100
где КТ1 – до вдыхания аллергена;
КТ2 – после вдыхания.
Тест считается положительным, если КБ больше 15–30 %.
Лабораторные методы специфической аллергологической диагностики
Изучение гемограммы – наиболее простой и доступный метод обследования. Он дает возможность комплексно оценить состояние больного. Лейкоцитоз часто отражает состояние реактивности организма в ответ
на аллергическое воспаление и может служить критерием динамики процесса. В динамике лейкоцитоз отражает течение процесса и эффективность лечения. Важную роль для диагностики имеет соотношение различных видов лейкоцитов, которые представлены в виде лейкоцитарной формулы.
Лабораторная диагностика в аллергологии имеет ряд преимуществ перед клиническими методами, так как не связана с введением аллергенов высокосенсибилизированному больному. Иногда болезнь приобретает рецидивирующий характер, и лабораторные методы имеют первостепенное значение.
Абсолютное число (n u 10 9/л) форменных элементов белой крови
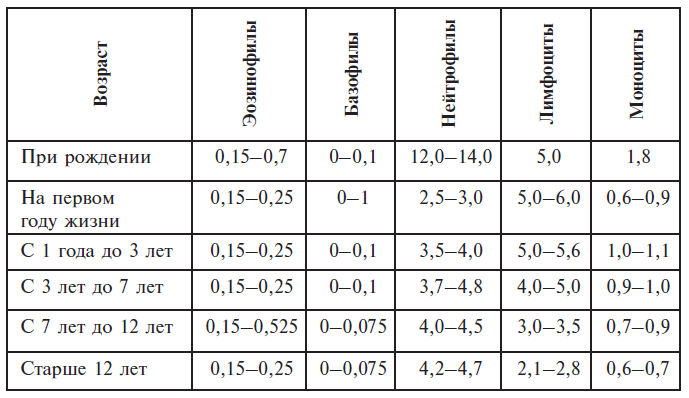
Определение общего и аллергенспецифических иммуноглобулинов Е в сыворотке нередко используется при диагностике аллергических заболеваний, особенно при невозможности постановки кожных проб.
Показатели иммунограммы у здоровых людей различного возраста
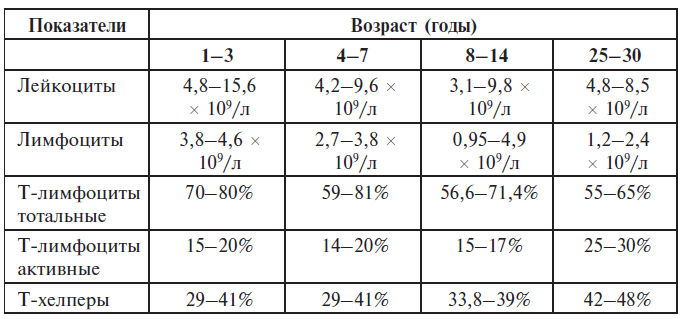
Уровень общего JgE близок к нулю в момент рождения, но по мере роста и развития ребенка его количество увеличивается. К 20-летнему возрасту уровень выше 100–150 ЕД/л считается повышенным. Определение аллергенспецифических антител проводится радиоаллергосорбентным (РАСТ), радиоиммунным, иммуноферментным или хемолюминесцентным (МАСТ) методами с помощью стандартных наборов диагностикумов. РАСТ применяется для диагностики аллергических заболеваний. С помощью него выявляются специфические антитела класса JgE. К испытуемой сыворотке добавляют полимер с фиксированным на его поверхности аллергеном. Если в сыворотке имеются соответствующие аллергену JgE антитела, то они образуют с ним конъюнкт на поверхности адсорбента. В дальнейшем добавляют антисыворотку к JgE, меченую изотопом йода. Количество помеченных изотопом антиJgE-антител количество специфических реагинов типа JgE в испытуемой жидкости.
С помощью РАСТ удается подтвердить наличие у больного сенсибилизации к бытовым, пыльцевым и эпидермальным аллергенам. Повышенный показатель иммуноглобулина Е является признаком аллергии.
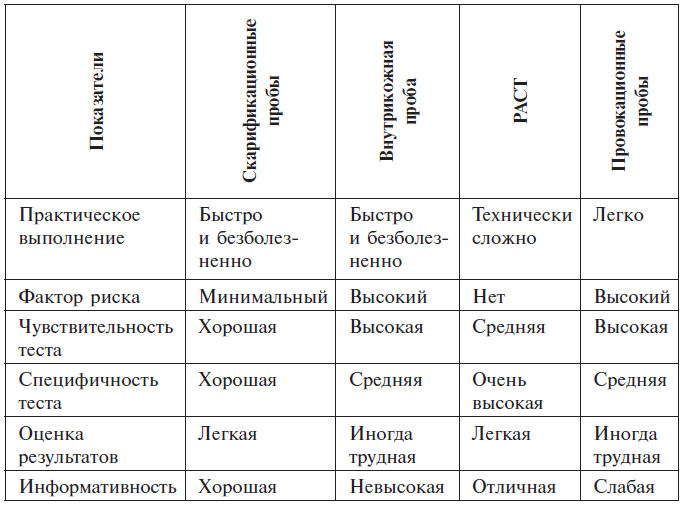
Сравнительная оценка РАСТ с другими диагностическими тестами
Глава 3
Основные принципы и методики лечения аллергологических заболеваний в зависимости от типов аллергических реакций
Немедленный, реактивный, е-зависимый типы реакции
Эта аллергическая реакция вызывается чаще неинфекционными аллергенами (пыльцой растений, эпидермальным, пищевым аллергеном, химическим веществом, связанным с белком собственного организма). В иммунологическую фазу реакций происходят взаимодействие аллергена с макрофагами (неспецифическая реакция), а также выработка антител к аллергену через систему Т2-хелперов и В-лимфоцитов (специфическая реакция). В-лимфоциты трансформируются в плазмоциды с выработкой специфических антител (Е-иммуноглобулины). JgE, циркулируя в кровотоке, оседают на тучных клетках, в органах, оказывая на них аллергическое воздействие. На патохимической стадии тучные клетки начинают выделять биологически активные вещества:
– гистаминоподобные, вызывающие капилляропатию и отек окружающих тканей;
– эозинофильный, нейтрофильный фактор анафилаксии, медиаторы воспаления, вызывающие вторичную реакцию в шоковом органе, проявляющуюся в тяжелом течении бронхиальной астмы, астматического бронхита.
Патофизиологическая реакция проявляется риноконъюнктивальным синдромом, дерматитом, бронхиальной астмой, анафилактическим шоком, пищевой и холодовой аллергией. Этот тип реакции характеризуется полной обратимостью патологических изменений в период отсутствия аллергена.
Рекомендуется отстранение больного от контакта с аллергеном. При наличии сенсибилизации больного к эпидермальным аллергенам его отстраняют от контакта с животными или с продуктами животного происхождения. В случае контактов на производстве больной отстраняется от работы и переводится туда, где нет контакта с аллергеном. При сенсибилизации к зубным протезам их изготавливают из другого материала.
Если имеется сенсибилизация к установленным аллергенам, проводится тщательная санитарная уборка жилища при бытовых аллергенах.
При аллергии на пасленовые и крестоцветные запрещается употребление халвы, маргарина, майонеза, подсолнечного масла, картофеля, перца, томатов, капусты, вермута, редиса, хрена, горчицы.
При аллергии на лекарственные травы запрещается употребление мать-и-мачехи, календулы, девясила, ромашки, валокордина, корвалола, бальзамов.
При аллергии на пыльцу деревьев противопоказаны березовый сок, рябина, шиповник, боярышник, ежевика, земляника, малина, яблоки, сливы, вишня, персики, абрикосы.
При аллергии на белок куриного яйца не употребляют сдобу, мороженое, майонез, коктейли, докторскую колбасу, белые вина, которые осветляются куриным белком.
При аллергии на рыбу устраняется контакт с продуктами моря.
Наиболее эффективна иммунотерапия.
При специфической иммунотерапии вырабатываются блокирующие антитела (подкласс JgE). Они связывают и конкурируют с реагентом JgE.
Специфическая иммунотерапия проводится типоспецифическими аллергенами, вызывающими заболевание.
Лечение состоит в серии инъекций с подбором дозы аллергена, не вызывающей реакции, с постепенным ее нарастанием. Курс длится в течение нескольких месяцев.
Специфическая иммунотерапия назначается больным поллинозом за 5–6 месяцев до появления пыльцы. При сенсибилизации к домашней пыли лечение начинают в летнее время.
Неспецифическая терапия заключается в назначении аллергопротекторов. Их назначают перед развитием аллергических реакций.
К этой группе лекарств относятся:
– кромолин натрия, который стабилизирует мембрану тучной клетки. Терапевтический эффект наступает через 1–3 недели;
– кетотифен (задитен и др.) – тормозит действие субстанции МРС-А, лимфокинов. Эффективен при пищевой аллергии, бронхиальной астме. Эти препараты противопоказаны при беременности, не сочетаются с антидиабетическими препаратами;
– тайленд (недокромил натрия) – назначается ингаляционно. Эти препараты обладают противовоспалительным эффектом, уменьшают клеточную пролиферацию в тканях, слизистой оболочке бронхиального дерева;
– гистоглобулин – уменьшает эффект воздействия гистамина в пораженном органе. Назначается подкожно через день 0,2–0,4, —0,6–0,8, – 1,0 мл, затем через 4 дня – 2 мл, 5–6 инъекций. Применяется накануне периодов прогнозируемых обострений;
– антигистаминные препараты второго поколения (кларитин, лорантадин) – назначаются в период обострения, не формируют привыкания, особенно при поражении кожных покровов, слизистых оболочек верхних дыхательных путей, отеке Квинке;
– производные фенотиазина – назначаются при наличии различных неврозоподобных состояниях (пипольфен и др.);
– антигистаминные препараты (супрастин, фенкарол, диазолин) применяются при резко выраженном зуде.
Иммунокорректирующая терапия – направлена на активизацию супрессивных функций иммунитета и устранение пролиферативных реакций при повышении JgE. Иммуносупрессивную терапию (глюкортикоиды) используют в ситуациях по жизненным показаниям в виде пульстерапии в случае анафилактического шока, отека Квинке. Глюкокортикоиды в виде длительной противовоспалительной терапии применяют при бронхиальной астме, аллергических ринитах в сочетании с E-агонистами. В качестве симптоматической терапии используются бронходилататоры, к которым относятся стимуляторы E-адренерических рецепторов прямого (адреналин, сальбуталиол и др.) и непрямого действия (эфедрин); метилксантины (теофиллин), эуфиллин, простагландины группы Е; альфа-адреноблокаторы. Препараты адреналина, эфедрина, альфа, E1-, E2-адреномиметики применяются для устранения бронхоспазма в различных сочетаниях.
Противовоспалительная терапия направлена на устранение клеточной пролиферации. Для этого предлагается тайленд (недокромил натрия). Если этого недостаточно, назначаются глюкокортикоиды в виде ступенчатой терапии.
Стероиды также сочетаются с эуфиллином пролонгированного действия и E2-агонистами, доза которых увеличивается или уменьшается в зависимости от самочувствия больных и изменения функции внешнего дыхания с изменениями мощности форсированного дыхания на выдохе.
Одной из методик лечения является спелеотерапия, позволяющая создать условия, при которых больной изолируется от аллергена. Это способствует дренажу бронхиального дерева и снижению тонуса бронхиальной мускулатуры.
Цитотоксический тип реакции
Цитотоксический тип реакции проявляется изменением отдельных фрагментов клетки (оболочки или внутриклеточных частей) под влиянием различных повреждающих факторов (вирусов, бактерий, дисметаболических изменений), при которых они становятся чужеродными, приобретая свойства аутоантигенов.
В иммунологическую фазу макрофаги, соприкасаясь с аутоантигенами, выделяя интерлейкин-1, приводят к запуску механизма специфического иммунитета. С помощью E-лимфоцитов, плазмоцитов производится выработка специфических иммуноглобулинов (JgE), которые на фоне аутоантигена активизируют неспецифические реакции защиты с участием комплемента.
В патохимической стадии реакции наблюдается активизация лизосомальных ферментов клетки. Под этим влиянием развивается аутоцитолиз, клетки с аутоантигенами разрушаются. Патофизиологическая фаза реакции протекает крайне остро и угрожает жизни больного в случае развития синдрома Лайелла, Стивенса – Джонсона, буллезных форм дерматита.
Часто развившиеся заболевания (рецидивирующий и прогрессирующий дерматит) с подострым, прогрессирующим течением могут иметь неблагоприятный прогноз.
Лечебно-профилактические мероприятия должны быть строго последовательны. Специфической десенсибилизации при этой форме реакции нет.
Главным в лечении являются иммунокорректирующая терапия, а также симптоматическое лечение. Лечебные мероприятия направлены на сдерживание аутоиммунных реакций – цитолиза клеток.
В качестве лечебных мероприятий назначаются глюкокортикоиды в виде пульстерапии при синдроме Лайелла или в виде курсового лечения на срок 1 месяц и более. Иногда применяется сочетание глюкокортикоидов с нестероидными противовоспалительными средствами (производными ибупрофена, вольтарена, ортофена, индометацина и др.).
Для дезинтоксикации применяются плазмозамещающие (реополиглюкин и др.), солевые растворы и гемодез.
При отсутствии сердечной недостаточности количество вводимой жидкости может достигать 1–2 л.
Конец ознакомительного фрагмента.
Текст предоставлен ООО «ЛитРес».
Прочитайте эту книгу целиком, купив полную легальную версию на ЛитРес.
Безопасно оплатить книгу можно банковской картой Visa, MasterCard, Maestro, со счета мобильного телефона, с платежного терминала, в салоне МТС или Связной, через PayPal, WebMoney, Яндекс.Деньги, QIWI Кошелек, бонусными картами или другим удобным Вам способом.








