Полная версия
Нейрореабилитация. Часть 2

Нейрореабилитация
Часть 2
Алексей Яковлев
© Алексей Яковлев, 2019
ISBN 978-5-4496-1964-8 (т. 2)
ISBN 978-5-4496-1963-1
Создано в интеллектуальной издательской системе Ridero
ЛЕЧЕБНАЯ ФИЗКУЛЬТУРА ПРИ ОСТРОМ НАРУШЕНИИ МОЗГОВОГО КРОВООБРАЩЕНИЯ
В Российской Федерации ежегодно регистрируется около 500—550 тыс. случаев острого нарушения мозгового кровообращения (ОНМК). ОНМК лидирующая причина инвалидизации населения. Летальность в остром периоде достигает 35%, к концу первого года 47—50%, при повторных ОНМК 35%. Смерть и инвалидизация при ОНМК достигает 85%. Каждый третий пациент после ОНМК нуждается в посторонней помощи, 20% не могут самостоятельно ходить. Различают два клинических вида ОНМК: геморрагический (1—4%) и ишемический (96—99%). Геморрагический инсульт обусловлен кровоизлиянием в мозг, возникает при гипертонической болезни, атеросклерозе сосудов головного мозга. Кровоизлияние сопровождается быстро развивающимися общемозговыми явлениями и симптомами очагового поражения мозга.
Ишемический инсульт обусловлен нарушением проходимости мозговых сосудов вследствие закупорки их атеросклеротической бляшкой, эмболом, тромбом или в результате спазма сосудов мозга различной локализации (рис. 1).
Такой инсульт может возникнуть при атеросклерозе сосудов мозга, по типу кардиогенной тромбоэмболии, понижении АД и по другим причинам.
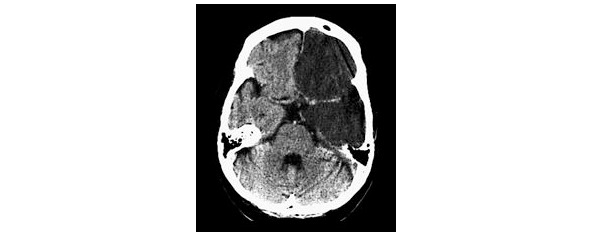
Рисунок 1. КТ-картина ОНМК по ишемическому типу в бассейне левой каротидной артерии
Среди гетерогенных подтипов ишемического инсульта выделяют: атеротромботический вариант, кардиоэмболический, лакунарный, гемодинамический, гемореологический (рис. 2).
Среди геморрагических вариантов ОНМК выделяют: паренхиматозное кровоизлияние, вентрикулярное кровоизлияние, паренхиматозно-вентрикулярное кровоизлияние (рис. 3), а также субарахноидальное кровоизлияние.
В процессе комплексной медицинской реабилитации пациентов с инсультом выделяют пять основных периодов:
– острейший (0 ч – 3—5 дней);
– острый (3—5 дней – 21 день);
– ранний восстановительный (21 день – 6 мес);
– поздний восстановительный (6 мес – 2 года);
– стойкие остаточные явления (2 года и более).
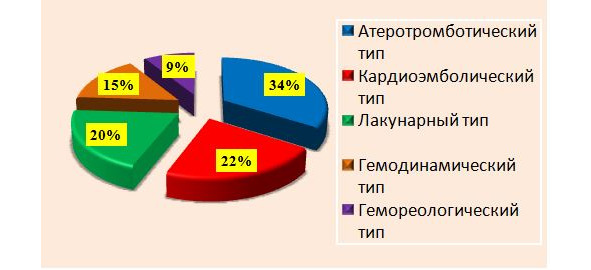
Рисунок 2. Гетерогенные подтипы ишемического инсульта
В настоящее время общие принципы лечебной физкультуры, как и всего процесса медицинской реабилитации в отношении пациентов с ОНМК строятся на ранней активизации. Противопоказанием к активизации при ОНМК является тяжелое состояние пациента, обусловленное выраженным отеком мозга. Темп расширения режима и интенсивность занятий могут быть ограничены у больных с: сердечно-легочной недостаточностью, снижением сердечного выброса, наличием мерцательной аритмии. При геморрагическом инсульте вопрос о сроках расширения двигательного режима решается строго индивидуально. У пациентов с ОНМК раннее проведение реабилитационных мероприятий может проводиться с первых суток развития заболевания, при стабилизации состояния в ходе проведения неотложных мероприятий. Лечебная физкультура в острейшем периоде инсульта может включать целый комплекс методов – от лечения положением до аппаратной активно-пассивной механотерапии проводимой под контролем гемодинамических показателей.

Рисунок 3. КТ-картина паренхиматозно-вентрикулярного кровоизлияния
Применение при отсутствии противопоказаний программ ранней реабилитации (с 1-х суток заболевания) с соблюдением принципа междисциплинарного взаимодействия у пациентов с ОНМК в острейшем периоде будет направлено в первую очередь на профилактику осложнений гиподинамии. К наиболее частым осложнениям гиподинамии следует относить: застойную пневмонию, инфекции мочевыводящих путей, образование пролежней, контрактуру мышц, тромбоэмболию и др. В первые дни инсульта основу лечебной физкультуры составляют лечение положением и активно-пассивная гимнастика. Лечение положением необходимо для предупреждения развития спастических контрактур или устранения, уменьшения уже имеющихся.
Лечение положением
При лечении положением создают кладку больного в постели так, чтобы мышцы, склонные к спастическим контрактурам были по возможности растянуты, а точки прикрепления их антагонистов сближены. Фиксация или укладка конечностей с целью профилактики или коррекции не должна быть продолжительной. Это связано с тем, что сближая на длительное время точки прикрепления мышц-антагонистов, можно вызвать чрезмерное повышение их тонуса. Поэтому положение конечности следует в течение дня менять. Длительность лечения положением устанавливают индивидуально, руководствуясь динамикой состояния и ощущениями пациента. К главным принципам лечения положением относится: максимально возможная симметричность – выравнивание ключевых точек, поддержка всех сегментов тела, бережное отношение к плечу паретичной руки, «золотое» правило: пациент лежит на любом боку, но не на спине.
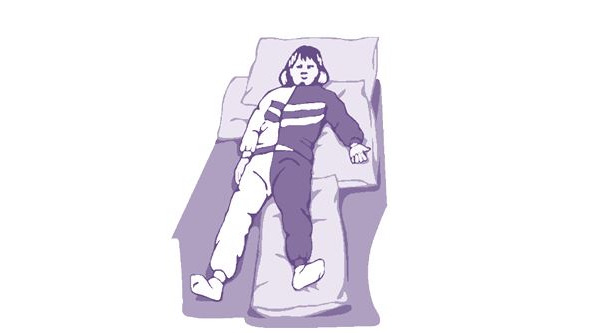
Рисунок 4. Положение лежа на спине пациента с левосторонним гемипарезом
Положение лежа на спине имеет как положительные, так и отрицательные стороны (рис. 4). К положительным относятся: возможность хорошего обзора для ухаживающего; стабильное положение пациента; легко выполнять внутривенное капельное введение препаратов. Из отрицательных факторов положения на спине выделяют: недостаточную респираторную функцию; высокий риск аспирации слюной; возможное рефлекторное влияние; плохой обзор палаты (с точки зрения пациента); уплощение спины.
В случаях, когда мы вынуждены использовать позиционирование пациента в положении на спине следует убедиться в том, что: голова пациента находится по средней линии, туловище на пораженной стороне вытянуто, паретичное плечо поддержано подушкой (2—3 см. высотой), под больной ягодицей с пораженной стороны находится плоская подушка (1,5—2 см.), «больная» нога не развернута кнаружи, стопа ни во что не упирается. Кроме того в руку на ладонь паретичной конечности не следует ничего класть.
Положение лежа на здоровом боку позволяет сохранить хорошую респираторную функцию; устранить возможное влияние шейных тонических рефлексов; создать условия комфортные спине; снизить риск аспирации (рис. 5). Из отрицательных факторов такого положения следует отметить необходимость в дополнительной опоре под спину и пораженную руку, а также под «верхнюю» ногу, кроме того пациент находясь в таком положении оказывается как бы «придавленным» своей паретичной стороной.

Рисунок 5. Положение лежа на «здоровом» боку пациента с левосторонним гемипарезом
В положении лежа на здоровой стороне голова пациента должна находится на одной линии с туловищем, пациент лежит полностью на боку, а не повернут на ¼ тело не изогнуто, пораженное плечо вынесено вперед, рука поддержана по всей длине, кисть «больной» руки находится в среднефизиологическом положении, не свисает с подушки, не следует ничего класть в «больную» руку и стопа ни во что не упирается.
Положение на «больном» боку дает возможность обеспечить пациенту хорошую респираторную функцию, минимизировать риск аспирации, улучшить тактильная стимуляция пораженной стороны; ликвидировать влияние тонических шейных рефлексов; создать комфортное положение спины; сохранить максимально возможную активность лежачего пациента (рис. 6).
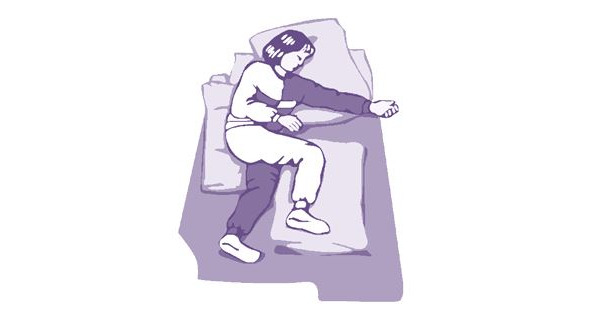
Рисунок 6. Положение лежа на «больном» боку пациента с левосторонним гемипарезом
Из отрицательных факторов положения на «больном боку» можно выделить повышенный риск образования пролежней; необходимость тщательного укладывания с подушкой под спиной и под «верхней» ногой. При таком виде позиционирования важно соблюсти следующие условия: положение «больного» плеча с вынесением его вперед; «больная» нога выпрямлена в тазобедренном и чуть согнута в коленном суставе, не класть ничего в «больную» руку или на ладонь, «больная» стопа ни во что не упирается, голова находится на одной линии с туловищем.
Важным компонентом реабилитации в острейший и острый период церебрального инсульта является ранняя вертикализация пациента. Она может проводиться в активном и пассивном режимах и должна начинаться в первые 24—48 ч. от развития заболевания. К целям вертикализации относятся: профилактика утраты опорно-двигательных функций мышечной системы, не вовлеченной в патологический синдромокомплекс острого центрального пареза (плегии); профилактика развития синдрома несостоятельности системной гемодинамики; профилактика гнойно-воспалительных осложнений; профилактика тромбоэмболических осложнений; стимулирование мышечного тонуса паретичных конечностей и формирование опорной функции ноги; повышение переносимости физических нагрузок в период восстановительного лечения; повышение уровня сознания.
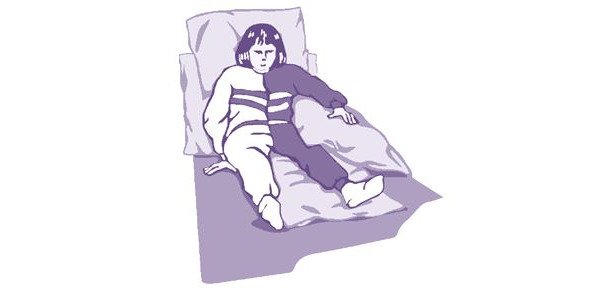
Рисунок 7. Фаулерово положение
Пациентам, для которых процедура вертикализации в связи с тяжестью состояния является невозможной, необходимо при лечении положением использовать, в том числе укладку на спине с высоким изголовьем (Фаулерово положение) (рис. 7). Пациент с ишемическим инсультом может быть уложен на приподнятое изголовье (угол изголовья около 30°) с первых суток заболевания.
Такое положение для пациентов создает условия профилактики отека мозга, застойной пневмонии, а также позволяет постепенно адаптировать пациента к вертикальному положению, подготовив его к дальнейшему процессу расширения двигательного режима и избежав развития синдрома несостоятельности системной гемодинамики.
Для адекватной укладки пациента в Фаулеровом положении необходимо соблюсти следующие условия: пациент сидит в постели с высоким изголовьем ровно, масса тела пациента равномерно распределена на обе ягодицы, плечо выносится вперед и поддерживается подушкой, «больная» рука поддерживается под локоть подушкой, кисть не свисает, нет перекоса таза (при необходимости под ягодицу с пораженной стороны подкладывается плоская подушка 1,5—2 см. толщиной), «больная» нога не развернута кнаружи.
Полуортостатическая проба
Для решения о возможности и безопасности расширения двигательного режима у пациентов с ОНМК и перехода к дальнейшей вертикализации в отношении пациента рекомендовано использовать полуортостатическую пробу: активную и пассивную. Техника проведения активной полуортостатической пробы состоит в следующем: пациент из положения лежа на кровати, присаживается в кровати со спущенными ногами, проводится измерение АД и частоты сердечных сокращений (ЧСС). Присаживание не должно быть резким: желателен поворот на бок, спускание ног и поднятие туловища. Возможна минимальная помощь ассистента. Полученные результаты сравнивают с цифрам АД и ЧСС в покое. Проба считается адекватной, если один или оба показателя повысились относительно исходных параметров либо ЧСС и АД не изменились. Допустимый подъем АД систолического до +20 мм рт. ст., диастолического +10 мм рт. ст.; увеличение ЧСС до +30 в 1 мин. Проба считается неадекватной, если один или оба показателя понизились, относительно исходных параметров. Также проба считается неадекватной, если происходит повышение АД или ЧСС выше указанных значений. В случае получения адекватной реакции на пробу с полуортостазом, проводятся дальнейшие нагрузочные пробы. Если проба неадекватная – необходимо проводить мероприятия по повышению толерантности пациента к физической нагрузке.
Пассивная полуортостатическая проба проводится при невозможности выполнения вышеописанных проб из-за дефицита сознания или когнитивных нарушений. Техника проведения состоит в следующем: пациента из положения лежа на кровати, присаживают в кровати, не спуская ног, далее проводится измерение АД и ЧСС. Целесообразно выполнять присаживание двумя специалистами, стоящими по оба края кровати. Возможно присаживание с помощью функциональной кровати. Оценка результатов: полученные результаты сравнивают с цифрами АД и ЧСС в покое. Проба считается адекватной, если один или оба показателя повысились, относительно исходных параметров, либо ЧСС и АД не изменились. Проба считается неадекватной, если один или оба показателя понизились относительно исходных параметров либо произошло повышение АД или ЧСС выше указанных значений.
Вопросы вертикализации пациентов с ОНМК
Проведение пассивной вертикализации в качестве реабилитационной методики рекомендуется для пациентов, которые не могут самостоятельно вставать и удерживать себя в вертикальном положении вследствие тяжести общего состояния. Целью пассивной вертикализации является проведение ортостатической тренировки, поддержание адекватного вегетативного обеспечения двигательной активности, cохранение афферентации от суставных и мышечно-сухожильных рецепторов при замыкании суставов нижних конечностей и позвоночника, сохранение должного влияния на позно-тоническую и динамическую активность вестибулярных и постуральных рефлекторных реакций и автоматизмов, улучшение респираторной функции, сохранение рефлекторного механизма опорожнения кишечника и мочевого пузыря.
Проводится вертикализация с помощью поворотного стола-вертикализатора, который представляет собой горизонтальную платформу, переводящую пациента из горизонтального положения в вертикальное с помощью электрического мотора или гидравлического привода. При этом используется упор для стоп и мягкая фиксация пациента.
Основным требованием при проведении пассивной вертикализации является стабильность гемодинамики, так как при использовании стола—вертикализатора возможно снижение артериального давления даже у здоровых людей. Это связано с депонированием крови в нижних конечностях при пассивной вертикализации, а также отсутствием вовлечения в работу скелетных мышц, что происходит при активной вертикализации. У здоровых людей возможно снижение систолического артериального давления (САД) до 10 мм рт. ст., а диастолического артериального давления (ДАД) до 5 мм рт. ст.
Нельзя забывать, что истинная ортостатическая гипотензия может быть потенциально опасна, особенно для больных в острейшем периоде инсульта. Международным критерием допустимой ортостатической гипотензии является падение систолического артериального давления не более чем на 20 мм рт. ст., что может сопровождаться клиническими проявлениями ортостатической гипотензии в сочетании с признаками дисавтономии. При появлении ряда симптомов вертикализацию следует прекратить, даже при отсутствии значимого снижения артериального давления, к таким симптомам будут относиться:
1. Церебральная гипоперфузия: головокружение, нарушение зрения,
когнитивный дефицит, потеря сознания, падения.
2. Тахипноэ> 24 дыханий в минуту.
3. Тахикардия> 90 ударов в минуту.
4. Повышение потоотделения.
5. Снижение темпа диуреза.
Таким образом, новые технологии ранней активизации в первые сутки ишемического инсульта активно внедряются в нашей стране, качественно изменяя подходы к ведению больных и достоверно улучшая исходы заболевания, обусловливая снижение летальности и увеличение числа лиц с хорошим восстановлением нарушенных неврологических функций.
Показания и противопоказания к проведению пассивной вертикализации
Показания к пассивной вертикализации: острейший/острый период ОНМК или ЧМТ с момента поступления пациента в отделение реанимации, палату/блок интенсивной терапии. Показания к пассивной вертикализации должны формулироваться с учетом тяжести состояния пациента при комплексном и критериальном подходе к его оценке.
Требования к состоянию пациента.
1. Гликемия> 4 ммоль/л.
2. САД от 90 мм рт. ст. <до 180 мм рт. ст. (без инотропной поддержки).
3. Аксилярная температура (Т) <37,5° C.
4. ЧСС в диапазоне от 60 до 110 уд./мин.
5. Частота дыхания от 10 до 30 уд./мин.
6. Отсутствие волемического и (или) нутритивного дефицита (гематокрит> 35, гемоглобин> 90 г/л, общий белок> 55 г/л).
7. Нормоксия (сатурация> 92%).
8. Неадекватная реакция на полуортостатическую пробу.
Все противопоказания к вертикализации разделены на абсолютные и относительные по степени обязательности их соблюдения (таб. 1). Во всех сомнительных случаях рекомендуется принимать решение о проведении процедуры пассивной вертикализации коллегиально, с привлечением реаниматолога, невролога, терапевта и врача ЛФК.

Таблица 1. Абсолютные и относительные противопоказания к вертикализации
Протокол проведения пассивной вертикализации
Процедура пассивной вертикализации проводится врачом ЛФК/инструктором-методистом ЛФК отделения реанимации, совместно/под контролем с врачом-реаниматологом. При необходимости помощи при перемещении пациента на стол-вертикализатор и обратно участвует средний медицинский персонал. Вертикализация пациента проводится последовательно на угол 20—40—60—80°. Подъем пациента на больший угол нецелесообразен в связи с появлением чувства страха падения у большинства пациентов. На подготовительном этапе необходимо подробно информировать пациента о предстоящей процедуре. Особо обращается внимание пациента на обязательную необходимость информирования врача о возможных неприятных или необычных ощущениях во время процедуры вертикализации. Тщательно изучаются возможные противопоказания, решение о проведении пассивной вертикализации сообщается лечащему врачу.
Пациенту проводится измерение АД, ЧСС и сатурации крови. Пациент перемещается с кровати на вертикализатор при помощи скользящих простыней либо другим доступным методом. При перемещении соблюдаются правила безопасного трансфера пациента.
Особое внимание обращают на правильный упор стоп на специальной платформе. В связи с риском развития синкопальных состояний производится полноценная фиксация пациентов, даже находящихся в относительно удовлетворительном состоянии. Производится повторное измерение АД, ЧСС и сатурации крови.
Производится подъем пациента на угол 20° и последующее измерение АД, ЧСС и сатурации крови.
Интерпретация данных: 1) переход к следующему этапу вертикализации – подъему пациентана угол 40° осуществляется при: отсутствии признаков ортостатической гипотензии, стабильных цифрах АД, ЧСС и сатурации крови, снижении САД не более 10 мм рт. ст., а ДАД – 5 мм рт. ст., повышении САД до 20 мм рт. ст. и ЧСС до 20% от исходных показателей, отсутствии субъективных жалоб со стороны пациента;2) при снижении САД от 10 до 20 мм рт. ст., ДАД от 5 до 10 мм рт. ст. и ЧСС до 20% от исходных показателей пациента задерживается в данном положении в течение 3-5-7-10 мин, под контролем АД, ЧСС и сатурации крови при наблюдении за пациентом. При восстановлении показателей АД и ЧСС до допустимого диапазона изменения показателей к 3-5-7-10 мин соответственно – процедура вертикализации продолжается проводится подъем пациента на угол 40°. При отсутствии изменения показателей АД, ЧСС и сатурации крови или изменении в границах данного интервала к 3-5-7-10 мин соответственно, проводится дальнейшая экспозиция пациента без увеличения угла наклона стола-вертикализатора. При отсутствии изменения показателей АД, ЧСС и сатурации крови или изменении в границах данного интервала к 10 мин, возможно увеличение угла наклона пациента до угла 40°. При снижении показателей АД и ЧСС ниже данного интервала, резком повышении АД и ЧСС, выше допустимых значений, снижении сатурации крови более 5%, процедура вертикализации прекращается;
3) при снижении САД более 20 мм рт. ст., ДАД более 10 мм рт. ст., ЧСС более 20%, сатурации крови более 5% или резком повышении АД и ЧСС на 3-5-7-10 мин, а также при появлении признаков ортостатической гипотензии процедура вертикализации прекращается. Пациент медленно возвращается обратно в горизонтальное положение без задержки в промежуточных положениях поворотного стола, и переходят к заключительному этапу: контролю восстановления показателей АД, ЧСС и сатурации крови пациента до исходных значений, по достижении которых пациент перемещается на постель.

Рисунок 8. Алгоритм вертикализации пациентов с ОНМК на угол 20—40O
Перевод пациента из вертикального положения в 20° в вертикальное положение на 40° также сопровождается контролем АД, ЧСС и сатурации крови.
Интерпретация данных: 1) переход к следующему этапу вертикализации – подъему пациента на угол 60° осуществляется при: отсутствии признаков ортостатической гипотензии, стабильных цифрах АД, ЧСС и сатурации крови, снижении САД не более 10 мм рт. ст., а ДАД – 5 мм рт. ст., повышении САД до 20 мм рт. ст. и ЧСС до 20% от исходных показателей, отсутствии субъективных жалоб со стороны пациента;2) при снижении САД от 10 до 20 мм рт. ст., ДАД от 5 до 10 мм рт. ст. и ЧСС до 20% от исходных показателей пациента задерживается в данном положении в течение 3-5-7-10 мин, под контролем АД и ЧСС при наблюдении за пациентом. При восстановлении показателей АД и ЧСС до допустимого диапазона изменения показателей к 3-5-7-10 мин соответственно – процедура вертикализации продолжается проводится подъем пациента на угол 60°. При отсутствии изменения показателей АД, ЧСС и сатурации крови или изменении в границах данного интервала к 3-5-7-10 мин соответственно, проводится дальнейшая экспозиция пациента без увеличения угла наклона стола-вертикализатора. При отсутствии изменения показателей АД, ЧСС и сатурации крови или изменении в границах данного интервала к 10 мин, возможно увеличениеугла наклона пациента до угла 60°. При снижении показателей АД и ЧСС ниже данного интервала, резком повышении АД и ЧСС, выше допустимых значений, снижении сатурации крови более 5%, процедура вертикализации прекращается; 3) при снижении САД более 20 мм рт. ст., ДАД более 10 мм рт. ст., ЧСС более 20%, сатурации крови более 5% или резком повышении АД и ЧСС на 3-5-7-10 мин, а также при появлении признаков ортостатической гипотензии процедура вертикализации прекращается. Пациент медленно возвращается в горизонтальное положение без задержки в промежуточных положениях поворотного стола, и переходят к заключительному этапу: контролю восстановления показателей АД, ЧСС и сатурации крови пациента до исходных значений. После чего пациент перемещается на постель (рис. 8).
Перевод пациента из вертикального положения в 40° в вертикальное положение на 60°.
Производится подъем пациента на угол 60° и проводится измерение АД, ЧСС и сатурации крови. Интерпретация данных: 1) переход к следующему этапу вертикализации – подъему пациента на угол 80° осуществляется при: отсутствии признаков ортостатической гипотензии, стабильных цифрах АД, ЧСС и сатурации крови, снижении САД не более 10 мм рт. ст., а ДАД – 5 мм рт. ст., повышении САД до 20 мм рт. ст. и ЧСС до 20% от исходных показателей, отсутствии субъективных жалоб со стороны пациента; 2) при снижении САД от 10 до 20 мм рт. ст., ДАД от 5 до 10 мм рт. ст. и ЧСС до 20% от исходных показателей пациента задерживается в данном положении в течение 3-5-7-10 мин, под контролем АД, ЧСС и сатурации крови при наблюдении за пациентом. При восстановлении показателей АД и ЧСС до допустимого диапазона изменения показателей к 3-5-7-10 мин соответственно – процедура вертикализации продолжается и проводится подъем пациента на угол 80°. При отсутствии изменения показателей АД, ЧСС и сатурации крови или изменении в границах данного интервала к 3-5-7-10 мин соответственно, проводится дальнейшая экспозиция пациента без увеличения угла наклона стола- вертикализатора. При отсутствии изменения показателей АД, ЧСС и сатурации крови или изменении в границах данного интервала к 10 мин, возможно увеличение угла наклона пациента до угла 80°. При снижении показателей АД и ЧСС ниже данного интервала, резком повышении АД и ЧСС, выше допустимых значений, снижении сатурации крови более 5%, процедура вертикализации прекращается. 3) при снижении САД более 20 мм рт. ст., ДАД более 10 мм рт. ст., ЧСС более 20%, сатурации крови более 5% или резком повышении АД и ЧСС на 3-5-7-10 мин, а также при появлении признаков ортостатической гипотензии процедура вертикализации прекращается. Пациент медленно возвращается в горизонтальное положение без задержки в промежуточных положениях поворотного стола, и переходят к заключительному этапу: контролю восстановления показателей АД, ЧСС и сатурации крови пациента до исходных значений. После чего пациент перемещается на постель.