
Полная версия
Неалкогольная жировая болезнь печени

Елена Вовк
Неалкогольная жировая болезнь печени: руководство для практических врачей
В оформлении обложки использована иллюстрация:
Golden Faraon / Shutterstock.com
Используется по лицензии от Shutterstock.com
Рецензия
Основная задача книг серии «Библиотека амбулаторного терапевта» – привлечь внимание врачей к заболеваниям, которые не только часто встречаются на приеме у терапевта в поликлинике, но и приводят к ранней инвалидизации и преждевременной смертности. К таким социально значимым заболеваниям относится весь спектр проблем, связанных с ожирением и его негативным влиянием на здоровье, а также прогноз больных с сердечно-сосудистой патологией. Среди таких патологий особое место занимает неалкогольная болезнь печени, которая рассматривается сегодня как наиболее ранний маркер развития метаболического синдрома, атерогенеза и сахарного диабета 2 типа у пациентов с избыточной массой тела.
Раннее выявление неалкогольной болезни печени и настойчивая коррекция ассоциированных кардиометаболических рисков в свете первичной профилактики сердечно-сосудистых заболеваний относятся сегодня к презумпции терапевта поликлиники и врача общей практики. Освещению различных аспектов формирования неалкогольной болезни печени, ее ранней диагностики и лечения в рамках терапевтической практики и посвящена эта очень нужная и своевременная книга.
Издание отражает накопленный опыт кафедры терапии, клинической фармакологии и скорой медицинской помощи МГМСУ им. А.И. Евдокимова (зав. кафедрой – профессор Вёрткин А.Л.), который обобщила автор книги – эксперт в лечении заболеваний органов пищеварения у больных терапевтического профиля.
Убежден, что книга поможет практикующему врачу в выявлении и последующем эффективном ведении пациентов с неалкогольной болезнью печени и метаболическим синдромом.
Президент Российского
научного общества терапевтов,
академик РАН
Мартынов А.И.
Список сокращении
ССЗ – сердечно-сосудистые заболевания
СД 2 типа – сахарный диабет 2 типа
MC – метаболический синдром
ЛПВП – липопротеиды высокой плотности
НАЖБП – неалкогольная жировая болезнь печени
НАСГ – неалкогольный стеатогепатит
ТГ – триглицериды
ЛПОНП – липопротеиды очень низкой плотности
ЛППП – липопротеиды промежуточной плотности
ЛПНП – липопротеиды низкой плотности
ФХ – фосфатидилхолин
ПНЖК – полиненасыщенные жирные кислоты
УДХК – урсодезоксихолевая кислота
ЭФЛ – эссенциальные фосфолипиды
ОЖК – обетихолевая желчная кислота
Глава 1
Ожирение как социальная и медицинская проблема
Анализ глобальных тенденций в эпидемиологии социально-значимых заболеваний, проведенный Всемирной организацией здравоохранения, продемонстрировал, что в первой половине XXI века заболевания сердца и сосудов (ССЗ) во всех индустриальных странах останутся причиной более 50 % летальных исходов. Заболеваемость и смертность от ССЗ будут возрастать пропорционально росту частоты встречаемости ожирения и его осложнений, причем преимущественно в странах с так называемой развивающейся экономикой (рис. 1).

Рис. 1. Прогноз заболеваемости и смертности от ССЗ до 2030 года (WHO: The Atlas of Heart Disease and Stroke.mht)
Ведущей причиной ожирения по-прежнему останется стойкое увеличение калорийности питания, стабильно превышающее расход энергии у большинства пациентов с избыточным весом. Так, средняя калорийность рациона граждан индустриальных стран к 2015 году достигла 3440, а развивающихся – 2850 ккал/сут, что и привело к соответствующему росту числа больных с ожирением и его осложнениями: сердечно-сосудистыми заболеваниями (ССЗ) и сахарным диабетом 2 типа (СД 2 типа). Общеизвестно, что в любом возрасте ожирение ограничивает физическую дееспособность и социальную успешность современного человека, становится причиной раннего развития ССЗ и опосредованных экономических затрат. Однако в практике медицины однозначно расценивать всех имеющих избыточный вес как пациентов с высоким риском ССЗ невозможно: осложнения развиваются при различной тяжести ожирения, в разном возрасте и с вариабельным набором клинических симптомов. Задача становится намного яснее, если выделить пациентов с так называемым метаболически неблагоприятным ожирением. Доказано, что только метаболически неблагоприятное ожирение, или метаболический синдром (MC), является независимым предиктором смертности от ССЗ (рис. 2).
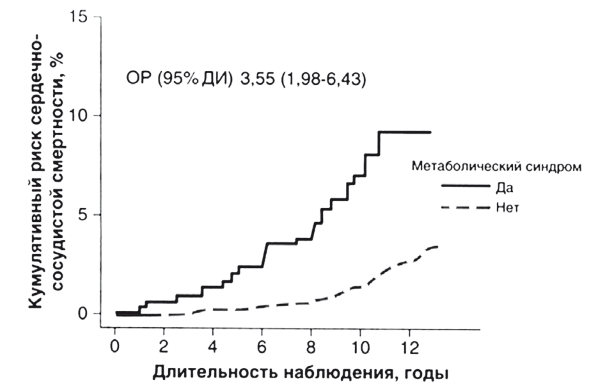
Рис. 2. Смертность от ССЗ у пациентов с метаболическим синдромом (модицифицировано по Lakka Н.М. et al., 2002)
МЕТАБОЛИЧЕСКИЙ СИНДРОМ, синдром X – комплекс метаболических и гемодинамических нарушений, основным клиническим проявлением которого является резистентность к инсулину с гиперинсулинемией, снижением толерантности к углеводам и возможным развитием СД 2 типа, дислипидемией с триглицеридемией, снижением липопротеидов высокой плотности (ЛПВП), нарушением гемостаза (склонность к тромбообразованию), артериальной гипертонией, а также висцеральным ожирением (ВОЗ, 1998). MC значительно увеличивает риск сердечно-сосудистой и онкологической патологии, а также желчно- и мочекаменной болезни. С начала XXI века частота встречаемости MC растет эпидемически, однако вариьирует в разных странах мира. MC диагностируют у 10,6 % населения Китая и 24 % населения в США (Мамедов М.Н., Оганов Р.Г., 2004).
ИСТОРИЯ появления метаболического синдрома тесно связана с историей отечественной терапии и берет свое начало с 1922 года, когда Г.Ф. Ланг впервые отметил у некоторых больных ожирением высокую частоту артериальной гипертензии, нарушения углеводного обмена и подагры. В 30-е годы под термином «артритический диатез» М.П. Кончалвский объединил избыточную массу тела, подагру, склонность к заболеваниям сердечно-сосудистой системы и бронхиальную астму. В работах А.Л. Мясникова в середине прошлого столетия было показано, что у таких больных рано развиваются атеросклероз и быстро прогрессирует ишемическая болезнь сердца. В последующем круг нарушений, сопутствующих ожирению, постепенно расширялся, и в 1965 г. для этого синдрома Avogaro было предложено название «полиметаболический синдром». В 1966 г. J. Camus под термином «метаболический синдром» объединил сахарный диабет, гипертриглицеридемию, подагру.
В 1988 г. G.M. Reaven предложил термин «метаболический синдром Х», которым обозначил сочетание инсулинорезистентности, гиперинсулинемии, нарушений толератности к глюкозе, дислипопротеинемии, гипертриглицеридемии и артериальной гипертензии (Reaven G.M., 1987). Как «смертельный квартет» в 1989 г. N.M. Kaplan охарактеризовал сочетание абдоминального ожирения, нарушенной толератности к глюкозе, артериальной гипертензии и гипертриглицеридемии. В 1991 г. Мarkolf Hanefeld предложил термин, применяющийся в настоящее время, – «метаболический синдром».
Критерии MC (Международная Федерация диабета, IDF, 2005):
✓ Центральное ожирение. Окружность талии: мужчины > 94 см; женщины > 80 см;
✓ Триглицериды > 1,7 ммоль/л (150 мг/дл);
✓ ХС ЛПВП: мужчины < 1,0 ммоль/л (40 мг/дл); женщины < 1,3 ммоль/л (50 мг/дл);
✓ АД > 130/85 мм рт. ст.;
✓ Гликемия > 5,6 ммоль/л (100 мг/дл) или диагностированный ранее СД 2 типа.
По разным данным у 75–93 % пациентов с MC развивается жировая инфильтрация печени, которую сегодня уже не расценивают как доброкачественную дисплазию – «жировой гепатоз» [1, 2]. Сегодня жировая инфильтрация печени при ожирении – это неалкогольная жировая болезнь печени (НАЖБП).
В научных исследованиях доказано, что НАЖБП:
✓ ранний клинический маркер или печеночная манифестация MC, а возможно и одна из причин его развития;
✓ самостоятельный предиктор ССЗ и СД 2 типа:
✓ обладает потенциалом к прогрессированию и является предиктором фиброза / цирроза и рака печени.
НАЖБП связана с увеличением смертности от ССЗ, цирроза и рака печени, рака других локализаций, сопряжена с ранним развитием деменции и бесплодием вследствие синдрома поликистозных яичников [7, 8]. НАЖБП получил коды в МКБ X. Стандарты медицинской практики в отношении НАЖБП также значительно изменились в направлении междисциплинарных подходов к диагностике и лечению. НАЖБП включен в профессиональные стандарты как патология, требующая активного скрининга, целенаправленной диагностики в группах риска, разработки индивидуализированного лечения, прежде всего, в рамках компетенции терапевта или врача общей практики.
Глава 2
НАЖБП – печеночная манифестация метаболического синдрома
Научное развитие проблема НАЖБП получила в 90-х годах XX века, после того как в клинических исследованиях были получены данные о ее широкой и гендер-зависимой распространенности, а неалкогольный стеатогепатит был описан как нозология с собственным высоким риском развития ССЗ и прогрессирования патологии печени.
В широком понимании НАЖБП – полиэтиологическое заболевание. Помимо ожирения и СД 2 типа, важнейшими причинами отложения жира в печени являются хроническая алкогольная интоксикация и некоторые другие токсические воздействия на печень. Например, тяжелые формы стеатоза печени могут развиться на фоне лечения амиодароном, глюкокортикоидами, верапамилом, нифедипином, аспирином, изониазидом, рифампицином, тетрациклином. К внутриклеточной жировой инфильтрации приводит хроническая гипоксия гепатоцитов, вирусный гепатит С, стойкий дисбаланс пищевого рациона с дефицитом витамина С и витаминов группы В, метионина, холина и других липотропных веществ, в частности – фосфа-тидилхолина и незаменимых жирных кислот (табл. 1).
НАЖБП включает три клинико-морфологические формы:
✓ стеатоз печени – К76.0 – избыточное (более 5 % от веса паренхимы) содержание нейтрального жира триглицеридов в паренхиме печени. Согласно современным данным, выделяют изолированный стеатоз и стеатоз с начальным воспалением, при котором имеет место баллонная дистрофия гепатоцитов, но еще нет характерной для гепатита клеточной инфильтрации;
✓ неалкогольный стеатогепатит (НАСГ) – К75.8 – стеатоз с развитием хронического диффузного воспаления с некрозом, воспалительной инфильтрацией парензимы и началом формирования фиброза;
✓ фиброз 1–4 стадий/цирроз печени – К 74.6 – фиброз печени на фоне стеатоза и хронического некротического воспаления в паренхиме [8,11,12,13].
Таблица 1
Этиология НАЖБП [9,10]

НАЖБП стала самым распространенным хроническим заболеванием печени в индустриальных странах мира [1]. Согласно последним эпидемиологическим данным, в «странах запада» НАЖБП встречается у 20–30 %, а в Азии – в пределах 5-18 % взрослого населения (рис. 3) [2]. Распространенность НАЖБП и морбидного ожирения неуклонно увеличивается у городских детей и подростков. За последние 20 лет среди детей в возрасте 6-11 лет частота встречаемости НАЖБП и морбидного ожирения увеличилась с 7 до 13 %, а среди подростков 12–19 лет с 5 до 14 % (ВОЗ, 2006).

Рис. 3. Распространенность НАЖБП в мире [2]
У пациентов с выраженным ожирением и MC распространенность не только НАЖБП, но и частота НАСГ значительно выше. НАСГ встречается во всех возрастных группах и у пациентов обоего пола. Однако 60–75 % пациентов с НАСГ – женщины в возрасте 40–50 лет. Ранее считалось, что НАСГ встречается не менее чем у 1–2% «здоровых» непьющих людей с нормальным весом и у 30–40 % людей, страдающих ожирением. Согласно данным аутопсий, распространенность НАСГ значительно больше. При аутопсии умерших с СД 2 типа и пациентов с морбидным ожирением НАЖБП выявляют в 70–93 %, НАСГ – в 18,5-26 %, а цирроз печени в 9-10 % случаев [3].
В зависимости от этиологии, возраста, расы и национальности НАСГ встречается у 5–8% взрослых или у 12–40 % пациентов с НАЖБП. В США частота встречаемости НАЖБП у взрослых среднего возраста достигает 46 %, из них НАСГ диагностируют у 30 % пациентов и чаще – у «испаноговорящего» населения. У 15–20 % пациентов с НАСГ развивается фиброз печени различной тяжести, который существенно увеличивает риск гепатоцеллюлярного рака печени (до 15 % всех случаев рака печени выявляют у пациентов с НАЖБП) [6, 7, 8] (рис. 4).

Рис. 4. Соотношение клинико-морфологических форм НАЖБП (модифицировано из Bhatia L.5. et al., 2007) [7]
Согласно последним данным, у взрослых частота встречаемости НАЖБП при СД 2 типа колеблется в пределах 50–75 %, а у пациентов с диабетом и ИМТ >30 варьирует в пределах 70–90 % [3, 15]. При морбидном ожирении НАСГ диагностируют у 18–26 %, фиброз печени у 20–37 %, а цирроз у 10 % больных [4, 8, 11–15]. У пациентов с СД 2 типа доля НАСГ составляет 56–69 %, а фиброз печени формируется у 37–50 % [3]. Доля НАСГ среди всех форм НАЖБП с каждым годом увеличивается [4].
По данным российских исследований, в 2007–2008 годах (DIREG 1) у амбулаторных пациентов около 80 % случаев НАЖБП составлял стеатоз печени, 17 % – НАСГ, 3 % – стеатофиброз/цирроз печени. В 2013–2014 годах (DIREG 2), одновременно с ростом общей распространенности НАЖБП, частота стеатогепатита среди всех форм НАЖБП увеличилась до 24 % [5] (рис. 5).
Конец ознакомительного фрагмента.
Текст предоставлен ООО «ЛитРес».
Прочитайте эту книгу целиком, купив полную легальную версию на ЛитРес.
Безопасно оплатить книгу можно банковской картой Visa, MasterCard, Maestro, со счета мобильного телефона, с платежного терминала, в салоне МТС или Связной, через PayPal, WebMoney, Яндекс.Деньги, QIWI Кошелек, бонусными картами или другим удобным Вам способом.





