
Полная версия
Внутренние болезни. Том 1
Относительно редко, преимущественно у женщин после менопаузы, диагностируется клинический вариант стенокардии, который сочетается с неизмененными (по данным коронарографии) магистральными коронарными артериями и отсутствием признаков вазоспазма. Предполагается, что в его основе лежит атеросклеротическое поражение и нарушение эндотелийзависимой вазодилатации мелких миокардиальных артериол. В качестве дополнительных патогенетических механизмов обсуждаются дефицит эстрогенов, снижение порога болевой чувствительности, повышение жесткости сосудистой стенки и расстройства метаболизма миокарда. Данный клинический вариант получил название «синдрома Х» или микроваскулярной стенокардии.
Несоответствие между потребностью миокарда в кислороде и его доставкой приводит к расстройству метаболизма кардиомиоцитов. При ишемии в клетках миокарда нарушается синтез макроэргических соединений. Вследствие активации гликолиза в кардиомиоцитах накапливаются недоокисленные жирные кислоты, увеличивается содержание лактата и развивается внутриклеточный ацидоз. Возникает перегрузка клеток ионами кальция, усиливается образование свободных радикалов, активируются ферментные системы. В результате этого происходит повреждение структуры клеточных мембран, нарушаются трансмембранные ионные токи. Изменение клеточного метаболизма приводит к нарушению сначала диастолической, а затем и систолической функции миокарда. В зонах ишемии развиваются локальные транзиторные нарушения сократимости и изменяются электрофизиологические свойства миокарда, что проявляется СН, нарушениями ритма и проводимости.
Острая ишемия приводит к повреждению миокарда, которое сохраняется после реперфузии и характеризуется обратимой локальной дисфункцией продолжительностью от нескольких часов до нескольких суток. Этот феномен получил название «оглушенного миокарда». Выраженность и продолжительность функциональных расстройств сердечной мышцы в постишемическом периоде определяются длительностью острой ишемии. При хроническом снижении коронарного кровотока развивается обратимое приспособительное снижение метаболизма и функциональной активности кардиомиоцитов, позволяющее сохранить жизнеспособность сердечной мышцы в зоне ишемии. Локальная дисфункция миокарда полностью исчезает или значительно уменьшается после восстановления коронарного кровотока и/или снижения потребности миокарда в кислороде. Данная адаптационная реакция обозначается термином «гибернирующий миокард». Повторяющиеся кратковременные эпизоды ишемии могут вызвать формирование феномена повышенной толерантности миокарда к ишемическому повреждению – так называемое «прекондиционирование». Приспособительные изменения метаболизма кардиомиоцитов препятствуют развитию морфологических и функциональных расстройств сердечной мышцы, однако возможности данного адаптационного механизма имеют определенные временные ограничения.
Последовательность событий, которыми проявляется ишемия миокарда, носит название ишемического каскада. Основными, последовательно развивающимися этапами ишемического каскада являются: гипоперфузия, метаболические нарушения, изменения диастолической функции, региональная диссинергия миокарда, типичные изменения ЭКГ, глобальная дисфункция левого желудочка, боль. Патофизиологическая концепция ишемического каскада служит теоретической основой для диагностики ишемии миокарда у пациентов, предъявляющих жалобы на болевые ощущения в грудной клетке.
Морфология. Стенокардия не сопровождается формированием очагов некроза в сердечной мышце. Однако эпизоды острой ишемии и перманентная гипоперфузия приводят к образованию участков хронически оглушенного и гибернирующего миокарда, стимулируют апоптоз – процесс естественной гибели кардиомиоцитов и способствуют разрастанию соединительной ткани, вследствие чего в сердечной мышце формируются поля кардиосклероза. При стабильной стенокардии в коронарных артериях обнаруживаются, как правило, зрелые атеросклеротические бляшки, вызывающие гемодинамически значимый стеноз пораженного сосуда. Для данной формы ИБС нехарактерно наличие свежих повреждений покрышки атеросклеротических бляшек с формированием субинтимальных кровоизлияний, пристеночных и окклюзирующих тромбов. Нестабильная стенокардия обычно развивается в результате повреждения незрелой (ранимой) атеросклеротической бляшки. Нарушение целостности ее фиброзной капсулы может вызвать образование нестойкого тромбоцитарного агрегата, красного тромба, не полностью перекрывающего просвет сосуда, или кровоизлияние внутрь бляшки с быстрым увеличением ее размеров и формированием гемодинамически значимого стеноза, а также спровоцировать спазм коронарной артерии.
Классификация. По характеру течения стенокардия подразделяется на стабильную и нестабильную, по динамике частоты приступов – на прогрессирующую и не прогрессирующую, по связи приступов с физической и/или эмоциональной нагрузкой – на стенокардию напряжения и стенокардию покоя.
Стабильная стенокардия напряжения – наиболее распространенная клиническая форма ИБС. Течение стенокардии расценивается как стабильное при условии, что частота, продолжительность, уровень нагрузки, при котором возникает ангинозная боль, и эффективность купирования приступов оставались неизменными в течение последних 2 мес. (по крайней мере, не менее 4 нед.). Функциональный класс стабильной стенокардии определяют по способности больного выполнять бытовые физические нагрузки в соответствии с классификацией Канадской ассоциации кардиологов (табл. 1.18).
Таблица 1.18
Классификация стабильной стенокардии напряжения

Нестабильная стенокардия – это синдром, обусловленный обострением ИБС, который характеризуется высоким риском развития ИМ и внезапной смерти. В соответствии с Рабочей классификацией ИБС выделяют следующие клинические варианты нестабильной стенокардии: впервые возникшая стенокардия (напряжения или покоя, прогрессирующая или непрогрессирующая) в течение предшествующих 4 нед.; прогрессирующая стенокардия после периода стабильного течения; ранняя постинфарктная или послеоперационная стенокардия. C. W. Hamm и E. Braunwald в 2000 г. предложили классификацию нестабильной стенокардии, в которой учитываются характер и изменение частоты возникновения ангинозных болей, их связь с физической нагрузкой и экстракардиальными факторами, усиливающими ишемию миокарда (табл. 1.19).
Таблица 1.19
Классификация нестабильной стенокардии
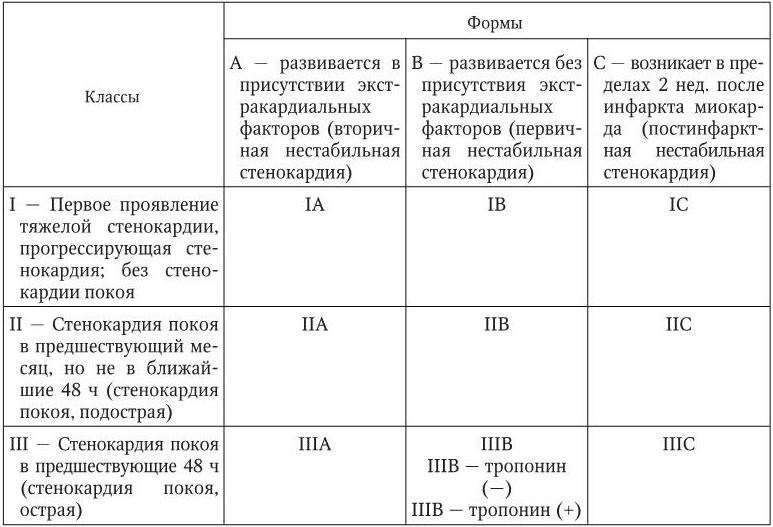
Спонтанная стенокардия – это клинический вариант стенокардии, для которого характерно возникновение приступов ангинозной боли в покое, длительностью 10 мин и более, устойчивых к воздействию нитроглицерина. Вариантная стенокардия (стенокардия Принцметала) проявляется спонтанными приступами, которые часто сопровождаются вегетативной симптоматикой (гиперемия кожных покровов, потливость, тахикардия, тремор), нарушениями ритма сердца, психическими реакциями (беспокойство, страх смерти), двигательным возбуждением. Изменения ЭКГ выражаются в элевации сегмента ST и имеют преходящий характер. В основе этого типа стенокардии лежит спазм коронарной артерии.
Безболевая ишемия миокарда – форма ИБС, которая проявляется электрокардиографическими признаками ишемии без типичной ангинозной боли. Отсутствие болей при наличии ишемических изменений ЭКГ связывают с повышением порога болевой чувствительности. Безболевая ишемия миокарда выявляется при холтеровском мониторировании и тестах с физической нагрузкой. Микроваскулярная стенокардия («синдром Х») характеризуется возникновением типичных ангинозных приступов при отсутствии ангиографических признаков сужения эпикардиальных коронарных артерий, клинических и ангиографических доказательств спазма коронарных артерий, гипертрофии и систолической дисфункции левого желудочка.
Клиническая картина. По данным Фремингемского исследования, ИБС дебютирует клинической симптоматикой стенокардии напряжения у 40 % мужчин и 56 % женщин. Впервые клиническая картина стенокардии была описана в 1772 г. W. Heberden, который назвал этот синдром «грудной жабой» (angina pectoris). Для типичной (определенной) стенокардии характерна сжимающая боль, чувство сдавления или тяжести за грудиной с иррадиацией в левую руку, область левой ключицы и левой лопатки, левую половину шеи и нижней челюсти. В некоторых случаях боль иррадиирует в эпигастральную область, правую половину грудной клетки и правую руку. У ряда больных ангинозная боль сопровождается одышкой, слабостью, головокружением, нарушениями ритма сердца. При стенокардии напряжения боль провоцируется физической, эмоциональной нагрузкой, воздействием холода, повышением АД, обильным приемом пищи. Боль проходит или существенно ослабевает в покое или через 1 – 3 мин после приема нитроглицерина. Продолжительность приступа обычно составляет 5 – 10 мин и не превышает 15 мин.
Дестабилизация течения ИБС чаще всего проявляется увеличением частоты, интенсивности и продолжительности ангинозных приступов, снижением уровня нагрузки, вызывающей боль, ослаблением купирующего эффекта нитроглицерина. Диагноз нестабильной стенокардии правомерен, если с момента возникновения первого приступа ангинозных болей или начала прогрессирования стенокардии прошло не более 4 нед. Диагностическим критерием ранней постинфарктной или послеоперационной стенокардии считается появление ангинозных болей в первые 2 нед. после развития ИМ или операции реваскуляризации миокарда.
Одним из вариантов нестабильной стенокардии является промежуточный коронарный синдром. Этот термин применяется для обозначения клинической формы острой коронарной недостаточности, занимающей промежуточное положение между стенокардией и ИМ. Промежуточный коронарный синдром проявляется приступом ангинозной боли продолжительностью 20 – 30 мин, который часто сопровождается нарушениями ритма сердца, снижением или повышением АД и изменениями ЭКГ в виде инверсии зубца Т, депрессии или элевации сегмента ST. В отличие от ИМ изменения ЭКГ при промежуточном коронарном синдроме обратимы – форма ЭКГ возвращается к исходной в течение последующих суток. Нередко у пациентов с промежуточным коронарным синдромом отмечается повышение содержания миоглобина и креатинфосфокиназы в крови, которое, однако, не должно превышать верхнюю границу нормальных значений более чем на 50 %.
Безболевая ишемия миокарда – довольно частое явление. Согласно данным Фремингемского исследования, до 25 % ИМ впервые диагностируются только при ретроспективном анализе ЭКГ и в половине этих случаев протекают бессимптомно. У больных со стабильной стенокардией выделяют два типа данной формы ИБС: 1-й тип – безболевая ишемия, выявляемая при холтеровском мониторировании или стресс-тестах при отсутствии приступов стенокардии, 2-й тип – безболевая ишемия в сочетании с типичными приступами стенокардии. Кроме того, безболевая ишемия может регистрироваться у больных с нестабильной стенокардией как компонент различных клинических вариантов данного синдрома. Безболевая ишемия миокарда 1-го типа регистрируется у 18 % больных с ангиографическими признаками атеросклероза коронарных артерий. Безболевая ишемия миокарда 2-го типа встречается значительно чаще. У пациентов с типичной стенокардией около половины эпизодов ишемии миокарда не сопровождаются болевыми ощущениями. С наиболее высокой частотой безболевая ишемия миокарда встречается у больных сахарным диабетом. В отсутствие болей ишемия миокарда может проявляться другими симптомами – одышкой, слабостью, головокружением, нарушениями ритма сердца, которые нередко удается выяснить при тщательном расспросе больного.
Боль – это заключительный этап ишемического каскада. Повреждающее действие ишемии на миокард определяется не интенсивностью болевого синдрома, а выраженностью и продолжительностью ухудшения перфузии сердечной мышцы. Снижение болевой чувствительности препятствует раннему распознаванию ишемии миокарда и затрудняет принятие мер, направленных на предотвращение ее негативных следствий. При одинаковом поражении коронарных артерий у больных с безболевой ишемией миокарда 1-го типа, выявленной во время пробы с физической нагрузкой, риск развития ИМ и внезапной смерти в несколько раз выше, чем у пациентов с типичными приступами стенокардии. Безболевая ишемия миокарда расценивается как предиктор неблагоприятного исхода ИБС.
При физикальном обследовании больных со стенокардией могут быть обнаружены клинические признаки атеросклероза: ксантомы, ксантелазмы, липоидная дуга роговицы. У некоторых больных выявляются симптомы стенозирующего поражения магистральных артерий: перемежающаяся хромота и ослабление пульсации на артериях стоп, систолический шум на сонных артериях. В условиях физической нагрузки, сразу после ее окончания, а иногда и в покое могут выслушиваться III тон и систолический шум на верхушке сердца, возникающий вследствие митральной регургитации, обусловленной ишемической дисфункцией папиллярных мышц.
Лабораторная и инструментальная диагностика. При подозрении на стенокардию рекомендуется выполнить ряд лабораторных исследований, позволяющих выявить факторы риска сердечно-сосудистых заболеваний и состояния, которые могут провоцировать ишемию миокарда: определение содержания в крови гемоглобина, общего ХС, ХС ЛПНП, ХС ЛПВП, ТГ, глюкозы. У пациентов с интенсивными болевыми приступами, продолжительность которых превышает 20 мин, следует определять маркеры повреждения миокарда (МВ-фракция креатинфосфокиназы, тропонины Т и I).
Инструментальные методы исследования больных с подозрением на стенокардию подразделяются на неинвазивные и инвазивные. К неинвазивным методам инструментальной диагностики относятся электрокардиография, холтеровское мониторирование ЭКГ, нагрузочные электрокардиографические пробы, ишемический тест, провокационные фармакологические пробы, эхокардиография, перфузионная сцинтиграфия и позитронно-эмиссионная томография миокарда, электронно-лучевая томография и многослойная спиральная компьютерная томография коронарных артерий. Главным инвазивным методом исследования больных ИБС является селективная коронароангиография.
Электрокардиография – обязательный метод исследования больных с подозрением на стенокардию. Вне болевого приступа у 70 % больных изменения ЭКГ отсутствуют или имеют неспецифический характер. С такой же частотой типичные признаки ишемии миокарда выявляются на ЭКГ, зарегистрированной во время болевого приступа. К типичным ишемическим изменениям ЭКГ относятся смещение сегмента ST книзу (депрессия) или кверху (элевация) от изоэлектрической линии, инверсия зубца Т. Элевация сегмента ST во время ангинозного приступа является специфическим признаком вариантной стенокардии (стенокардии Принцметала). После купирования болей форма ЭКГ возвращается к исходной. У больных с промежуточным коронарным синдромом изменения ЭКГ, возникшие во время приступа, также являются преходящими, но могут сохраняться более продолжительное время – до суток.
Холтеровское мониторирование ЭКГ позволяет получить ценную диагностическую информацию, так как регистрация ЭКГ во время приступа не всегда возможна. Кроме того, данный метод позволяет зафиксировать безболевую ишемию миокарда, транзиторные нарушения ритма и проводимости. Сравнительная оценка результатов холтеровского мониторирования ЭКГ в процессе лечения позволяет оценить эффективность и безопасность лекарственной терапии.
Нагрузочные пробы – это метод исследования больных с подозрением на стенокардию, который позволяет подтвердить или отвергнуть данный диагноз, уточнить патогенез и оценить выраженность коронарной недостаточности, выявить безболевую ишемию миокарда, определить функциональный статус пациента и прогноз. Проведение нагрузочных проб показано всем больным стенокардией, не имеющим противопоказаний по результатам клинического исследования и электрокардиографии в покое. Для выполнения нагрузочных проб применяются велоэргометр или тредмил. Чувствительность и специфичность изменений ЭКГ во время физической нагрузки для диагностики ИБС составляют соответственно 70 и 90 %.
Ишемический тест и провокационные фармакологические пробы проводятся при наличии противопоказаний к проведению или в связи с невозможностью выполнения проб с физической нагрузкой. При проведении ишемического теста повышение ЧСС (и, следовательно, потребности миокарда в кислороде) обеспечивается чреспищеводной электрокардиостимуляцией (ЭКС). Тест считается положительным при появлении ишемических изменений ЭКГ и/или развитии ангинозного приступа. Для фармакологических проб чаще всего применяются дипиридамол и эргометрин. Внутривенное введение дипиридамола (препарата, вызывающего вазодилатацию) может спровоцировать ангинозный приступ у пациентов со значимым обструктивным поражением коронарных артерий за счет развития «синдрома обкрадывания». Проба с внутривенным введением эргометрина применяется в некоторых случаях для диагностики вазоспастической стенокардии у пациентов со спонтанными болями в грудной клетке, если другие исследования не подтвердили наличие ишемии миокарда и ангиография не выявила значимых сужений коронарных артерий.
Все провокационные пробы могут вызвать резкое ухудшение состояния больного, поэтому они проводятся по строгим показаниям специально подготовленным персоналом в условиях, позволяющих при необходимости оказать пациенту неотложную помощь.
Эхокардиография в покое позволяет выявить и количественно оценить дисфункцию миокарда и обнаружить не связанные с атеросклерозом причины стенокардии – аортальный стеноз, гипертрофию левого желудочка, гипертрофическую кардиомиопатию. Стресс-эхокардиография, т. е. исследование, выполненное с применением физической нагрузки, чреспищеводной электрокардиостимуляции и фармакологических препаратов (дипиридамол, добутамин), позволяет выявить локальные изменения сократимости миокарда, обусловленные ишемией, которые нередко предшествуют появлению ее клинических и электрокардиографических признаков.
Перфузионная сцинтиграфия миокарда — это метод, позволяющий путем оценки равномерности распределения радиофармпрепарата выявить участки гипоперфузии сердечной мышцы. Диагностическая ценность результатов исследования возрастает при его сочетании с физической нагрузкой – по изменению размеров участка сердечной мышцы со сниженной концентрацией радиофармпрепарата в покое и при нагрузке можно дифференцировать ишемию и рубцовое повреждение миокарда. Позитронно-эмиссионная томография позволяет оценить не только перфузию, но и метаболизм миокарда. Преимуществом данного метода исследования является возможность оценки жизнеспособности миокарда, что очень важно для определения показаний к реваскуляризации.
Электронно-лучевая томография коронарных артерий применяется для количественной оценки кальциноза коронарных артерий. Значения так называемого «кальциевого индекса» согласуются со степенью атеросклеротического поражения коронарных артерий. Однако данный метод не позволяет оценить степень сужения просвета коронарной артерии и выявить некальцифицированные атеросклеротические бляшки, наиболее склонные к разрывам и тромбозам. Многослойная спиральная компьютерная томография обеспечивает возможность ретроспективной реконструкции изображения в любую заданную фазу сердечного цикла, что позволяет определять степень кальциноза и стеноза коронарных артерий, оценивать проходимость аутовенозных шунтов и стентов.
Неинвазивные диагностические исследования проводятся не только с целью верификации диагноза стенокардии, но и для оценки индивидуального риска неблагоприятных исходов. Определение степени риска необходимо для выбора лечебной тактики. Пациентам группы высокого риска (летальность более 3 % в год) рекомендуется выполнение коронароангиографии для оценки целесообразности и выбора метода реваскуляризации миокарда.
К признакам высокого риска относятся:
1) выраженная дисфункция левого желудочка (фракция выброса < 35 % в покое и/или во время физической нагрузки);
2) низкая толерантность к физической нагрузке (депрессия сегмента ST возникает при ЧСС 7 120 в 1 мин, сохраняется 6 мин и более после прекращения нагрузки, сопровождается снижением АД на 10 мм рт. ст. и более и/или желудочковыми нарушениями ритма);
3) большие или множественные дефекты перфузии при сцинтиграфии миокарда во время нагрузки, поглощение индикатора легочной тканью, постнагрузочная дилатация левого желудочка;
4) нарушение сократимости более чем двух сегментов стенки левого желудочка при выполнении стресс-эхокардиографии после введения добутамина в низких дозах (710 мкг/кг/мин) или при ЧСС < 120 в 1 мин.
Селективная коронароангиография является «золотым стандартом» в выявлении и оценке распространенности и тяжести атеросклеротического поражения коронарных артерий.
Показаниями к коронароангиографии при стабильной стенокардии являются:
1) тяжелая стенокардия III – IV функционального класса, сохраняющаяся при оптимальной антиангинальной терапии;
2) признаки выраженной ишемии миокарда по результатам неинвазивных методов;
3) наличие у больного в анамнезе эпизодов внезапной смерти или опасных желудочковых нарушений ритма;
4) прогрессирование заболевания по данным динамики неинвазивных тестов;
5) раннее развитие тяжелой стенокардии (III функционального класса) после инфаркта миокарда и реваскуляризации миокарда (до 1 мес.);
6) сомнительные результаты инвазивных тестов у лиц с социально значимыми профессиями (водители общественного транспорта, летчики и др.).
Показаниями к коронароангиографии при нестабильной стенокардии являются:
1) наличие признаков плохого прогноза, неэффективность терапии;
2) выраженная дисфункция левого желудочка (фракция выброса < 35 %);
3) наличие жизнеопасных желудочковых аритмий;
4) операция (процедура) реваскуляризации миокарда в анамнезе.
Диагноз. Тактика обследования больного с хронической ИБС определяется клиническими особенностями и степенью тяжести стенокардии, возрастом пациента и характером сопутствующей патологии (табл. 1.20).
Таблица 1.20
Априорная вероятность диагноза хронической ИБС в зависимости от характера боли в грудной клетке, %
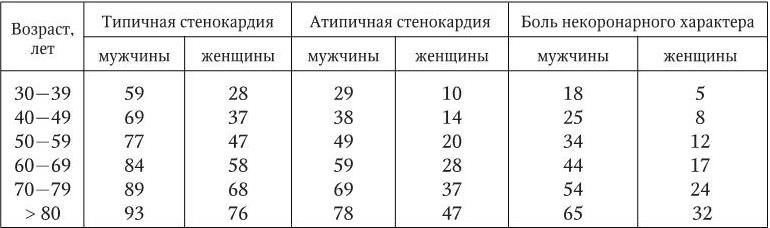
Если по результатам первичных исследований априорная вероятность хронической ИБС превышает 85 %, дополнительные исследования для уточнения диагноза можно не проводить, а сразу приступать к оценке риска осложнений, выбору и проведению лечения. В случаях когда по результатам первичных исследований априорная вероятность хронической ИБС не превышает 15 %, следует заподозрить заболевание сердца неишемической природы или некардиальные причины симптомов. Пациентам с априорной вероятностью ИБС 15 – 85 % показаны дополнительные неинвазивные визуализирующие исследования, а при наличии показаний – коронароангиография.
В диагнозе необходимо указать форму хронической ИБС, у пациентов со стабильной стенокардией – функциональный класс, у пациентов с нестабильной стенокардией – клинический вариант и дату дестабилизации, а в случае достижения стабильного состояния – дату стабилизации и функциональный класс стабильной стенокардии после завершения обострения ИБС.
Примеры диагнозов:
1. ИБС, стенокардия напряжения III ф. к.
2. ИБС, спонтанная стенокардия.
3. ИБС, нестабильная стенокардия (впервые возникшая прогрессирующая стенокардия напряжения с 10.11.09).
4. ИБС, нестабильная стенокардия (прогрессирующая стенокардия напряжения с 10.11.09, промежуточный коронарный синдром 15.11.09), стабилизация с 22.11.09, стенокардия напряжения II ф. к.
Дифференциальный диагноз. Боль в груди – довольно распространенный симптом, который характерен для многих заболеваний. Дифференциальный диагноз следует проводить с ИМ, миокардитом, перикардитом, расслаивающей аневризмой аорты, гипертрофической КМП и другими заболеваниями сердечно-сосудистой системы. Причиной болевых ощущений в грудной клетке могут быть заболевания легких и плевры (тромбоэмболия ветвей легочной артерии, пневмоторакс, плеврит, пневмония, первичная легочная гипертензия), патология мышц, ребер и нервов (миозит, костохондрит, шейно-грудной радикулит, повреждения травматического характера, опоясывающий лишай), болезни пищевода (эзофагит, спазм пищевода), заболевания желудочно-кишечного тракта (язвенная болезнь желудка, кишечная колика, холецистит, панкреатит). Стенокардию необходимо дифференцировать и с состояниями, обусловленными психическими расстройствами (гипервентиляция, паническая атака, первичная тревога, депрессия и др.).









