
Полная версия
Клиническая диагностика в неврологии
– синестезиалгия – нанесение раздражения в любой области вызывает каузалгию;
– синпсихалгия – мысль о чем-либо неприятном вызывает каузалгию;
– вовлечение органов чувств – каузалгия наступает в ответ на раздражение анализаторов: яркого света, громкого звука и др.
8. Болевая анестезия (anestesia dolorosа) — наличие болей в области с утраченной чувствительностью, как правило, при полном анатомическом перерыве нерва. Механизм возникновения подобных болей аналогичен механизму появления фантомных болей.
1.8. Основные положения теории механизмов боли по Р. Мелзаку
Канадские ученые R. Melzack и P. D. Wall в 1965 г. предложили теорию контроля афферентного потока на входе, или теорию входных ворот. Суть ее сводится к тому, что болевая афферентация идет от рецепторов по миелинизированным и немиелинизированным волокнам к чувствительным клеткам спинного мозга (V пластина Рекседа). Эти волокна отдают коллатерали к клеткам заднего студенистого вещества (substancia gelatinosa), расположенного во II – III пластинах. Заднее студенистое вещество (желатинозная субстанция Роланда) выделяется в составе заднего рога и наподобие полулуния прилегает к его заднему концу. Студенистое вещество наиболее мощно развито в области ядер тройничного нерва и верхнешейном отделе. В каудальном направлении оно присутствует на всем протяжении задних рогов спинного мозга. Его количество увеличивается соответственно уровням отхождения корешков и нервных окончаний.
Волокна болевой и температурной чувствительности задних корешков в задних рогах заканчиваются не только у собственных ядер задних рогов, но и в желатинозной субстанции. При этом импульсы с миелинизированных волокон активизируют нейроны субстанции Роланда, с немиелинизированных – тормозят их деятельность. Студенистое вещество, тесно связанное с чувствительными клетками заднего рога спинного мозга, является по отношению к ним тормозной системой. В этой связи возбуждение субстанции Роланда оказывает пресинаптическое тормозящее действие на окончания аксонов первых чувствительных нейронов или постсинаптическое тормозящее действие на спинномозговые чувствительные клетки, в результате уменьшается поток болевых импульсов в вышележащие отделы нервной системы – ворота для боли закрываются. При торможении студенистого вещества возникает обратный эффект: облегчается передача ноцицептивного возбуждения – ворота для боли открываются.
Таким образом, под влиянием импульсов от вышележащих структур (центральное серое околоводопроводное вещество, ядра шва, хвостатое и красное ядра, парагигантоклеточное ядро ретикулярной формации, паравентрикулярные и передние отделы гипоталамуса, некоторые ядра таламуса и коры больших полушарий), проходящих по толстым миелиновым волокнам, студенистое вещество активно функционирует и ингибирует передачу импульсов, поступающих с периферии, т. е. «закрывает ворота». При этом в вышележащие отделы поступает ограниченное число отобранных сигналов, однако достаточное для проведения необходимой информации. Под воздействием импульсов, проводящихся по волокнам малого диаметра (немиелинизированным), происходит торможение функционирования субстанции Роланда, она утрачивает контроль над потоком афферентных сигналов, который, значительно превосходя необходимый информационный поток, устремляется через «передаточные» пункты к вышележащим сенсорным центрам.
В 1998 г. Р. Мелзак предложил новую – нейроматриксную – теорию боли. Автор полагает, что существует физическое и фантомное тело. Физическое тело ощущается благодаря сенсорным раздражениям с периферии. Фантомное тело может существовать и в отсутствие периферической импульсации. Ощущение собственного тела запрограммировано генетически и возникает в нейрональных цепях ЦНС (в лимбической системе). Болевое ощущение продуцируется паттерном нервных импульсов, генерируемых нейроматриксом (под воздействием сенсорных импульсов или самостоятельно, в соответствии с генетической программой).
1.9. Периферический вариант расстройств чувствительности
Под вариантом расстройств чувствительности понимают совокупность чувствительных расстройств определенного вида и их локализацию при поражении проводящего пути чувствительности на различных уровнях. Принято выделять следующие варианты чувствительных расстройств: периферический, спинальный, церебральный и функциональный.
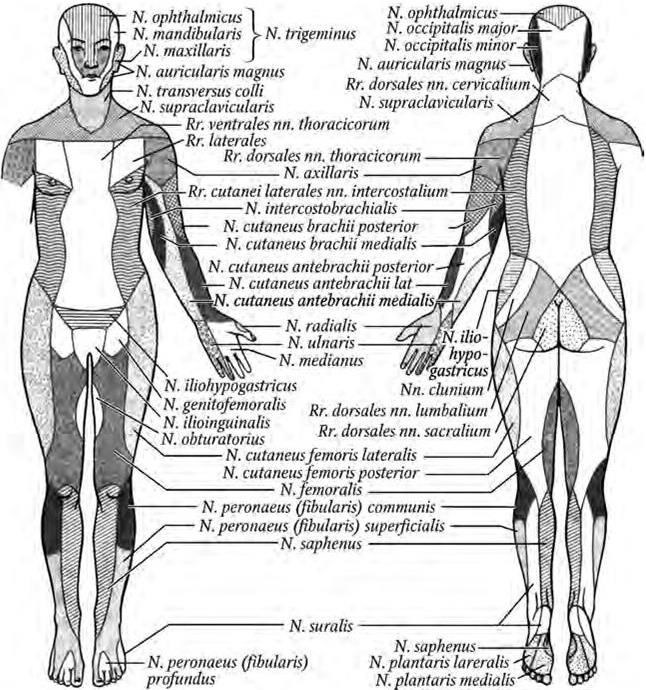
Рис. 1.3. Распределение кожной чувствительности соответственно периферическим нервам (по П. Дуусу)
Перечисленные варианты, за исключением функционального, можно, в свою очередь, разделить по локализации на несколько типов, а некоторые типы (например, проводниковый церебральный тип) – на подтипы.
Периферический вариант характеризуется расстройствами чувствительности, возникающими при поражении чувствительных путей в пределах периферической нервной системы (периферические нервы, сплетения, корешки) (рис. 1.3).
Типы периферических расстройств чувствительности1. Невральный тип расстройств чувствительности. Возникает при поражении чувствительных или смешанных нервов (его основного ствола или чувствительных ветвей). Чувствительные расстройства при невритах (воспалительных процессах) и невропатиях – невоспалительных поражениях (компрессионно-ишемические, травматические, токсические и др. – см. гл. 11) принципиально не различаются по топической локализации чувствительных расстройств и характеризуются следующими основными признаками:
– расстройства чувствительности могут иметь характер симптомов раздражения (боли, парестезии, гиперпатия, болезненность нервного ствола при пальпации, положительные симптомы натяжения, болезненность точек выхода нерва) и (или) симптомов выпадения (анестезия, гипестезия и др.);
– симптомы выпадения и раздражения наиболее выражены в зоне автономной иннервации. Чаще преобладают симптомы раздражения. Следует учитывать, что при некоторых болевых синдромах (например, на реперкуссионной стадии каузалгии) боли могут возникать также вне зоны иннервации пораженного нерва;
– для болей при раздражении нерва типичен особый характер: стреляющие, жгучие, «раздирающие», вызываются или усиливаются пальпацией или натяжением нерва, им сопутствуют выраженные вегетативно-трофические расстройства. Подобные боли в сочетании с другими симптомами раздражения без симптомов выпадения определяют клиническую картину невралгии, а наличие симптомов выпадения (в сочетании с симптомами раздражения или без них) уже позволяет говорить о неврите (невропатии).
– патологический процесс, приводящий к невральному типу чувствительных расстройств, может ограничиваться одним или захватывать несколько нервов (моно-, мульти-, множественные невриты или невропатии – см. подраздел 2.16).
Основными причинами невралгии являются раздражение нерва вследствие его частичного сдавления, что чаще всего обусловлено туннельным синдромом – сдавлением пораженного нерва в костном или фиброзном канале (невралгия тройничного нерва и др.), а также другими местными патологическими процессами (опухоли, метастазы, гематомы, спаечный процесс и др.).
Развитие невропатий с преимущественно чувствительными расстройствами наблюдается при сотрясении нерва (невропраксия), а также при некоторых туннельных невропатиях и рефлекторно-дистрофических синдромах (каузалгия). При других формах вышеуказанной патологии смешанных нервов чувствительные расстройства также отмечаются, но они обычно сочетаются с невральным типом двигательных расстройств либо значительно уступают последним по выраженности.
2. Полиневритический тип расстройств чувствительности. Возникает вследствие воспалительного (полиневриты) или невоспалительного (полиневропатии) поражения преимущественно дистальных отделов периферических нервов. Расстройства чувствительности характеризуются следующими признаками:
– локализация преимущественно в дистальных отделах конечностей по типу «перчаток» и (или) «носков», симметричность, отсутствие четкой границы чувствительных расстройств;
– среди чувствительных расстройств могут наблюдаться симптомы раздражения – боли, парестезии, гиперестезии, гиперпатия, болезненность нервных стволов при пальпации и натяжении и (или) симптомы выпадения – гипестезия, анестезия;
– симптомы выпадения и (или) раздражения затрагивают, как правило, все виды чувствительности, хотя их выраженность может варьироваться в зависимости от характера патологического процесса и стадии заболевания;
– часто выявляются специфические симптомы, возникающие вследствие расстройств глубокой чувствительности: в ногах – сенситивная атаксия, в руках – псевдоатетоз и (или) ложный астереогноз;
– вышеописанные расстройства чувствительности часто сочетаются с вегетативно-трофическими расстройствами преимущественно дистальной локализации.
Наличие и характер чувствительных расстройств, а также их выраженность определяются в первую очередь этиологическими факторами полиневрита или полиневропатии. Полиневриты с чисто сенсорным вариантом полиневритического синдрома достоверно чаще встречаются лишь при туберкулезе, раннем нейросифилисе, сыпном тифе. К полиневропатиям с преимущественно чувствительными расстройствами относятся: алкогольная, диабетическая, а также полиневропатии при дефиците фолиевой кислоты, эндокринных заболеваниях (гипотиреоз, патология гипофиза), медикаментозных интоксикациях (изониазид, ПАСК и др.), опухолях внутренних органов. С полиневритических чувствительных расстройств может начинаться острая воспалительная демиелинизирующая полирадикулоневропатия Гийена – Барре, хотя в дальнейшем развиваются и преобладают двигательные полиневритические расстройства.
3. Корешковый тип расстройств чувствительности. Для этого типа периферического варианта характерны нарушение всех видов чувствительности и корешковые боли в виде полос, которые на туловище являются поперечными, а на конечностях – продольными (рис. 1.4).
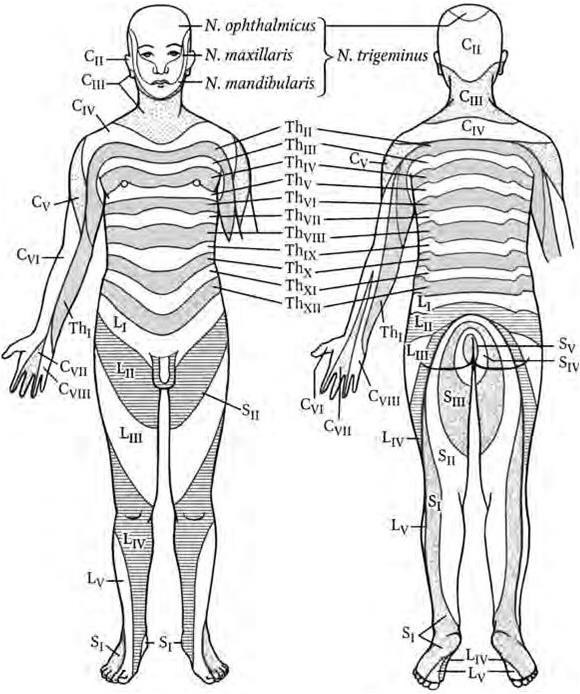
Рис. 1.4. Сегментарная иннервация кожи (по Hansen-Schliack)
Они могут возникать при патологии заднего корешка, корешкового нерва Бабинского – Нажотта (часть корешка от твердой мозговой оболочки до спинномозгового ганглия), спинномозгового ганглия, спинального канатика Сикара (образуется в результате слияния двигательного и чувствительного корешков). Этиологические факторы их поражения разнообразны: инфекционно-токсические, инфекционно-аллергические, компрессионно-ишемические, травматические, токсические, дисметаболические, наследственные (см. подраздел 11.4).
Среди них доминирующей по частоте является патология спиномозгового канатика невоспалительной природы (фуникулопатия), которая в отечественной литературе традиционно обозначается как радикулит. Клиническая картина корешкового синдрома характеризуется при этом следующими симптомами:
– корешковые расстройства чувствительности, корешковые боли и парестезии в области соответствующего дерматома;
– симптомы натяжения корешков в сочетании с реактивными болями;
– мышечно-тонические синдромы;
– локальная болезненность в области выхода корешков из межпозвоночных отверстий (точки Валле);
– сочетание корешковых чувствительных и корешковых двигательных расстройств различной степени выраженности;
– при вовлечении в патологический процесс спинномозгового ганглия (герпетический ганглионит) вышеперечисленные клинические симптомы, свойственные корешковому типу расстройств чувствительности, дополняются герпетическими высыпаниями.
При установлении нозологии корешкового типа чувствительных расстройств следует иметь в виду, что в большинстве случаев к его развитию может приводить различная вертеброгенная патология:
– вертеброгенная патология преимущественно дегенеративно-дистрофической природы (основными являются патология межпозвоночных дисков, деформирующий спондилез, спондилоартроз, оссифицирующий лигаментоз, синдром узкого позвоночного канала);
– воспалительные поражения тел позвонков (спондилиты гнойные, туберкулезные, бруцеллезные, грибковые и др.);
– опухоли тел позвонков (первичные доброкачественные и злокачественные, метастатические опухоли, миеломная болезнь);
– аномалии развития позвоночника (spina bifida, дополнительный шейный позвонок, аномалии краниовертебрального стыка и др.);
– дисплазии позвоночника (фиброзная дисплазия, болезнь Шейерманна – Мау, болезнь Педжета, ахондроплазия, спондилоэпифизарная дисплазия);
– эндокринно-метаболические остеодистрофии (чаще при гиперпаратиреозе, гипотиреозе, сахарном диабете);
– травматические поражения позвоночника (ушиб мягких тканей, растяжение, разрыв связок, переломы тел, дужек, отростков, травматические грыжи).
В отличие от корешковых синдромов пояснично-крестцового и шейного отделов корешковые синдромы грудного уровня крайне редко являются следствием дегенеративно-дистрофических процессов в грудном отделе позвоночника. Развитие корешковых торакалгий обычно связано с воспалительными (спондилиты), системными (болезнь Бехтерева) и метастатическими поражениями. Следует также учитывать, что корешковые боли шейного и грудного уровня могут иметь отраженный характер вследствие патологии органов грудной или брюшной полости.
1.10. Спинальный вариант расстройств чувствительности
Спинальный вариант расстройств чувствительности может быть обусловлен поражением заднего рога и проводящих чувствительных путей в спинном мозге (соответственно сегментарный и проводниковый типы).
1. Сегментарный спинальный тип. Возникает при поражении заднего рога спинного мозга и передней белой спайки. При поражении заднего рога проявляется расстройствами только болевой и температурной чувствительности в зоне соответствующих дерматомов, которые по локализации аналогичны входящему корешку (корешково-сегментарные зоны чувствительных расстройств) с сохранением глубокой и в значительной мере тактильной чувствительности – диссоциированное расстройство поверхностной чувствительности в соответствующих сегментах. Парестезии не характерны. Моторные расстройства отсутствуют. Сегментарный тип расстройств чувствительности имеет, как правило, верхний и нижний уровни (границы). Преобладают тупые и ноющие заднероговые боли. Сегментарный вариант чувствительных расстройств, обусловленный поражением заднего рога, наблюдается при сирингомиелии и сирингомиелитическом синдроме другой этиологии (см. подраздел 3.6). В случаях поражения передней белой спайки расстройства чувствительности имеют диссоциированный характер, являются симметричными («бабочка»).
2. Проводниковый спинальный тип при поражении боковых и задних канатиков. Обусловлен поражением латерального спиноталамического пути в боковых канатиках, тонкого пучка (Голля) и клиновидного пучка (Бурдаха) в задних канатиках. При поперечном поражении спинного мозга проводниковый тип характеризуется нарушением глубокой чувствительности с уровня поражения на его стороне, нарушением поверхностной чувствительности на два сегмента ниже очага поражения на стороне, контралатеральной очагу поражения. Встречается при спинальных инсультах, травмах и опухолях спинного мозга, демиелинизирующих заболеваниях, изолированных поражениях задних канатиков (нейросифилис, фуникулярный миелоз, атаксия Фридрейха, болезнь Русси – Леви, атипичные формы невральных амиотрофий с преимущественными расстройствами глубокой чувствительности и др.).
3. Проводниковый спинальный тип при поражении передней белой спайки. Клинически отличается от сегментарного типа симметричностью (с обеих сторон) диссоциированных чувствительных расстройств.
Чувствительные расстройства являются важнейшей составной частью синдромов поражения спинного мозга: синдрома Броун-Секара, синдрома полного поперечного поражения спинного мозга и др. (см. гл. 3).
1.11. Церебральный вариант расстройств чувствительности
Может возникать при поражении чувствительных ядер черепных нервов (ядерный тип), церебральных структур, проводящих путей общей чувствительности на различных уровнях (продолговатый мозг, варолиев мост, средний мозг, зрительный бугор, внутренняя капсула, лучистый венец) и коры головного мозга – соответственно проводниковый церебральный и корковый типы. Общим признаком проводниковых церебральных расстройств чувствительности является то, что они локализуются на стороне тела, противоположной очагу поражения (гемианестезия, иногда альтернирующая).
1. Поражение проводящих путей общей чувствительности в стволе мозга ниже зрительного бугра. Характеризуется в первую очередь возникновением альтернирующих синдромов: на стороне поражения выявляется дефектность определенного черепного нерва (нервов), а на противоположной стороне – изолированные расстройства всех видов чувствительности по проводниковому типу (гемианестезия или гемигипостезия) или в сочетании с другими гемирасстройствами: пирамидными, мозжечковыми и др.
2. Поражение зрительного бугра. При этом проводниковые чувствительные расстройства обычно входят в синдром «трех геми»: гемианестезия, гемиатаксия, гемианопсия. Часто при поражении зрительного бугра возникают своеобразные таламические боли в противоположной половине тела – гемиалгии. Они воспринимаются как мучительное чувство холода или жжения, с трудом описываются больным и плохо им локализуются.
3. Поражение внутренней капсулы. Чувствительные расстройства возникают вследствие повреждения волокон третьих нейронов чувствительности в задней трети заднего бедра внутренней капсулы. Характеризуются гемианестезией или глубокой гемигипостезией всех видов чувствительности на контралатеральной очагу поражения стороне тела без убедительной разницы их выраженности в руке и ноге. Чувствительные расстройства обычно входят в синдром «трех геми»: гемианестезия, гемиплегия, гемианопсия.
4. Поражение лучистого венца. Характеризуется более ограниченными по протяженности чувствительными расстройствами, которые захватывают преимущественно верхнюю (брахиофациальная локализация) или нижнюю конечность. При обширном поражении лучистого венца чувствительные расстройства могут сочетаться с гемипарезом и характеризуются, в отличие от капсулярного, неравномерностью распределения в руке или ноге, вплоть до монопареза и моногипостезии конечности.
5. Поражение коры. Корковые расстройства чувствительности могут быть обусловлены поражением задней центральной извилины и париетопостцентральных отделов, а также верхней теменной дольки.
Поражение задней центральной извилины и париетопостцентральных отделов может проявляться симптомами выпадения и (или) раздражения.
Симптомы выпадения. Локализация чувствительных расстройств соответствует соматотопической локализации патологического очага (половина лица, рука, нога), а их выраженность является наибольшей в дистальных отделах руки или ноги – псевдополиневритический тип в виде одной «перчатки» или «носка». Страдают преимущественно глубокие и сложные виды чувствительности. Возможен ряд специфических симптомов: афферентный парез, афферентная (кинестетическая) апраксия, оральная апраксия, афферентная моторная афазия, ложный астереогноз.
Симптомы раздражения обычно проявляются как парестезии, локализованные или распространяющиеся по половине тела (соответственно без «марша» и с «маршем» – чувствительный вариант джексоновской эпилепсии).
Поражение верхней теменной дольки. При симптомах выпадения чувствительность расстраивается на всей половине тела без асимметрии в руке или ноге, характерен истинный астереогноз в одной или обеих руках, часто отмечается афферентный парез. Симптомы раздражения в виде парестезий возникают одновременно на всей половине тела (гемипарестезии), могут также проявляться адверсивными припадками за счет поражения заднего адверсивного поля.
1.12. Функциональный вариант расстройств чувствительности
Распределение чувствительных расстройств не соответствует ни одному из органических типов и определяется личными представлениями пациента о характере чувствительных расстройств. Признаки функциональных расстройств чувствительности:
– границы чувствительных расстройств меняются от исследования к исследованию;
– обычно пациенты, предъявляя гемианестезию, указывают ее границы строго по средней линии. При органическом поражении на туловище этого не может быть, так как граница чувствительных расстройств в этом случае всегда смещена в сторону последних;
– если провести исследование чувствительности в исходном состоянии, а затем сместить складку кожи живота в сторону, т. е. искусственно сделать новую среднюю линию, то пациент в обоих случаях будет предъявлять жалобы на расстройства чувствительности по средней линии (при органическом поражении граница расстройств сместится вместе с кожей);
– нарушения чувствительности нередко распределены по анатомическому принципу (до локтевой или подмышечной складки и т. п.).
Функциональный вариант чувствительных расстройств может возникать у людей с неврозами, психопатиями, эндогенными психическими заболеваниями.
Глава 2
РАССТРОЙСТВА НЕПРОИЗВОЛЬНЫХ И ПРОИЗВОЛЬНЫХ ДВИЖЕНИЙ
2.1. Виды движений
Движения подразделяются на непроизвольные и произвольные. Непроизвольные движения – это движения, возникающие независимо от желания человека в ответ на воздействие различных раздражителей. Подобные рефлекторные движения присущи каждому биологическому виду, формируются к моменту рождения, передаются по наследству. Их анатомо-физиологическим субстратом является рефлекторная дуга или рефлекторное кольцо, замыкающиеся на уровне спинного мозга или ствола головного мозга.
Произвольные движения представляют собой движения различной степени сложности, подразделяющиеся на три группы:
1. Элементарные сознательно-волевые движения. Представляют собой дифференцированные двигательные акты, которые являются произвольными и при этом имеют относительно простой характер – поднятие руки или ноги, их сгибание в суставах и т. д. Эти движения «запускаются» на основе эфферентного импульса, формирующегося в первичном корковом поле двигательного анализатора (преимущественно прецентральная извилина).
2. Двигательные праксисы. Это более сложные двигательные акты, которые вырабатываются в процессе жизни человека на основе опыта, навыка, практики и закрепляются стереотипом. Программирование подобных движений (причесывание, застилание постели, письмо и т. д.) осуществляется в особых зонах коры (вторичные, или ассоциативные), а их реализация осуществляется также через первичное корковое поле двигательного анализатора и его эфферентные связи.
3. Автоматизированные движения – бег, ходьба, ползание, плавание и т. д. – произвольны относительно, поскольку их выполнение имеет заученный характер и осуществляется как единый двигательный акт. Подобные движения являются прерогативой преимущественно экстрапирамидной системы и мозжечка, а двигательные поля коры головного мозга оказывают на них в основном регулирующее действие.
2.2. Центральный и периферический двигательные нейроны корково-мышечного пути
Для осуществления произвольного движения необходимо, чтобы двигательный импульс, возникший в соответствующих областях коры головного мозга, был проведен к скелетным (поперечно-полосатым) мышцам. Это обеспечивает корково-мышечный путь (tractus corticomuscularis), состоящий из двух частей: первая часть представлена центральным двигательным нейроном; вторая – периферическим двигательным нейроном.
Центральный двигательный нейрон. Согласно классическим представлениям тела нейронов, от которых берет начало корково-мышечный путь, располагаются в передней центральной извилине – первичном корковом поле двигательного анализатора. Долгое время считалось, что центральный двигательный нейрон начинается только от тел внутренних больших пирамидных нейронов (клеток Беца), расположенных в пятом слое передней центральной извилины, что и предопределило его название – пирамидный путь. Согласно данным последних лет, от передней центральной извилины начинается только 27 – 40 % аксонов корково-мышечного пути, а непосредственно от клеток Беца – лишь 3 – 4 %, около 20 % волокон корково-мышечного пути берут начало от соматосенсорной корковой зоны (постцентральная извилина), а остальные – от премоторной зоны, парацентральной и других областей мозга. Аксоны этих нейронов заканчиваются на мотонейронах передних рогов спинного мозга (корково-спинномозговой путь — tractus corticospinalis) и на двигательных ядрах черепных нервов (корково-ядерный путь — tractus corticonuclearis).



