
Полная версия
Оперативные доступы в нейрохирургии. Том 1. Голова
Расширение оперативных возможностей нейрохирургии позволяет хирургу проводить высокотехнологичные операции в ранее недоступных анатомических областях краниоспинальной системы. При выполнении этих вмешательств, особенно в области ствола головного мозга, понятие «физиологической дозволенности» становится первым в ряду показателей «тревоги», приобретя не только качественные, но и количественные оценки, обеспеченные современным нейромониторингом.
Тщательный гемостаз. «Трудность остановки кровотечений долгое время была причиной тяжелых исходов после операций ввиду своеобразного строения сосудов мозга и невозможности пользоваться обычными кровоостанавливающими инструментами… Остановка кровотечения делается клипсами или электрокоагуляцией». На протяжении многих лет, пожалуй, единственным способом остановки капиллярного кровотечения в ране мозга являлось использование ватных полосок, ватников, пропитанных 3 % раствором перекиси водорода, и электрокоагуляции. В таких условиях период гемостаза в ране был достаточно продолжительным и случаи послеоперационных кровотечений были нередки.
Сегодня существует два основных мнения о причинах и механизмах влияния оперативного вмешательства на систему регуляции агрегатного состояния крови:
– гиперкоагуляция и повышение фибринолитической активности в ходе операции связаны с универсальными механизмами реализации стрессовых реакций;
– нарушения гемокоагуляции во время операции связаны с синдромом диссеминированного внутрисосудистого свертывания (ДВС), развитие которого обусловлено травматичностью оперативного вмешательства и определяется тромбопластинемией из операционной раны.
Взаимодействие общей гемостатической реакции организма и локального гемостаза в операционной ране проявляется в реакциях противосвертывающего звена системы коагуляции.
На основании этих положений очевидно, что профилактика и коррекция нарушений гемокоагуляции в ходе операций должны строиться на принципах профилактики и лечения ранних стадий ДВС. Общие мероприятия по профилактике синдрома ДВС направлены на обеспечение достаточного уровня в крови факторов свертывания и адекватных условий микроциркуляции, а местные (в ране мозга) – на остановку и профилактику повторных кровотечений.
Сочетание общих и местных воздействий позволяет добиться обеспечения надежного гемостаза в операционной ране, получить «сухое» операционное поле, что особенно важно при использовании микрохирургической техники. Кроме того, сегодняшний арсенал средств для гемостаза в операционной ране достаточно широк и позволяет эффективно осуществлять этот важный этап хирургического вмешательства.
Таким образом, говоря об «открытых» нейрохирургических вмешательствах, можно считать, что хирургическая агрессия, вооруженная современным инструментарием, оборудованием и средствами, является не столь травматичной, как раньше. Тем не менее основным фактором, определяющим и ограничивающим объем и радикальность хирургического вмешательства, при учете всех перечисленных обязательных составляющих современной микронейрохирургии, является физиологическая дозволенность.
Так, например, анатомическая доступность целого ряда зон основания черепа стала возможной благодаря применению и постепенному совершенствованию так называемых skull base-технологий, основанных на резекции и временной мобилизации костных структур основания черепа, магистральных сосудов и черепных нервов, расслоении листков твердой мозговой оболочки. В послеоперационном периоде в мозговой ране происходят различные по значимости и патогенетической сущности процессы. Совершенно очевидно, что при меньшем сопутствующем повреждении здоровых тканей, происходящем во время операции, быстрее проходит процесс заживления, более полноценным является восстановление пациента. При этом повреждение более древних в филогенетическом плане тканей и структур переносится организмом легче, чем сформировавшихся позднее, что обусловлено различными возможностями компенсации нарушенных функций на фоне регенерации и мощными механизмами саногенеза. Именно этим обстоятельством продиктовано использование базальных хирургических доступов, обеспечивающих наименьшую травматизацию тканей мозга.
Использование хирургической оптики, и прежде всего операционных микроскопа и эндоскопа, дало возможность детального осмотра глубинных отделов головного мозга в условиях достаточного освещения даже при значительной глубине раны (рис. 3, см. цв. вклейку). Технический прогресс и модернизация хирургического инструментария обусловили совершенствование микрохирургической техники и предопределили формирование философии минимально инвазивной хирургии как основы физиологической дозволенности нейрохирургических манипуляций. Логическим развитием этой хирургической философии стала нейроэндоскопия, занявшая прочное место в таких разделах, как трансбазальная хирургия опухолей основания черепа, хирургия водянки, внутрижелудочковых новообразований, арахноидальных кист и др. Кроме того, нейроэндоскопия нашла широкое применение как ассистирующая хирургическая манипуляция, позволяющая обеспечить более полный осмотр и иллюминацию операционной раны, особенно щелевидной и глубокой.
Однако применение принципов «быстрой хирургии», обусловливающих снижение сроков госпитализации, должно быть строго регламентировано, чтобы минимально инвазивные операции не стали минимально полезными для пациента. Соблюдение принципов абластики и максимальной циторедукции не должно нарушаться в стремлении врача снизить хирургическую агрессию. В ряде случаев адекватное хирургическое вмешательство может дать длительную ремиссию заболевания с хорошим уровнем социальной реадаптации, не переводя болезнь в хроническое или ремиттирующее течение, при котором пациент подвергается повторным операциям и курсам с применением адъювантных методов терапии, часто малоэффективных.
При выборе хирургического доступа следует принимать во внимание не только топографо-анатомические варианты и биологические особенности опухоли, но и основополагающие принципы общей онкологии.
Таким образом, современная хирургия опухолей основания черепа и мозга формирует дилемму:
– с одной стороны, абсолютно необоснованно выполнять обширные, длительные, весьма травматичные доступы, итогом которых нередко является лишь биопсия новообразования;
– с другой стороны, радикальная хирургия базальных опухолей на современном этапе невозможна без применения различных по локализации и объему резекций структур основания черепа с целью защиты мозга от хирургической агрессии.
Основной целью хирургического вмешательства по-прежнему является выполнение оптимального хирургического приема при условии снижения риска или исключения послеоперационных осложнений. Адекватным хирургическим доступом, в частности хирургии базальных структур, является не только оптимально широкий подход, обеспечивающий надежный осмотр необходимых анатомических ориентиров за счет удовлетворительной геометрии раны, но и обусловливающий достаточную физиологическую безопасность окружающих мозговых, сосудистых и невральных структур.
Основные положения современной нейрохирургической доктрины были сформулированы более 70 лет назад и сутью своей идеологии имеют принцип наименьшей травматичности хирургического вмешательства в условиях физиологической дозволенности его. Совершенствование микронейрохирургии, развитие методов малоинвазивной нейрохирургии позволяют значительно уменьшить операционную травму мозга и тем самым расширить границы анатомической доступности, не переступая границ физиологической дозволенности. Дальнейшее развитие средств нейровизуализации, совершенствование хирургических технологий и внедрение новых анестезиологических схем не только позволяют улучшать результаты лечения нейрохирургических больных, но и обеспечивают возможность проникновения в сложнейшую сущность функционирования ЦНС.
Глава 2
НЕЙРОХИРУРГИЧЕСКАЯ АНАТОМИЯ ГОЛОВЫ
2.1. Хирургическая анатомия мягких тканей головы
Форму головы определяет форма черепа. Различают три формы головы: удлиненная (долихоцефалическая), при которой преобладает переднезадний размер, или длина головы; широкая (брахицефалическая), при которой преобладают поперечные размеры, или ширина головы; средняя (мезоцефалическая). В зависимости от высоты черепа выделяют: высокие (гипсицефалические), низкие (платицефалические) и средние (ортоцефалические) головы.
Область головы делят на два больших отдела – мозговой и лицевой. Скелетную основу мозгового отдела составляет мозговой череп, а лицевого отдела – лицевой череп. На наружной поверхности головы в мозговом отделе различают следующие области: лобную, regio frontalis; теменную, regio parietalis; затылочную, regio occipitalis; височную, regio temporalis; область ушной раковины, regio auricularis, и сосцевидную, regio mastoidea. В лицевом отделе головы выделяют область глазницы, regio orbitalis; подглазничную область, regio infraorbitalis; область носа, regio nasalis; область рта, regio oralis; скуловую область, regio zygomatica; боковую область лица, regio facialis lateralis. Боковая область лица в свою очередь представлена тремя областями: щечной, regio buccalis; околоушно-жевательной, regio parotideomasseterica, и глубокой, regio facialis profunda.
Кожа лобно-теменно-затылочной области отличается значительной толщиной и прочно связана с сухожильным шлемом головы. В лобной области кожа несколько тоньше, чем в затылочной. В височной области кожа тонкая и подвижная, в верхнем отделе она несколько утолщается и становится менее подвижной. На большей части мозгового черепа она покрыта волосами и содержит большое количество сальных желез. С возрастом, особенно у мужчин, передняя граница роста волос смещается кзади. Также в пожилом и старческом возрасте происходит постепенное истончение кожи и подкожной клетчатки, ухудшается ее питание. Этот факт следует учитывать при операциях. У пациентов старших возрастных групп не следует злоупотреблять диатермокоагуляцией, излишне затягивать кожные швы, так как в послеоперационном периоде может развиться некроз краев раны из-за недостаточного кровоснабжения мягких тканей.
Подкожная клетчатка лобно-теменно-затылочной области имеет выраженное ячеистое строение (рис. 4). Это связано с наличием плотных фиброзных перемычек, идущих в глубину и связывающих кожу с мышечно-апоневротическим слоем. В итоге подкожная клетчатка состоит из отдельных жировых комочков шаровидной формы. В этом слое проходят сосуды (в основном – ветви поверхностной височной, затылочной, задней ушной, надблоковой и надглазничной артерий) и нервы (I и II ветвей тройничного, лицевого, I и II пары спинномозговых нервов). Упругая подкожная жировая клетчатка является своеобразным амортизатором, защищающим глубжележащие ткани. Следует отметить, что в раннем детском возрасте подкожная жировая клетчатка более рыхлая, соединительнотканные перемычки в ней не выражены.
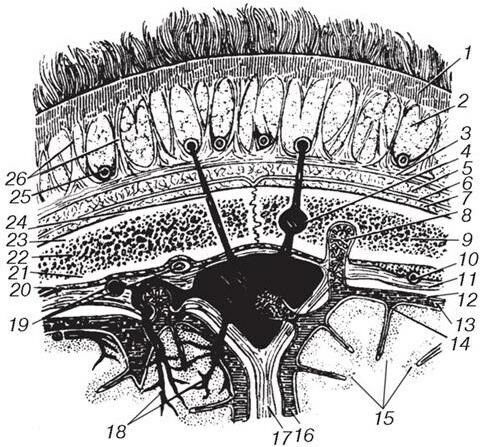
Рис. 4. Слои лобно-теменно-затылочной области:
1 – кожа; 2 – подкожная клетчатка; 3 – сухожильный шлем; 4 – диплоическая вена; 5 – подапоневротическая клетчатка; 6 – надкостница; 7 – поднадкостничная клетчатка; 8 – пахионовы грануляции; 9 – теменная кость; 10 – средняя менингеальная артерия; 11 – твердая оболочка головного мозга; 12 – паутинная оболочка головного мозга; 13, 16 – подпаутинное пространство; 14 – мягкая оболочка головного мозга; 15 – кора полушарий большого мозга; 17 – серп большого мозга; 18 – мозговые вены; 19 – менингеальные артерия и вены; 20 – эпидуральное пространство; 21 – внутренняя пластинка теменной кости; 22 – губчатое вещество кости; 23 – наружная пластинка теменной кости; 24 – эмиссарная вена; 25 – артериальные и венозные сосуды, располагающиеся в подкожной клетчатке; 26 – соединительнотканные перемычки
Поверхностная височная артерия, a. temporalis superficialis, является конечной ветвью наружной сонной артерии. Она начинается на уровне шейки нижней челюсти, проходит вертикально вверх в 1 см кпереди от козелка и, многократно разделяясь, ветвится над большей поверхностью мозгового черепа. Эта артерия кровоснабжает кожу и мышцы латеральной области лица, височной, теменной и лобной областей волосистой части головы, ушную раковину и наружный слуховой проход. В лобной области разветвляются надблоковая артерия, a. supratrochlearis, и надглазничная артерия, a. supraorbitalis, – ветви глазной артерии, анастомозирующие между собой и с ветвями a. temporalis superficialis. В затылочной области распределяются ветви затылочной, a. occipitalis, и задней ушной артерий, a. auricularis posterior, которые также отходят от наружной сонной артерии (рис. 5). Все указанные сосуды сопровождают одноименные вены.
Здесь следует лишь отметить, что все сосуды, принимающие участие в кровоснабжении мягких тканей в области мозгового черепа, имеют радиальное направление и сближаются в области темени. Все они залегают над сухожильным шлемом головы и формируют между собой многочисленные анастомозы. Поверхностное расположение артерий и вен, а также достаточно плотная фиксация их стенок к соединительнотканным перемычкам между кожей и сухожильным шлемом при повреждении сосудов обусловливает зияние их просвета и обильное кровотечение.
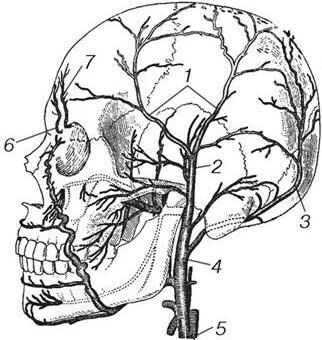
Рис. 5. Артерии головы:
1 – ветви a. temporalis superficialis; 2 – a. temporalis superficialis; 3 – a. occipitalis; 4 – a. carotis externa; 5 – a. carotis communis; 6 – a. supratrochlearis; 7 – a. supraorbitalis
Как правило, вышеназванные артерии сопровождают и нервы. Лобный нерв, n. frontalis, самый крупный из ветвей глазного нерва, проходит под верхней стенкой глазницы примерно посередине. Он делится на две ветви:
– надглазничный нерв, n. supraorbitalis, выходит из глазницы через надглазничную вырезку, делится на медиальную и латеральную ветви, иннервирует кожу лба;
– надблоковый нерв, n. supratrochlearis, проходит над блоком косой мышцы глазного яблока, иннервирует кожу корня носа, нижней части лба и верхнего века в области медиального угла глаза.
Ушно-височный нерв, n. auriculotemporalis, сопровождает поверхностную височную артерию и отдает следующие ветви:
– нерв наружного слухового прохода, n. meatus acustici externi, идет к коже и хрящу наружного слухового прохода и к капсуле височно-нижнечелюстного сустава;
– передние ушные ветви, rami auriculares anteriores, идут к коже и хрящу ушной раковины;
– ветви барабанной перепонки, rami membranae tympani, идут к барабанной перепонке;
– поверхностные височные ветви, rami temporales superficiales, идут к коже височной области;
– соединительные ветви идут к ушному узлу, ramus communicans cum ganglion oticum.
В височной области в передневерхнем направлении проходят височные ветви лицевого нерва, rami temporales, – к лобному брюшку надчерепной мышцы, к круговой мышце глаза, к верхней и передней ушным мышцам.
Заднюю ушную артерию сопровождает ветвь лицевого нерва – задний ушной нерв, n. auricularis posterior. Он иннервирует заднюю ушную мышцу и затылочное брюшко надчерепной мышцы.
Задняя ветвь II шейного спинномозгового нерва – большой затылочный нерв, n. occipitalis major, отчасти сопровождает ветви затылочной артерии. Он делится на короткие мышечные ветви, иннервирующие m. longissimus capitis, m. splenius capitis, m. semispinalis capitis. Его длинная ветвь (чувствительная) прободает m. semispinalis capitis et m. trapezius, поднимается кверху и иннервирует кожу затылочной области.
Отток лимфы от лобно-теменно-затылочной области осуществляется в поверхностные околоушные, заушные, затылочные лимфатические узлы. В проекции свода черепа лимфатических узлов нет.
Глубже подкожной клетчатки располагается мышечно-апоневротический слой, представленный надчерепной мышцей в лобно-теменно-затылочной области и височной мышцей в одноименной области.
Надчерепная мышца, m. epicranius, – широкая, тонкая мимическая мышца, покрывающая почти всю крышу черепа. В свою очередь, она состоит из затылочнолобной мышцы (постоянной) и височно-теменной мышцы (непостоянной).
Затылочно-лобная мышца, m. occipitofrontalis, располагается спереди, сверху и сзади в пределах крыши черепа. Она начинается на границе между основанием и крышей черепа, в теменной области, образует обширное сухожильное растяжение – сухожильный шлем, galea aponeurotica. Последний имеет вид прочной фиброзной пластинки, рыхло соединен с надкостницей и очень прочно – с кожей. В связи с этим при сокращении m. epicranius волосистая часть головы приходит в движение вместе с сухожильным шлемом.
Передний отдел m. occipitofrontalis – лобное брюшко, venter frontalis, тонкое, широкое, занимает одноименную область. Оно начинается от galea aponeurotica (приблизительно на границе волосистой части головы), прикрепляется к коже бровей. Лобное брюшко поднимает брови, образует ряд поперечных складок на лбу.
Затылочное брюшко, venter occipitalis, составляет задний отдел m. occipitofrontalis, занимает латеральную часть regio occipitalis. Это брюшко начинается над linea nuchalis superior и от основания processus mastoideus, направляется вверх и латерально и заканчивается в galea aponeurotica. Затылочное брюшко m. occipitofrontalis оттягивает кожу головы назад, создает опору для лобного брюшка.
Боковой частью надчерепной мышцы является височно-теменная мышца, m. temporoparietalis, непостоянная, рудиментарная. Пучки этой мышцы начинаются на внутренней стороне хряща ушной раковины, веерообразно расходятся и прикрепляются к сухожильному шлему. По бокам сухожильный шлем, отдав отрог к верхней височной линии, истончается в височной области, переходя в височную фасцию.
Височная мышца, m. temporalis, относится к жевательным мышцам. Она имеет веерообразную форму, начинается от всей поверхности planum temporale и от глубокой пластинки одноименной (височной) фасции. Пучки ее сходятся книзу (передние идут вертикально, задние – почти горизонтально) и, проходя под скуловой дугой, прикрепляются к верхушке и медиальной поверхности processus coronoideus mandibulae. Передними пучками височная мышца тянет нижнюю челюсть кверху и прижимает ее к верхней челюсти, задними пучками она тянет нижнюю челюсть назад.
Под мышцами и сухожильным шлемом головы залегает слой рыхлой клетчатки, переходящий в надкостницу. Надкостница, в свою очередь, отделена от кости рыхлой поднадкостничной клетчаткой. Это позволяет довольно легко отделить ее от костных структур во время оперативных вмешательств с помощью распатора. Плотное сращение надкостницы обычно отмечается только в области швов. Общая толщина мягких тканей, покрывающих мозговой череп, как правило, не превышает 1,5 см. При этом они имеют наименьшую толщину в лобной области; в височной области объем мягких тканей увеличивается за счет m. temporalis. Ниже linea nuchalis superior наблюдается значительное прогрессивное увеличение толщины мягких тканей по направлению к большому отверстию за счет подзатылочной группы мышц.
Таким образом, в лобно-теменно-затылочной области можно выделить три слоя клетчатки: подкожный, подапоневротический и поднадкостничный. Клетчатка каждого слоя имеет отличия, определяющие развитие патологических процессов и клиническое проявление некоторых симптомов. Так, например, гематома или гнойник, образующиеся в подкожной клетчатке, имеют локальное распространение в виде выбухания или «шишки», так как их распространение по плоскости ограничено соединительнотканными перемычками, связывающими кожу и сухожильный шлем. Аналогичные образования в подапоневротической (подшлемной) клетчатке имеют разлитой характер, свободно перемещаясь (перетекая) по рыхлой клетчатке над поверхностью свода черепа. Такие же поднадкостничные процессы повторяют форму кости, имитируя ее «выпадение», поскольку надкостница плотно приращена к области швов между костями черепа, препятствуя распространению гематомы или гнойника. Прочная фиксация кожи и подкожной клетчатки к сухожильному шлему и наличие рыхлой подапоневротической клетчатки обусловливает возможность образования скальпированных ран в лобно-теменно-затылочной области.
Фасции головы. Поверхностная фасция, fascia capitis superficialis, на голове выражена слабо, она представлена в виде перимизия, покрывающего мимические мышцы.
Собственная фасция головы, fascia capitis propria, имеет 4 части, каждая из которых носит название отдельной фасции.
1. Височная фасция, fascia temporalis, – прочная фиброзная пластинка, покрывающая одноименную мышцу. Эта фасция начинается от надкостницы костей черепа вдоль linea temporalis superior и над скуловой дугой делится на две пластинки – поверхностную и глубокую. Поверхностная пластинка, lamina superficialis, прикрепляется к верхнему краю и к наружной поверхности arcus zygomaticus и processus frontalis скуловой кости. Глубокая пластинка, lamina profunda, заканчивается на верхнем крае и внутренней поверхности скуловой дуги и выражена лучше. В небольшом промежутке, ограниченном этими пластинками, размещается жировая клетчатка и проходят височные ветви лицевого нерва.
2. Фасция жевательной мышцы, fascia masseterica, покрывает m. masseter.
3. Фасция околоушной железы, fascia parotidea, образует капсулу для glandula parotidea, выражена довольно хорошо. Впереди фиксирована на arcus zygomaticus, сзади – на processus mastoideus и хряще ушной раковины, внизу (у угла нижней челюсти) переходит в поверхностную пластинку надподъязычной части собственной фасции шеи.
4. Щечно-глоточная фасция, fascia buccopharyngea, развита сравнительно слабо.
В височной области головы имеются два клетчаточных пространства: межапоневротическое и подапоневротическое височные пространства.
Межапоневротическое височное пространство, spatium interaponeuroticum temporale, ограничено поверхностным и глубоким листками височной фасции и надкостницей скуловой дуги. В этом замкнутом костно-фиброзном пространстве содержится не только жировая клетчатка, но и височные ветви лицевого нерва.
Подапоневротическое височное пространство, spatium subaponeuroticum temporale, находится под глубоким листком височной фасции. Данное пространство также является костно-фиброзным, так как с медиальной стороны оно ограничено надкостницей костей черепа. В нем находится височная мышца, жировая клетчатка, сосуды и нервы, идущие к височной мышце. В этом пространстве располагается глубокая височная артерия, a. temporalis profunda, снабжающая кровью околоушную железу, височную мышцу. Следует отметить, что по ходу височной мышцы подапоневротическое пространство сообщается с глубокими клетчаточными пространствами лица.
2.2. Анатомия мозгового черепа
Общая характеристика черепаПо расположению кости черепа делят на кости мозгового черепа и кости лицевого черепа (мозговой череп, neurocranium, и лицевой череп, viscerocranium). Кости черепа имеют очень сложную внешнюю форму, поэтому целесообразно принимать во внимание их строение. По строению можно выделить три вида костей черепа:
1 – кости, имеющие в своем составе диплоическое вещество, – диплоические (теменная, затылочная, лобная кости, нижняя челюсть);
2 – кости, содержащие воздушные полости, – воздухоносные, или пневматизированные (височная, клиновидная, решетчатая, лобная кости и верхняя челюсть);
3 – кости, построенные преимущественно из компактного вещества, – компактные (слезная, скуловая, нёбная, носовая кости, нижняя носовая раковина, сошник, подъязычная кость).
В мозговом черепе различают основание, basis cranii, и свод (крышу), calvaria. Крыша черепа гладкая и равномерно закруглена. Спереди она образована лобной костью, os frontale, правой и левой теменными костями, ossa parietalia, чешуйчатой частью височных костей и затылочной костью, os occipitale. Лобная и затылочная кости входят также в состав основания черепа. Кпереди от затылочной кости находится клиновидная кость, os sphenoidale, между клиновидной и лобной костями помещается решетчатая кость, os ethmoidale. Между затылочной и клиновидной костями с обеих сторон входит парная височная кость, os temporale.









