Полная версия
Инфекционные болезни
2. Послабляющая лихорадка (febris remittens) – суточные колебания составляют 1 – 2 °C, при снижении температура тела до нормы не доходит. Характерна для орнитоза, клещевого риккетсиоза, геморрагических лихорадок, вирусных энцефалитов.

Рис. 3. Температурная кривая постоянного типа (continua)

Рис. 4. Температурная кривая ремиттирующего типа

Рис. 5. Температурная кривая интермиттирующего типа

Рис. 6. Температурная кривая возвратного типа
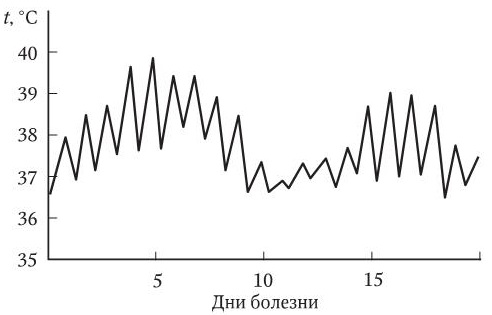
Рис. 7. Температурная кривая волнообразного типа
3. Перемежающаяся лихорадка (febris intermittens) – в пределах суток температура тела с высоких значений опускается до нормы и ниже, колебания – до 3 – 4 °C. Наблюдается при малярии и клещевом возвратном тифе.
4. Возвратная лихорадка (febris recurrens) – правильное чередование высоколихорадочных и безлихорадочных (апирексия) периодов длительностью до 2 – 7 сут. Характерна для вшивого возвратного тифа.
5. Волнообразная, или ундулирующая, лихорадка (febris undulans) – постепенное нарастание температуры тела до высоких значений и затем постепенное ее снижение до субфебрильной, а иногда и нормальной; через 2 – 3 нед. цикл повторяется. Наблюдается при бруцеллезе, висцеральном лейшманиозе, среди неинфекционных заболеваний – при лимфогранулематозе.
6. Истощающая (изнуряющая) лихорадка (febris hectica) – длительное повышение температуры тела с очень большими суточными подъемами (3 – 5 °C) и снижениями до субнормальной температуры (сепсис, генерализованные вирусные инфекции).
7. Неправильная (атипичная) лихорадка (febris irregularis seu atipica) – суточный ритм нарушен, имеются повышения температуры по утрам и спады к вечеру (febris inversa), либо два-три подъема и спуска, либо вообще незакономерные колебания температуры в течение суток. Этот тип лихорадки возможен при сепсисе.
На продолжительность лихорадки, характер температурной кривой существенное влияние оказывают лекарственные препараты. При некоторых болезнях температура тела нормализуется быстро, уже в течение 24 – 48 ч после назначения этиотропного препарата. Такое действие оказывают тетрациклины при сыпном тифе, делагил при малярии (за исключением лекарственно устойчивых форм тропической малярии) и пенициллин при стрептококковых болезнях (ангина, рожа, скарлатина). Отсутствие такой динамики в определенной мере позволяет исключить эти болезни. С другой стороны, для вирусных болезней характерна неэффективность антибиотикотерапии.
Лихорадка, как правило, сочетается с другими симптомокомплексами, определяющими клинику болезни, теми или иными проявлениями органопатологии. При некоторых болезнях интервал между началом лихорадки и появлением органных поражений составляет менее суток, например при менингококковой инфекции, скарлатине, краснухе. При других заболеваниях этот период длится 1 – 3 сут, это отмечается при ветряной оспе, кори. При ряде инфекций он превышает 3 сут: при брюшном тифе, вирусном гепатите. Наиболее частыми органными поражениями являются сыпь на коже – экзантема (корь, краснуха, скарлатина), слизистых оболочках ротоглотки – энантема, диарея (шигеллез, сальмонеллез), тонзиллит (ангина, аденовирусная инфекция, дифтерия, мононуклеоз), воспаление слизистых оболочек верхних дыхательных путей (грипп, ОРВИ), лимфаденопатия (токсоплазмоз, ВИЧ-инфекция, аденовирусная инфекция), увеличение печени и селезенки (вирусный гепатит, брюшной тиф, сепсис), изменения в ЦНС (менингиты и энцефалиты, ВИЧ-инфекция), сыпь и язвенные поражения гениталий (сифилис, хламидиоз, герпес), а также некоторые другие.
Хотя лихорадка и рассматривается как характернейший симптом инфекционных заболеваний, она присуща широкому кругу неинфекционных болезней. Среди них следует помнить о заболеваниях неврологических (абсцессы головного мозга, церебральные тромбоз и кровоизлияние); хирургических (абсцессы внутренних органов и клетчатки, аппендицит, перитонит); терапевтических (эндомиоперикардиты, бронхиты и пневмония, холецистохолангиты и пиелоциститы, коллагенозы, заболевания крови); ЛОР- и стоматологических (синуситы, отиты, стоматиты, паратонзиллярный и ретрофарингеальный абсцессы).
Так как лихорадка является приспособительной реакцией при инфекционных заболеваниях, часто встает вопрос о целесообразности назначения жаропонижающих средств больным с инфекционными заболеваниями, сопровождающимися лихорадкой. Многолетний опыт мировой медицины показал, что лишь при особой высоте температуры тела и при наличии неблагоприятного преморбидного фона (в первую очередь патологии сердечно-сосудистой системы) она может нести дополнительную опасность здоровью и жизни больного.
Искусственное снижение температуры тела при инфекционных болезнях жаропонижающими средствами редко приносит пользу, плохо переносится большинством больных, не смягчает и не устраняет патологические реакции в организме лихорадящего больного. Еще С. П. Боткин считал подавление лихорадки при брюшном тифе крайне необоснованным и опасным вмешательством, ухудшающим самочувствие больных и увеличивающим число рецидивов заболевания.
При большинстве инфекционных заболеваний температура тела прямо коррелирует с уровнем бактериемии (вирусемии), и потому терапия должна быть направлена не на симптом – лихорадку, а на его причину – бактериемию (вирусемию).
Клинический опыт показывает, что своевременное назначение адекватной (этиопатогенетической) терапии, даже без использования жаропонижающих препаратов, за несколько часов или несколько суток приводит к нормализации температуры тела.
Купирование лихорадки целесообразно при так называемой гиперэргической лихорадке, когда повышение температуры переходит полезный уровень и ведет к нарушению функций сердечно-сосудистой, центральной нервной и других физиологических систем. В основе жаропонижающего эффекта лежит способность антипиретиков ингибировать простагландинсинтетазу мозга, активность которой при лихорадке всегда резко повышена.
Таким образом, лихорадка, ее характеристика имеет важное значение в диагностике инфекционных болезней. Когда речь идет о лихорадящем больном, особо важно установить характер начала лихорадки – постепенное (больной не может указать день начала заболевания); острое (больной называет день появления лихорадки); внезапное (больной указывает время повышения температуры тела с точностью до часа). Диагностически важным является наличие или отсутствие озноба и потов, а также оценка колебаний температуры в течение суток.
Субфебрилитет. Субфебрилитетом принято называть повышение температуры тела не выше 37,9 °C. Специального обсуждения заслуживает так называемая привычная, или конституциональная, лихорадка. Она отмечается у молодых людей (чаще у молодых женщин) с лабильной вегетативной нервной системой и астенической конституцией в ситуациях с высокой физической или эмоциональной нагрузкой. Однако установить такой диагноз можно только после детального и упорного обследования, исключающего другие причины длительного повышения температуры тела.
Несмотря на условность, сохраняет свое значение разделение причин субфебрилитетов на инфекционные и неинфекционные. К неинфекционным причинам относятся опухоли всех локализаций, системные заболевания крови и болезни соединительной ткани (коллагенозы).
Инфекционные причины многочисленны и разнообразны, они же являются самыми частыми. Со всех точек зрения лихорадящий больной должен рассматриваться прежде всего как больной инфекционный.
В современных условиях при наличии ярко выраженных, очевидных признаков поражения той или иной системы, того или иного органа трудности диагностики заболеваний сравнительно легко и быстро преодолимы, особенно при использовании современных методов дополнительной диагностики, таких как компьютерная томография, ядерно-магнитный резонанс, УЗИ, эндоскопии, в том числе лапароскопия. При субфебрилитетах симптоматика со стороны внутренних органов может быть скудной, неявной или долгое время отсутствовать. Это требует особой сосредоточенности, внимания врача и тщательности в анамнестическом и клиническом обследовании больного.
Начиная диагностическую работу по установлению инфекционных причин субфебрилитетов, следует прежде всего провести обследование, направленное на выявление инфекционных нозологических форм, параллельно – на выявление легочного и внелегочного туберкулеза, а затем на поиски очаговой инфекции с генерализацией и без нее.
При обследовании больного с субфебрилитетом особой настороженности в наши дни требует ВИЧ-инфекция, пандемия которой продолжает нарастать. Отсюда понятна неизмеримо возросшая ответственность врачей, и особенно врачей амбулаторной службы, за своевременное выявление ВИЧ-инфицированных и больных СПИДом. Следует помнить, что антитела к ВИЧ у большинства заразившихся появляются в крови не раньше трех месяцев после инфицирования.
Таким образом, вполне возможна ситуация, когда при обследовании больного с развернутой картиной острой ВИЧ-инфекции диагноз останется лабораторно неподтвержденным. Положение осложняется тем, что через 1 – 12 нед. острая ВИЧ-инфекция переходит в бессимптомную фазу, больные считают себя здоровыми, ведут обычный образ жизни, и именно в это время появляются антитела к возбудителю. Тактически правильным будет трехкратно обследовать на ВИЧ-инфекцию всех пациентов, обратившихся к врачу с жалобами на длительный субфебрилитет, протекающий с признаками тонзиллита, фарингита и тем более с полимикролимфаденитом и гепатоспленомегалией, преходящими экзантемами любого характера (папулезные, эритематозные, уртикарные, петехиальные и пр.), – в момент обращения за помощью, затем через 2 – 3 мес. и еще через 6 мес. Особенно важно активно пригласить больного для повторного обследования, если он относится к следующим группам риска по ВИЧ-инфекции: 1) потребители внутривенных наркотиков, гомосексуалисты, больные гемофилией, проститутки; 2) лица, пребывавшие в странах с высоким уровнем заболеваемости ВИЧ-инфекцией; 3) лица, неоднократно получавшие гемотрансфузии.
Иногда ВИЧ-инфицированный больной обращается к врачам впервые через несколько лет после заражения, в стадии вторичных суперинфекций. Все они могут сопровождаться лихорадкой различной степени выраженности, в том числе субфебрилитетом. Круг таких инфекций очень широк – в него входят вирусные (группа герпесвирусов), бактериальные инфекции (туберкулез, атипический микобактериоз, сальмонеллезный сепсис и др.), микозы (пневмоцистоз, кандидоз), протозоозы (криптококкоз, криптоспоридиоз, пневмоцистоз, токсоплазмоз головного мозга, гистоплазмоз, изоспороз). У больных появляются повторные упорные, рецидивирующие, плохо поддающиеся или не поддающиеся терапии отиты, синуситы, фарингиты, ларинготрахеобронхиты, пневмонии и т. д., возникает рецидивирующий и тяжелый опоясывающий лишай или атаки простого герпеса, у многих – упорная диарея, обычно тонкокишечного типа, и, наконец, прогрессирующая потеря массы тела. В этой стадии возможны лимфома, саркома Капоши. В обследовании на ВИЧ-инфекцию нуждаются больные с длительным субфебрилитетом, немотивированной потерей массы тела на 10 % и более, необъяснимыми поносами в течение 1 мес. и больше, затяжными бронхитами, пневмониями, плохо отвечающими на обычную терапию инфекциями верхних дыхательных путей и т. п.
Одной из причин длительного субфебрилитета являются гельминтозы: аскаридоз, трихоцефалез, дифиллоботриоз. В последние годы, особенно в условиях больших городов, актуальной становится висцеральная форма синдрома larva migrans – заболевания, обусловленного мигрирующими личинками гельминтов плотоядных животных (в городах – кошек и собак преимущественно). Клинические проявления инвазии во многом зависят от ее массивности. Они колеблются от очень тяжелых, угрожающих жизни больного (особенно ребенка), до относительно легких, сглаженных. Заболевание может продолжаться 5 – 8 мес., иногда 1 – 2 года, его клиника полиморфна. В ней доминируют лихорадка, в том числе субфебрильная, синдром интоксикации (снижение работоспособности, головные боли, раздражительность, нарушение сна и аппетита) и аллергический синдром (сухой «спастический» кашель, вплоть до астматических приступов; различные экзантемы; отечность всех или многих слизистых оболочек с явлениями ринита, синуситов, фаринголаринготрахеобронхита, эзофагита, гастроэнтерита и т. п.; упорная эозинофилия). При рентгенографии в легких можно обнаружить «летучие» эозинофильные инфильтраты Леффлера, при УЗИ – аналогичные инфильтраты в печени, почках.
Суть этой патологии – образование эозинофильных гранулем в тканях и ответ на миграцию в них личинок гельминтов животных, тех гельминтов, для которых человек не является окончательным хозяином (это значит, что в организме человека такие личинки не развиваются до половозрелых стадий). В свою очередь, это означает, что поиски яиц этих глистов в экскрементах человека бессмысленны, их там нет и не должно быть. Подтверждение диагноза можно получить только сероиммунологическими методами (ИФА). Такого рода обследование показано лихорадящим больным с развернутым в той или иной степени аллергическим синдромом (в том числе и в первую очередь с симптомами поражения бронхолегочной системы).
Опыт показывает, что, несмотря на широкую информацию о резком ухудшении ситуации по туберкулезу, увеличение заболеваемости и смертности от этой инфекции, врачи амбулаторной службы (да и врачи общетерапевтических стационаров) не проявляют должной настойчивости в диагностике туберкулеза у лихорадящих больных. В лучшем случае больному проводят рентгенологическое обследование легких. Между тем диагностический арсенал фтизиатров в последние годы обогатился новыми методами, позволяющими провести точное и полное и, главное, раннее распознавание туберкулеза бронхов, внелегочного туберкулеза (мезентериальных и других лимфатических узлов, половых органов, почек, печени, кишечника, серозных оболочек и т. д.). Особый вред наносит укоренившееся в сознании некоторых врачей убеждение, что органный туберкулез без «вспышки» туберкулеза легких невозможен. Оно совершенно не соответствует действительности. Кроме того, легочный компонент первичного туберкулезного комплекса на первых порах может не выявляться на обычных рентгенограммах (в силу его небольшого размера и малой плотности). По нашему мнению, о возможности туберкулеза мезентериальных узлов и серозных оболочек надо думать во всех случаях длительного субфебрилитета, который именно при этих локализациях туберкулезного процесса отличается особым упорством и «немотой». Единственный способ избежать тяжелых последствий несвоевременной диагностики этих и других локализаций патологического процесса – сохранять максимальную настороженность относительно туберкулеза и возможно раньше привлекать к обследованию больного фтизиатров, в том числе специалистов по внеорганному туберкулезу.
По-видимому, наибольшее число больных с длительным субфебрилитетом относится к группе больных с очаговой инфекцией, которая у некоторых из них приводит к развитию сепсиса.
Поиски очага инфекции требуют и осмотра ЛОР-специалиста, так как довольно часто очаг локализован в миндалинах, придаточных пазухах носа, включая основную и решетчатую.
Для исключения поддиафрагмального, подпеченочного, паранефрального абсцесса проводится соответствующее обследование.
Довольно частая причина длительных субфебрилитетов – патология придатков матки и вообще женских половых органов. Диагностике помогают инструментальные методы обследования – УЗИ, лапароскопия.
Инфекции внутри- и внепеченочных желчевыводящих путей, мочевыводящих путей также довольно распространены, обусловливая субфебрилитет. В большинстве случаев с обследования этих систем начинают свой диагностический путь врачи и их пациенты.
Инфекционные причины составляют 70 – 75 % всех субфебрилитетов.
Лихорадки неясного происхождения. Нередко приходится встречаться с лихорадящими больными, причина лихорадки у которых остается неясной даже после обследования в стационаре с использованием общеклинических методов. Для обозначения этих состояний используется термин «лихорадки неясного происхождения». О ней можно говорить при наличии трех основных признаков:
– длительность лихорадочного периода более 3 нед. или периодические подъемы температуры в течение этого срока;
– наличие у больного температуры тела 38,3 °C и выше;
– неясность диагноза даже после недельного обследования в стационаре с использованием общеклинических исследований.
Клинические наблюдения показывают, что под диагнозом «лихорадка неясного происхождения» в 75 – 85 % случаев скрывается замаскированная «большая тройка» заболеваний: в 35 – 40 % случаев выявляют инфекцию, в 25 – 30 % – злокачественные опухоли и в 15 % – диффузные заболевания соединительной ткани (Лобзин Ю. В., 1999).
Если причиной лихорадки неясного происхождения является инфекционное заболевание, то чаще диагностируют тифопаратифозные заболевания, орнитоз, генерализованный хламидиоз, ВИЧ-инфекцию, в некоторых регионах бруцеллез, а также такие хронические инфекции, как хронический токсоплазмоз, хронический гепатит, глистные и протозойные инвазии. Причиной этой лихорадки нередко является туберкулез, в том числе его абдоминальные формы. Важной также является диагностика различных форм очаговой инфекции, таких как одонтогенная, отогенная, синусогенная, тонзиллогенная, гинекологическая, урологическая инфекции, холецистит, инфекционный эндокардит.
В структуре неинфекционных заболеваний у больных с лихорадкой несного происхождения нередко выявляют онкологические заболевания, в первую очередь опухоли почек, печени, желудка, кишки, легких, предстательной железы, а также лимфопролиферативные заболевания, в частности лимфогранулематоз. При исключении перечисленных болезней необходимо обследовать больного на наличие иммунокомплексных заболеваний, в частности системной красной волчанки, узелкового периартериита, синдрома Вегенера, системных васкулитов. Примерно у 5 – 7 % больных с лихорадкой неясного происхождения на самом деле имеет место лекарственная лихорадка, развивающаяся чаще на антибактериальные и некоторые сердечно-сосудистые препараты.
Значительные диагностические трудности возникают, когда повышение температуры тела обусловлено нарушением мозговых механизмов терморегуляции.
2.2. Экзантемы
Высыпания на коже (exanthema) и слизистых оболочках (enanthema) являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Экзантемы встречаются при многих инфекционных болезнях, которые даже получили название экзантематозных (корь, краснуха, брюшной и сыпной тиф, ветряная и натуральная оспа, скарлатина, псевдотуберкулез, герпетические инфекции). При них сыпь – обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз.
Различаются первичные и вторичные элементы высыпаний. Первичные элементы классифицируются как розеола, пятно, папула, узелок, волдырь, пузырек, пузырь, геморрагия. К вторичным морфологическим элементам относятся пигментация и депигментация, чешуйка, корка, эрозия, трещина, ссадина, язва, рубец, рубцовая атрофия, лихенификация, вегетация.
Принято различать «первичные» экзантемы при кори, скарлатине, краснухе, инфекционной эритеме и детской розеоле (внезапная экзантема).
Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусные инфекции, цитомегалия, вирусные гепатиты, особенно типа А, в период вирусемии). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем энантема предшествует экзантеме, что вполне понятно, так как они патогенетически знаменуют собой одни и те же процессы. Для диагностики важно, что энантему у подавляющего большинства больных можно обнаружить за несколько часов, а нередко и за сутки до появления сыпи на коже. Это еще раз подчеркивает чрезвычайную важность осмотра видимых слизистых оболочек у всех больных с подозрением на инфекционное заболевание. Например, обнаружение пятен, розеол, петехий на слизистых оболочках мягкого и твердого неба, щеках, конъюнктивах у больных с банальным на первый взгляд ОРЗ заставит врача углубиться в эпидемиологический анамнез и заподозрить или даже установить клинический анализ кори, краснухи, сыпного тифа (болезни Брилла), лептоспироза и др. Здесь уместно вспомнить и о симптоме Бельского – Филатова – Коплика, который является единственным в клинической медицине по-настоящему патогномоничным симптомом. Его обнаружение позволяет клинически установить окончательный диагноз кори, причем за 1 – 2 дня или хотя бы за несколько часов до появления сыпи, т. е. в максимально заразительный период. Строго говоря, пятна Бельского – Филатова – Коплика сыпью назвать нельзя. Они представляют собой очаги слущенного эпителия и выглядят как белые выступающие точки («манная крупа»), окруженные нередко красным ободком, на гиперемированной слизистой оболочке щек напротив малых коренных зубов. Иногда их очень много, и они распространяются на слизистые оболочки десен, губ и даже на конъюнктивы. Важно подчеркнуть, что одновременно с пятнами Бельского – Филатова – Коплика на фоне неяркой гиперемии мягкого и твердого неба видна мелкопятнистая коревая энантема.
При выявлении сыпи определяют: 1) срок ее появления (день болезни); 2) интенсивность сыпи (количество элементов); 3) ее излюбленную локализацию; 4) порядок высыпания (одномоментное появление, этапное, «подсыпание» элементов); 5) характер высыпных элементов; 6) их дальнейшие метаморфозы и сроки исчезновения; 7) фон кожи, на котором выявлена сыпь.
Каждая из этих характеристик важна в диагностике, и особенно в дифференциальной диагностике, и получить их несложно. Важно решить, представляют собой изменения кожи первичное повреждение или же клинические признаки претерпели изменения под действием вторичных факторов (инфекция, травма или лечение). Затруднения возможны при оценке характера элементов сыпи.
Пятно (macula) – самый частый элемент сыпи при инфекционных заболеваниях. Пятно имеет размер от 5 до 20 мм, не выступает над уровнем кожи. Форма чаще всего неправильная. Пятно исчезает при надавливании на кожу и снова появляется после прекращения давления. Множественные пятна размером от 5 до 10 мм описываются как мелкопятнистая сыпь (например, при краснухе). Пятна размером 10 – 20 мм образуют крупнопятнистую сыпь (например, при кори, аллергии). Овальное или круглое пятно диаметром 0,2 – 0,5 см обычно розового цвета носит название розеолы. Розеола (roseola) – пятнышко бледно-розового, красного цвета размером от 1 до 5 мм. Форма округлая или неправильная, края четкие или размытые, над уровнем кожи не выступает, исчезает при надавливании и растяжении кожи.
Розеолезная сыпь возникает при брюшном и сыпном тифах, паратифах, сифилисе, краснухе. По М. П. Кончаловскому, «одна звезда еще не звездное небо, но одна розеола заставляет думать о брюшном тифе».
Пятна большого размера – от двух до нескольких десятков сантиметров – принято называть эритемой; она характерна для рожи, эризипелоида, реже ее можно обнаружить при кори, клещевых риккетсиозах, когда крупные пятна сливаются между собой.
Множественные розеолы размером 1 – 2 мм обычно описываются как мелкоточечная сыпь (при скарлатине), в процессе разрешения они покрываются чешуйками или исчезают бесследно. Сыпь при скарлатине некоторые авторы описывают как мелкоточечную, хотя правильнее ее называть мелкопятнистой или просто точечной, но она на розовом фоне. Такого же характера «скарлатинoподобная» сыпь с большим постоянством встречается при псевдотуберкулезе, кишечном иерсиниозе, стафилококковой инфекции (так называемая стафилококковая инфекция со скарлатиноподобным синдромом у детей).
Узелок (papula) – один из самых частых, наряду с пятном, элементов сыпи при инфекционных заболеваниях. Папула возвышается над уровнем кожи, нередко определяется на ощупь. Имеет плоскую или куполообразную поверхность, размер – от 1 до 20 мм. Форма и окраска такие же, как у розеол и пятен. Папулы часто оставляют после себя пигментацию и шелушение кожи. В зависимости от формы и величины папулы бывают милиарные, величиной с просяное зерно, чаще конической формы и с расположением вокруг волосяного фолликула; в центре такого элемента заметна роговая пробка или волос. Лентикулярные папулы размером с чечевицу или горошину могут быть выпуклыми, овальными, круглыми, плоскими, многогранными. Монетовидные папулы возникают в результате слияния между собой при периферическом росте крупных папул плоской формы. Слившиеся между собой папулы образуют бляшки. При слиянии последних возникают площадки, располагающиеся на больших участках кожного покрова, величиной с ладонь и больше.